Боли в правом боку у женщин
Причиной пульсирующих болей, отдающих в боковую правую сторону, могут быть гинекологические заболевания или внематочная беременность. Если зародыш развивается не в матке, а около нее, в маточной трубе – это вызывает ее растяжение и разрыв, сопровождающийся резкой схваткообразной болью. Состояние требует немедленного хирургического вмешательства.
Воспаление и киста
При воспалении яичников (андексите) боль возникает в поясничной области и внизу живота, но может отдавать и в область правого подреберья. Наблюдаются обильные выделения из влагалища, часто с примесью гноя, крови. Такие же периодические неприятные ощущения могут означать образование кисты яичника – капсулы, наполненной жидкостью.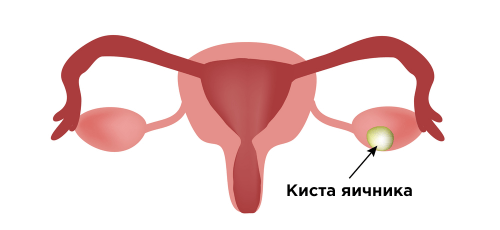
Боль в период беременности
Возможных причин для болей в правом подреберье у женщин, ждущих ребенка, может быть несколько. Крупный плод сдавливает органы брюшной полости – печень, почки, мочеточники, что иногда вызывает болезненные ощущения. Под воздействием гормонов при беременности нередко наблюдается спазм желчных путей, затрудняющий отток желчи. То же самое возникает, если женщина длительное время пила оральные контрацептивы. Из-за гормональной перестройки возникает и покалывание в яичниках – оно ощущается в районе поясницы, но может иррадировать сверху в правое подреберье.
Что провоцирует СБР
В поддержку больных соматоформным болевым расстройством хочется сказать, что они отнюдь не симулянты. Их болезнь имеет вполне обоснованную причину, только она носит психологический характер. В первую очередь, это хронический стресс. Просто у каждого больного он проявляется в своей ипостаси. Для кого-то это может быть переутомление и недостаток сна, для других – негативные эмоции.
Постоянные стрессы приводят к разбалансированию работы гипоталамо-гипофизарной системы, регулирующей выработку кортизола. Под воздействием стрессора его синтез увеличивается, что повышает наш порог чувствительности, и мы можем достойно противостоять стрессорному фактору.
Постоянные стрессы вынуждают увеличивать выработку кортизола. В один «прекрасный» момент система истощается, и его уровень сходит на нет. Порог болевой чувствительности снижается, в результате чего у человека появляется гипертрофированное ощущение боли.
Следует отметить, что особенно предрасположены к развитию СБР люди, неспособные давать должный выход своим эмоциям, сдержанные и скрытные. Накапливая в себе негативные переживания, они также способствуют усилению стрессовой концентрации.
СБР может развиваться, как бессознательная защитная реакция, чтобы получить любовь или избежать наказания. В этом случае боль выступает способом манипуляции. К примеру, ребенок воспитывался в семье, где испытывал дефицит внимания по причине болезни второго ребенка. С детства подсознательно он усвоил, что, если человек болеет, то ему уделяют много внимания, многое позволяют и многое прощают. Вполне возможно, что во взрослом возрасте он может подсознательно использовать такую установку, которая выражается в болевом расстройстве.
Не стоит путать это состояние с намеренными, сознательными манипуляциями на фоне притворства. Данная патология развивается помимо воли больного, основываясь на его подсознательных установках.
У людей зрелого возраста нередко расстройство возникает на почве одиночества, субъективного ощущения ненужности и страха остаться никому не нужным. В примере нашей истории болезни, скорее всего, именно это и послужило к формированию признаков СБР.
Таким образом, причиной появления соматоформного болевого расстройства становится хронический стресс либо психологическая травма, полученная в детском возрасте. Однако больные полностью отрицают наличие психологических и социальных причин патологии.
Осложнения хронического холецистита
Своевременная терапия хронического холецистита позволяет сохранить качество жизни и избежать таких серьезных осложнений, как:
- внутренние желчные свищи;
- острая форма панкреатита;
- гепатит;
- холангит;
- перитонит — обширное воспаление брюшины, которое может возникнуть в результате прободения желчного пузыря и желчевыводящих путей;
- гнойные абсцессы в брюшной полости, в том числе локализующиеся на печени.
Реабилитация при хроническом холецистите после проведенного лечения требует своевременного приема медикаментозных средств, щадящего режима дня и строгого соблюдения диетического рациона. Если соблюдать все рекомендации специалиста, о возможных осложнениях или последующих рецидивах заболевания можно не тревожиться.
Диета при циррозе печени
Соблюдение диеты при циррозе печени предусматривает, прежде всего, отказ от пищи, в которой имеет место высокое содержание белка. Ведь у больных циррозом печени переваривание белковой пищи нарушается, и в итоге интенсивность процессов гниения в кишечнике возрастает. Диета при циррозе печени предусматривает периодическое проведение разгрузочных дней, во время которых больной вообще не употребляет пищи, содержащей белок. Кроме того, немаловажным моментом является ограничение употребления вместе с основной едой поваренной соли.
Диета при циррозе печени предусматривает исключение всех продуктов, в которых содержится питьевая сода и пекарный порошок. Нельзя употреблять солений, бекона, ветчины, морепродуктов, солонины, консервов, колбасы, соусов с солью, сыров, мороженого. Чтобы улучшить вкус продуктов, можно использовать вместо соли специи, лимонный сок.
Диета при циррозе печени допускает употребление небольшого количества диетического мяса – кролика, телятины, домашней птицы. Один раз в день можно съедать одно яйцо.
Характер боли
В зависимости от причины боль под правым ребром бывает острой (до болевого шока) или тупой, присутствует постоянно (большую часть суток) или проявляется приступообразно, при нажатии. По характеру боли справа под ребром можно предположить, что это может быть. Но для постановки точного диагноза нужно делать дополнительные анализы и обследования.
Острая боль под правым ребром
Вне зависимости от того, что может быть причиной сильной режущей боли в правом подреберье спереди, это опасное состояние. Если приступ начался внезапно и продолжается долго, необходимо принять лежачее положение и вызвать врача. До оказания медицинской помощи не стоит есть, пить, двигаться, принимать лекарства, пытаясь снять болевые ощущения. Лечение в домашних условиях может быть опасно для жизни.
Резкая схваткообразная боль в подреберье с правой стороны у взрослого может возникнуть в результате:
- аппендицита;
- прободения язвы кишечника – перфорации;
- выхода камня из желчевыводящих путей или почки;
- закупорки желчных протоков;
- разрыва или травмы желчного пузыря;
- кишечной непроходимости при грыже, опухоли, задержке каловых масс;
- травмы яичника, маточной трубы при воспалении, кисте, внематочной беременности;
- тромбоза полой вены;
- перелома правого ребра.
 Помимо этого, острая боль справа под ребрами спереди часто означает обострение хронических заболеваний – холецистита, энтероколита, пиелонефрита, спазм при дискинезии желчного пузыря. При давлении точечные неприятные ощущения усиливаются.
Помимо этого, острая боль справа под ребрами спереди часто означает обострение хронических заболеваний – холецистита, энтероколита, пиелонефрита, спазм при дискинезии желчного пузыря. При давлении точечные неприятные ощущения усиливаются.
Тупая повторяющаяся боль
Распирающие, ноющий и тянущий болевой синдром в животе становятся поводом для беспокойства, если повторяются неоднократно и локализуются в одной и той же области. Наиболее частая причина тупых и ноющих болевых ощущений в правом подреберье вверху – заболевания печени, желчного пузыря и его протоков:
- гепатит;
- эхинококкоз (поражение гельминтами);
- жировой гепатоз печени;
- холецистит;
- дискинезия желчного пузыря;
- желчнокаменная болезнь;
- цирроз печени;
- онкологические заболевания.
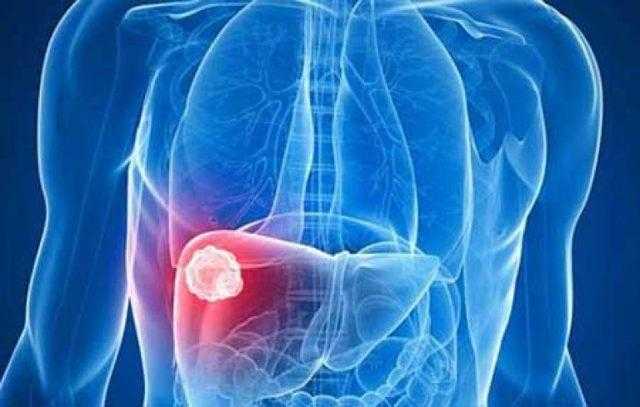 Слабая ноющая или пульсирующая боль справа под ребрами и в верхней части живота при этих патологиях возникает периодически. Часто наблюдается усиление после еды или при длительном голодании, при нажатии на болезненную область. Причиной, почему болит правый бок под ребрами, бывают болезни кишечника и почек, гинекологические заболевания у женщин, сердечно-сосудистые патологии, сопровождающиеся застоем крови. Причина боли под правым ребром спереди находится немного в стороне от области правого подреберья, но ощущения могут иррадировать. Лучше не откладывать диагностику при возникновении болей любого характера – лечить заболевание гораздо проще на ранних стадиях.
Слабая ноющая или пульсирующая боль справа под ребрами и в верхней части живота при этих патологиях возникает периодически. Часто наблюдается усиление после еды или при длительном голодании, при нажатии на болезненную область. Причиной, почему болит правый бок под ребрами, бывают болезни кишечника и почек, гинекологические заболевания у женщин, сердечно-сосудистые патологии, сопровождающиеся застоем крови. Причина боли под правым ребром спереди находится немного в стороне от области правого подреберья, но ощущения могут иррадировать. Лучше не откладывать диагностику при возникновении болей любого характера – лечить заболевание гораздо проще на ранних стадиях.
Классификация
Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
- билиарный цирроз (первичный, вторичный) (холестаз, холангит);
- циркуляторный цирроз (возникший на фоне венозного хронического застоя);
- обменно-алиментарный цирроз (недостаток витаминов, белков, циррозы накопления, возникающие в результате наследственных обменных нарушений);
- инфекционный (вирусный) цирроз (гепатиты, инфекции желчных путей, заболевания печени паразитарного масштаба);
- токсический цирроз, цирроз токсико-аллергический (пищевые и промышленные яды, медпрепараты, аллергены, алкоголь);
- криптогенный цирроз.
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
- уровень печеночно-клеточной недостаточности;
- общий характер течения заболевания (прогрессирующий, стабильный или регрессирующий);
- степень актуальной для заболевания портальной гипертензии (кровотечения, асцит);
- общая активность процесса течения заболевания (активный цирроз, цирроз умеренно активный, а также неактивный цирроз).
Инструментальные методы исследования
УЗИ и рентгенология – методы, которые применяются чаще всего при исследовании состояния при холецистите. Рентгенологическое исследование позволяет обнаружить изменения желчного пузыря и соседних органов на функциональном и морфологическом уровне.
Боль носит приступовидный характер
Применяют контрастные исследования желчного пузыря. Такие исследования называются холецистографией и холангиографией. При этих исследованиях выявляются нарушения способности накапливать вещество, проблемы с двигательными функциями (опорожняется медленнее, чем надо), анализируется форма (могут быть выявлены неправильные контуры органа при перихолецистите). Можно выявить нарушения протока, например, его неровность, перегибы.
Радиоизотопный метод нужен, чтобы проанализировать поглотительно-распределительные свойства печени, посмотреть, в каком состоянии находятся желчные пути. Иногда его сочетают с многокомпонентным фракционным дуоденальным зондированием. В этом случае картина выходит более полной. Радиорентгенохромодиагностический метод нужен, чтобы изучить состояние органа более детально.
Чаще всего применяют УЗИ. Это информативный и абсолютно безопасный метод. О холецистите здесь будет говорить стенка пузыря, ставшая шире 4 мм. Также выявляется деформация желчного пузыря, склерозирование его стенок.
Если проявилась клиническая желтуха, делают эндоскопическую ретроградную пан-креатохолангиографию. Это исследование необходимо, чтобы выяснить причины желтушности. Если постановка диагноза затруднительна, сочетают УЗИ с другими методами исследованиями.
Упражнения при холецистите, которые помогут в данной ситуации. Смотрите видеоматериал:
https://youtube.com/watch?v=S7e5_ORC3ZI
Что можно есть при жировом гепатозе печени
Диета при жировом гепатозе подразумевает повышенное количество белка. Подойдет белок и животного, и растительного происхождения. Рекомендованы диетические сорта мяса, рыбы, нежирный творог, нежирные сыры (за исключением острых сортов). Полезен полноценный растительный белок авокадо. Можно есть при жировом гепатозе печени куриные яйца — 2 белка + ½ желтка в день.
Рафинированное растительное масло разрешено. Его добавляют в первые блюда, каши, салаты из овощей, нежирного мяса, рыбы, морепродуктов.
Для нормальной работы кишечника необходимо достаточное количество сложных углеводов, поступающих из овощей, фруктов, круп.
В диету при жировом гепатозе печени рекомендуется включить следующие разрешенные продукты:
- Крахмалистые овощи в вареном и тушеном виде (цветная капуста, пекинская капуста, тыква, морковь, свекла, кабачки, сельдерей, брокколи), картофель ограничивают по калорийности;
- Фрукты. Печеные яблоки несладких сортов;
- Мучные изделия. Черствый хлеб, отруби, несладкое галетное печенье;
- Каши на воде или разбавленном молоке из гречневой, овсяной, рисовой, пшенной круп, мюсли, семена льна.
Йод, жирорастворимые витамины, полиненасыщенные жирные кислоты можно пополнить за счет морепродуктов. Разрешена морская капуста, в ограниченном количестве — устрицы, креветки, кальмары, мидии.
На нашем сайте вы можете найти вкусные полезные рецепты Стола №5. Составляя меню, обязательно подсчитывайте калорийность дневного рациона.
Причины
Когда беспокоит боль внизу живота справа, первое, что приходит на ум — это аппендицит. Однако, существует ряд других причин, и они также опасны для жизни.
Боль бывает вызвана газами, непроходимостью кишечника, проблемами с непереносимостью продуктов, камнями в почках и др. отклонениями.
Боль в нижней правой части живота может быть симптомом:
- аппендицита;
- поражения тонкой или толстой кишки – непроходимости или воспалением в кишечнике;
- воспалений мочеполовой системы;
- почечных колик;
- пиелонефрита;
- аднексита;
- кисты;
- заворота или разрыва яичника;
- внематочных беременностей;
- грыжи.
Самостоятельно определить причину недуга невозможно. Для подтверждения предположений необходимо выполнить все рекомендуемые тесты.
Симптомы холецистита
Различают острый и хронический холецистит.
Острый холецистит в большинстве случаев проявляется на фоне желчнокаменной болезни. Такая форма заболевания называется калькулёзным холециститом.
Хронический холецистит может развиться как самостоятельное заболевание, нередко оно начинается ещё в юношеском возрасте. Длительный воспалительный процесс в желчном пузыре приводит к изменению свойств желчи и образованию камней. А это значит, что всегда есть риск перехода заболевания в острую форму.
Симптомы острого холецистита
Приступы острого холецистита часто называют «печеночной коликой». Основные симптомы в этом случае следующие:
- сильная боль в правом подреберье. Боль носит приступообразный характер, продолжительность приступа — от нескольких минут до нескольких часов и даже дней. Боль начинается внезапно, часто ночью; сначала острая, потом слабеет, становится постоянной и тупой.
- сильная горечь во рту;
- тошнота, рвота. Приступ рвоты не приносит облегчения;
- повышение температуры. При развитии гнойной формы заболевания температура может подниматься до 38-39°C;
- могут наблюдаться пожелтение кожи и белков глаз, вздутие живота, запор.
Симптомы хронического холецистита
Хронический холецистит проявляется, прежде всего, тяжестью или болью в правом боку (в правом подреберье). Боль может отдавать в лопатку и руку, быть смещенной в область верхней части живота и левого подреберья. Такая боль обычно возникает после приёма тяжелой и жирной пищи, алкоголя или газированных напитков, в результате стресса, поднятия тяжестей или после тряской езды. Также могут наблюдаться:
- отсутствие аппетита;
- расстройство пищеварения;
- отрыжка с привкусом горечи;
- тошнота, иногда рвота;
- пожелтение кожи.
3.Симптоматика, диагностика
Боли в правом подреберье могут возникать остро и неожиданно, на фоне внешнего благополучия и полного здоровья в других отношениях; могут хронифицироваться и приобрести перманентный характер, могут повторяться в виде приступов между достаточно продолжительными бессимптомными периодами. В широком диапазоне варьирует также интенсивность болевого синдрома: от вполне терпимой тяжести, жжения, покалывания, «ноющего» дискомфорта – до невыносимой кинжальной боли, вызывающей болевой шок с провалом артериального давления и смертельно опасными сбоями сердечной, почечной, дыхательной деятельности. При этом прямой корреляции между выраженностью боли и объективной тяжестью ее причин может и не быть. Как правило, резкой болью сопровождаются приступы колитов, некоторые кишечные бактериальные инвазии, почечная колика, перелом ребер справа.
Ощущение тяжести обычно описывают больные с застойными явлениями в желчевыводящих путях и/или прогрессирующих заболеваниях печени. Зависимость болей в правом подреберье от приема пищи (особенно в сочетании с тошнотой) характерна для кишечной патологии и заболеваниях желчного пузыря. Физическая нагрузка может спровоцировать болевой приступ при различных формах холецистита и гепатита, тромбозе нижней полой вены, межреберной невралгии, переломах ребер; в то же время, у пациентов с дискинетическим синдромом физическая активность может привести к улучшению самочувствия вследствие стимуляции нормальной циркуляции желчи.
Следует понимать, что приведенные закономерности очень условны, диффузны и расплывчаты; боль при одной патологии может маскироваться, поглощаться или имитироваться болью при другой. Кроме того, в правое подреберье может иррадиировать боль из других патологических участков и очагов, что дополнительно затрудняет поиск и установление конкретной причины. Квалифицировать характер болевого синдрома, дать оценку его локализации и динамике подчас непросто даже опытному врачу, в то время как пациенту иной раз трудно в точности вербализовать субъективные ощущения.
Поэтому доказательная и достоверная диагностика причин подреберных болей может занять немало времени и потребовать углубленного обследования – лабораторного и инструментального. В различных ситуациях, в зависимости от клинически предполагаемого диагноза, могут быть целесообразны и информативны томографические методы, отбор биоптата, анализы биологических жидкостей (биохимические, серологические, иммунологические), УЗИ, контрастная рентгенография, эндоскопия, диагностическая лапароскопия и т.д.
Методы диагностики холецистита
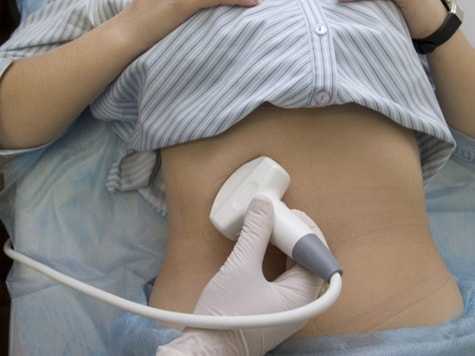
Диагноз устанавливается на основании осмотра пациента, общей клинической картины, лабораторных исследований и УЗИ органов брюшной полости.
Лабораторная диагностика
Для диагностики холецистита проводятся следующие лабораторные исследования: общий и биохимический анализ крови, общий анализ мочи, микроскопические и бактериологические исследования желчи.
УЗИ органов брюшной полости
УЗИ является основным методом инструментальной диагностики холецистита.
УЗИ брюшной полости позволяет выявить утолщение стенок желчного пузыря, застой и сгущение желчи, обнаружить камни и деформацию желчного пузыря.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Диагностика
Важно при появлении беспокоящих болей стоит обратиться к врачу терапевту на прием в течение ближайшего времени. Часто после консультации он может направить вас к более узкому специалисту (хирургу, гастроэнтерологу, гинекологу, урологу и др.) для уточнения диагноза и осмотра
Многие серьезные заболевания характеризуются болевыми ощущениями справа, поэтому, чтобы правильно поставить диагноз, врачи назначают дополнительные комплексные обследования, используют специальные медицинские обследования:
- сбор анамнеза – основные жалобы пациента, данные о том, когда начались боли, признаки, особенно беспокоящие симптомы, наличие хронических заболеваний, полученных травм и другая необходимая информация;
- пальпация;
- компьютерная томография (КТ);
- ультразвуковая диагностика (УЗИ);
- сдача лабораторных анализов: анализ кала, мочи, биохимический анализ крови;
- магнитно-резонансная томография (МРТ);
- гинекологический осмотр;
- рентген;
- в некоторых случаях пациента направляют к врачу другой специальности для дополнительного осмотра и исследования, например, к кардиологу, эндокринологу, онкологу, гинекологу урологу и т.д.
После получения результатов инструментальной диагностических исследований, доктор (мануальный терапевт, невролог или остеопат) устанавливает точный диагноз, назначает необходимое лечение и терапию. В большинстве случаев – это медикаментозная терапия и лекарственные препараты. Хирургическое вмешательство возможно может потребоваться в следующих ситуациях:
- внематочная беременность;
- ущемленная грыжа;
- разрыв яичников;
- аппендицит.
Что нельзя есть при жировом гепатозе печени
Ограничение «вредной» высококалорийной пищи
Лечебная диета при жировом гепатозе — это по сути обычное здоровое питание, которое должно стать образом жизни, а не временным ограничением. Болезнь полностью излечима, но она может возобновиться, если в организме снова формируются жировые отложения.
Продукты и блюда, которые лучше исключить навсегда:
От скопления жира в печени страдают не только полные, но и худые люди
- колбасные изделия, мясные полуфабрикаты;
- фаст-фуд;
- сладкие напитки (газированные и негазированные);
- магазинные соусы (майонез, кетчуп и т.д.);
- магазинные кондитерские изделия (конфеты, пирожные, торты);
- консервированные продукты.
Жиры животного происхождения. Жирные сорта мяса и рыбы, субпродукты (печень, почки, сердце, язык), сливочное масло, молочные продукты с высоким содержанием жира нельзя есть при жировом гепатозе печени.
«Легкие» углеводы и высококалорийная пища. В отличие от стандартной Диеты №5 по Певзнеру, диета при ожирении печени полностью исключает рафинированный сахар, сладкие фрукты, орехи, семечки, шоколад и какао.
Щадящий режим
Щадящий режим — это отказ от слишком холодных, слишком горячих блюд, продуктов, не подвергшихся тщательной термической и механической обработке.
Возбуждающие аппетит продукты. Под запрет попадают все приправы, лук, чеснок, укроп, перец, уксус, газированная вода, крепкие мясные, рыбные, овощные бульоны, молочная сыворотка, квас.
Продукты, раздражающие кишечник, тоже следует исключить:
- белокочанная, краснокочанная капуста (только в маленьком количестве после длительной варки)
- бобовые (горох, фасоль, чечевица, соя);
- редис, шпинат;
- оливки, маслины, грибы;
- кукуруза, перловка;
- черный хлеб;
- свежие фрукты, неразбавленные соки;
- неразбавленное цельное молоко;
- нерафинированное подсолнечное масло.
Причины холецистита
Причиной холецистита является бактериальная инфекция. Инфекция попадает в желчный пузырь восходящим путем из двенадцатиперстной кишки, а также с током крови и лимфы. С током крови инфекция может быть перенесена из отдаленного очага воспаления, поэтому холецистит может развиться как осложнение таких заболеваний как кариес, пародонтоз, хронический тонзиллит, отит, гайморит, аднексит, простатит и др.
Основным фактором, способствующим развитию холецистита, является застой желчи. Застой желчи может быть вызван:
- нарушением оттока желчи. Причиной чаще всего является желчнокаменная болезнь. Камень может попасть в шейку желчного пузыря и перекрыть выход в пузырный проток, а также попасть в сам проток и перекрыть его;
- нарушением моторики и тонуса желчного пузыря;
- неправильным питанием. Прежде всего, сказываются нерегулярные, редкие приемы пищи, переедание, особенно на ночь, злоупотребление жирной и сладкой пищей;
- малоподвижным образом жизни;
- стрессами и нервным напряжением
- беременностью;
- травмами и воспалительными заболеваниями.
Часто эти факторы сочетаются. Желчнокаменная болезнь сопутствует холециститу в 90% случаев. Камни, возникшие в желчном пузыре, травмируют его стенки, что способствует поддержанию воспалительного процесса.
Факторами, благоприятствующими развитию холецистита, также являются:
- заброс содержимого двенадцатиперстной кишки в желчные пути (панкреатический рефлюкс);
- эндокринные изменения;
- аллергические реакции;
- проблемы с кровоснабжением желчного пузыря.
Каковы симптомы боли в печени?
Первоначально заболевания печени очень часто протекают бессимптомно. Некоторые из них развиваются годами без каких-либо болей и других явных признаков. Это относится, например, к гепатиту С. Эта патология развивается скрытно, что из-за отсутствия лечения приводит к острой недостаточности и даже к циррозу.
Первыми и нетипичными симптомами, которые указывают на то, что мы имеем дело с больным органом, являются:
- слабость;
- усталость;
- метеоризм;
- общий дискомфорт в животе.
 Усталость
Усталость
 Метеоризм
Метеоризм
Затем возможно появление боли. Как болит печень? Ощущается боль в правой стороне, чаще всего под ребрами (боль в правом подреберье).
По мере прогрессирования заболевания появляются такие симптомы, как боль в печени, усталость, подавленное настроение, тошнота и рвота, боль в мышцах и суставах, желтуха, зуд кожи, отсутствие аппетита
Должны привлечь внимание темная моча и обесцвеченный стул
Чем опасна боль в печени?
Следствием симптомов может быть цирроз печени. Кроме этого, возможны такие осложнения, как:
- желудочно-кишечные кровотечения;
- почечная недостаточность;
- асцит;
- печеночная энцефалопатия — совокупность симптомов поражения центральной нервной системы, включая нарушения сознания, интеллектуальных функций и нервно-мышечной активности.
Заболевания желчевыводящей системы
Желчнокаменная болезнь (далее — ЖКБ) — хроническое заболевание желчного пузыря, которое может протекать бессимптомно, обостряясь только при развитии воспаления и закупорке камнями желчных протоков. ЖКБ уже встречается у 10 % населения Земли3.
Желчный камень состоит из плохо растворимых в желчи веществ, в большинстве случаев — из холестерина. Выделяют различные причины образования камней: генетические, демографические, диетические, а также обусловленные различными сопутствующими заболеваниями или приемом определенных лекарственных средств. Структура однажды образованного камня постоянно изменяется, внутри него накапливается безводный холестерин4.
- Факторы риска — возраст (40-69 лет)3, наследственность, предрасположенность, женский пол.
- Развитие этого заболевания у женщин связано с гормональными изменениями во время беременности и родов, способствующими образованию камней5.
В период менопаузы из-за снижения половых гормонов ослабевает сократимость желчного пузыря5.
Доказана связь ЖКБ с характером питания. Избыточному насыщению желчи холестерином способствует пища с высоким содержанием животных жиров (жирное мясо, молоко, сливки, сало), простых углеводов (фастфуд, сладости, сдоба). Провоцирует камнеобразование частое употребление острых приправ, дефицит в питании витаминов (особенно витамина Е)5.
Склонность к камнеобразованию возникает при повышенном обратном всасывании желчных кислот. Это происходит в условиях медленного продвижения пищи по кишечнику, чему способствует нехватка в рационе пищевых волокон (овощей, фруктов)5. Один из основных факторов развития ЖКБ — ожирение. Причем риск образования камней прямо пропорционален избытку веса. Если при индексе массы тела (ИМТ) от 25 до 30 риск ЖКБ увеличивается в 2 раза, то при показателях ИМТ свыше 35 — уже в 20 раз6.
Негативное влияние на камнеобразование оказывает и резкое похудение. При резко ограниченном несбалансированном питании нарушается циркуляция желчных кислот, что приводит к образованию камней5.
Есть сведения о связи недостатка физической активности с процессом камнеобразования. Так, у лиц, проводящих за просмотром телевизора 40 часов в неделю, ЖКБ выявлялась в 2 раза чаще. Болезнь встречается гораздо реже у людей, занятых физическим трудом5.






























