Классификация
Предусмотрена классификация патологии по разнообразным признакам:
- локализации;
- причине возникновения болезни;
- механизму развития (патогенезу);
- объёму тканей, которые оказались вовлечены в патологический процесс.
По причине возникновения болезни выделяют разные виды пневмонии:
- типичную;
- аспирационную;
- болезнь, возникшую на фоне ослабления иммунитета.
Типичная пневмония возникает у пациентов без выраженных нарушений иммунитета. Она может быть:
- грибковой;
- вирусной;
- бактериальной;
- паразитарной;
- микобактериальной. Микобактерии способны, подобно грибкам, образовывать мицелий на одной из стадий своего развития.
Пневмония, возникающая на фоне снижения иммунитета, диагностируется у больных СПИДОМ, пациентов, страдающих другими заболеваниями. Аспирационный тип болезни выступает следствием проникновения (пассивное попадание или вдыхание) чужеродного агента в лёгкие.
По механизму развития выделяют пневмонию:
- первичную. Она возникает в качестве самостоятельной патологии;
- вторичную. Подобная пневмония является следствием других болезней;
- посттравматическую. Воспалительный процесс возникает из-за задержки мокроты. Посттравматическая пневмония чаще всего обусловлена травмами грудной клетки;
- радиационную. Она возникает после лучевого лучения онкологических болезней.
По локализации различают пневмонию:
- двустороннюю;
- одностороннюю.
По вовлечённости тканей следует выделить пневмонию:
- тотальную, приводящую к полному поражению лёгких;
- очаговую. При таком виде пневмонии формируется очаг инфекции небольшого объёма. Пример данной патологии – бронхопневмония. Она затрагивает бронхи, респираторные отделы;
- сливную (предусматривающую образование нескольких патологических очагов);
- сегментарную. В таком случае оказываются поражены один или несколько сегментов лёгкого;
- долевую. Она сопровождается поражение болей лёгкого. Наиболее распространённая её разновидность – крупозная пневмония. При наличии этого заболевания наблюдается распространение патологического процесса на альвеолы, частичное поражение плевры.
Пневмония без температуры представляет собой особую опасность. Она предусматривает бессимптомное течение. Организм не сигнализирует о наличии болезни даже кашлем. Бессимптомная терапия зачастую является следствием слабого иммунного ответа.
Крупозная пневмония характеризуется острым началом с повышением температуры тела (более 39°С),одышкой, болями в районе грудной клетки, слабостью. Пациента беспокоит кашель. Сначала он непродуктивный, сухой. Затем на 3-4 день после начала болезни возникает кашель с «ржавой» мокротой. У больного постоянно держится высокая температура тела. Отличительные черты этой формы пневмонии – кашель, лихорадка, отхождение мокроты. Подобные симптомы сохраняются на срок до 10 дней.
При тяжёлом течении крупозной пневмонии наблюдается цианоз носогубного треугольника, возникает гиперемия кожных покровов. В области щёк, губ, крыльев носа, подбородка появляются герпетические высыпания. Состояние пациента длительное время остаётся тяжёлым. Его дыхание учащённое, поверхностное. Пульс больного зачастую аритмичный, частый. Сердечные тона глухие, артериальное давление остаётся сниженным.
Очаговой пневмонии свойственно малозаметное, постепенное начало. Болезнь нередко развивается после недавно перенесённого острого трахеобронхита, острой респираторно-вирусной инфекции. Очаговая пневмония симптомы предусматривает разнообразные. Температура тела держится на отметке 38-38,5°С. Кашель при очаговой пневмонии сопровождается отхождением слизисто-гнойной мокроты, отмечаются слабость, потливость. При дыхании возникают болевые ощущения в грудной клетке при кашле, на вдохе.
При очаговой сливной пневмонии состояние больного стремительно ухудшается. Возникают такие симптомы, как цианоз, выраженная одышка.
Факторы, которые могут способствовать возникновению пневмонии
Возникновение такого заболевания, как пневмония, неразрывно связано с заражением микроорганизмами – возбудителями заболевания. Но при наличии сопутствующих заболеваний и ряда факторов риск заражения возрастает. Для того чтобы предупредить возникновение пневмонии, следует ознакомиться с перечнем таких факторов:
- заболевания внутренних органов, находящиеся в стадии декомпенсации. Особенно часто пневмония возникает на фоне таких заболеваний сердца, почек и легких;
- заболевания онкологического профиля;
- иммунодефицит и другие болезни, связанные с серьезными проблемами в работе иммунной системы;
- перенесенная больным вентиляция легких;
- заболевания центральной нервной системы;
- общий наркоз;
- возраст пациента более 60 лет.
Лучшие врачи по лечению пневмонии
10
Кардиолог
Терапевт
Семейный врач
Вегетолог
Врач высшей категории
Синягина Наталья Владимировна
Стаж 25
лет
Кандидат медицинских наук
Клиника здорового позвоночника Здравствуй на Октябрьской
г. Москва, Ленинский пр-т, д. 2а
Октябрьская
10 м
8 (495) 185-01-01
9.8
Гастроэнтеролог
Терапевт
Нефролог
Врач высшей категории
Соколова Светлана Вадимовна
Стаж 35
лет
Медцентр ОН КЛИНИК на Парке культуры
г. Москва, Зубовский б-р, д. 35, стр. 1
Парк культуры
580 м
8 (499) 519-37-05
10
Кардиолог
Терапевт
Врач высшей категории
Сюмакова Светлана Александровна
Стаж 24
года
Кандидат медицинских наук
Международный медицинский центр Синай
г. Москва, ул. Большая полянка, д. 54, стр. 1
Добрынинская
410 м
8 (499) 116-81-27
9.8
Терапевт
Василенко Людмила Михайловна
Стаж 30
лет
Медцентр ОН КЛИНИК на Цветном бульваре
г. Москва, Цветной б-р, д. 30, корп. 2
Цветной бульвар
390 м
8 (495) 185-01-01
10
Аллерголог
Педиатр
Иммунолог
Врач первой категории
Васильева Ольга Валентиновна
Стаж 28
лет
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
8 (499) 519-36-54
9.2
Терапевт
Семейный врач
Педиатр
Врач высшей категории
Архипенко Сергей Анатольевич
Стаж 18
лет
Клиника Агапе
г. Москва, ул. Верхние поля, д. 35, корп. 5
Люблино
770 м
8 (499) 519-36-15
9.6
Терапевт
Таймусханова Петимат Хамзатовна
Стаж 16
лет
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
8 (499) 519-36-54
9.2
Терапевт
Врач высшей категории
Алексеева Ирина Сергеевна
Стаж 26
лет
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
8 (499) 519-36-54
9.8
Аллерголог
Терапевт
Иммунолог
Врач высшей категории
Смирнова Ольга Михайловна
Стаж 26
лет
Медицинский дом на Кронштадском бульваре 13
г. Москва, Кронштадтский бульвар, д.13/2К1
Водный стадион
550 м
8 (495) 185-01-01
9.1
Терапевт
Коренькова Татьяна Юрьевна
Стаж 23
года
Бест Клиник на Беломорской / Речном вокзале
г. Москва, Ленинградское ш., д. 116
Беломорская
1.1 км
8 (499) 519-36-06
Лечение
Больных пневмонией обычно госпитализируют в отделение пульмонологии. На период интоксикации и лихорадки назначается богатое витаминами сбалансированное питание, предписываются обильное тёплое питьё, постельный режим. При выраженной дыхательной недостаточности показаны ингаляции кислорода.
К основным направлениям лечения принадлежат:
- антибиотикотерапия. Больному зачастую назначаются макролиды. К лекарствам этой группы относятся: Сумамед, Азитромицин. Антибиотики при пневмонии назначаются в индивидуальном порядке. При наличии показаний пациенту прописывают респираторные фторхинолоны (Таваник, Левофлоксацин и т. д.);
- физиотерапевтические процедуры. После снятия симптомов интоксикации, прекращения лихорадки показано проведение сеансов электрофореза с кальцием хлоридом, УВЧ, ингаляций, массажа);
- оксигенотерапия. Она предусматривает насыщение организма кислородом;
- симптоматическое лечение. При пневмонии рекомендовано назначение препаратов с отхаркивающим, жаропонижающим, антигистаминным, муколитическим эффектом, назначение дезинтоксикационной терапии.
Для борьбы с лихорадкой при пневмонии активно используется Парацетамол.Этот медикамент обладает выраженным болеутоляющим и жаропонижающим эффектом. Парацетамол воздействует на центры терморегуляции, боли. Лекарство оказывает достаточное слабое влияние на синтез простагландинов в периферических тканях. Поэтому при приёме Парацетамола не наблюдается поражение слизистой оболочки ЖКТ, нарушение водно-электролитного обмена.
У Парацетамола, активно применяющегося при пневмонии, имеются определённые противопоказания. От использования средства следует отказаться при тяжёлых патологиях печени и почек, повышенной чувствительности к компонентам лекарства
В период беременности и грудного вскармливания, алкогольном поражении печени это средство следует применять с осторожностью
Если пациент находится в тяжёлом состоянии, показано назначение низкомолекулярных гепаринов. Такие медикаменты назначают при риске возникновения тромбоэмболии.
Пневмония при коронавирусе зачастую требует назначение искусственной вентиляции лёгких. Этот метод лечения заболевания применяют при наличии следующих показаний:
- относительных (нарушения сознания, повышения РаСО2 > 20 % от исходного уровня и пр.);
- абсолютных (комы, сопора, остановки дыхания, психомоторного возбуждения, нестабильной гемодинамики).
Антибиотики
Лечение пневмонии у взрослых предусматривает назначение антибактериальной терапии. Соответствующие препараты следует назначать, не дожидаясь определения возбудителя. Подбор антибиотика при пневмонии должен осуществляться исключительно врачом. Отмечается недопустимость самолечения. При внегоспитальной пневмонии, как правило, назначаются лекарства из группы пенициллинов, цефалоспоринов, макролидов.
Способ введения медикамента в организм во многом определяется тяжестью течения болезни. В рамках комплексной терапии внутрибольничной пневмонии применяют фторхинолоны, цефалоспорины, пенициллины. Если возбудитель болезни неизвестен, показана комбинированная антибиотикотерапия. Она предполагает назначение 2-3 медикаментов.
Лечение пневмонии в большинстве случаев длится 7-14 дней. В отдельных случаях возможна замена антибиотика.
Лечение пневмонии (воспаления легких)
Больных легкой формой пневмонии обычно успешно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают полный покой. В более тяжелых случаях может потребоваться лечение в больнице.
Лечение воспаления легких дома (амбулаторное)
Кашель может продолжаться еще 2-3 недели после окончания курса антибиотиков, а чувство усталости может сохраняться еще дольше, потому что ваше тело будет восстанавливаться после болезни. Если симптомы не начнут проходить в течение двух дней после начала лечения, сообщите об этом вашему врачу. Эффекта от лечения может не быть по следующим причинам:
- бактерии, вызывающие инфекцию, могут быть устойчивы к тем антибиотикам, которые вы принимали, — ваш доктор может прописать вам другой антибиотик взамен или в дополнение к первому;
- инфекцию может вызывать вирус, а не бактерия — антибиотики не действуют на вирусы, а иммунной системе вашего организма придется самой бороться с вирусной инфекцией, вырабатывая антитела.
Чтобы облегчить симптомы пневмонии, можно принимать болеутоляющие, такие как парацетамол или ибупрофен. Они помогут снять боль и сбить высокую температуру. Вам не следует принимать ибупрофен, если у вас:
- аллергия на аспирин или иные нестероидные противовоспалительные препараты (НПВП);
- астма, болезни почек, язва желудка или нарушение пищеварения.
Не рекомендуется принимать лекарства от кашля, тормозящие кашлевой рефлекс (кодеин, либексин и др.). Кашель помогает прочищать легкие от мокроты, поэтому если остановить кашель, инфекция может дольше оставаться в организме. Помимо этого, имеется мало доказательств того, что средства от кашля эффективны. Теплое питье с медом и лимоном поможет снять дискомфорт, вызываемый кашлем. Пейте много жидкости, чтобы не допустить обезвоживания, и много отдыхайте, чтобы ваш организм восстановился.
Если вы курите, сейчас как никогда важно бросить курить, так как это вредит вашим легким. Пневмония редко передается от одного человека другому, поэтому больному можно находиться в окружении людей, включая членов семьи
Однако людям с ослабленной иммунной системой следует избегать контакта с больным пневмонией до того, как он начнет поправляться
Пневмония редко передается от одного человека другому, поэтому больному можно находиться в окружении людей, включая членов семьи. Однако людям с ослабленной иммунной системой следует избегать контакта с больным пневмонией до того, как он начнет поправляться.
После облегчения симптомов вам, возможно, потребуется ещё какое-то время для полного выздоровления. При этом кашель может сохраниться. Если вас это беспокоит, поговорите со своим лечащим врачом.
Лечение пневмонии в больнице (стационарное)
При тяжелых симптомах вам может потребоваться лечь в больницу для лечения. Лечение в больнице будет включать прием антибиотиков и жидкостей внутривенно через капельницу и/или подачу кислорода через кислородную маску для облегчения дыхания.
В очень тяжелых случаях пневмонии подача воздуха в легкие может осуществляться через аппарат искусственной вентиляции легких в отделении реанимации и интенсивной терапии.
Врач, скорее всего, попросит вас прийти повторно примерно через 6 недель после начала приема антибиотиков. В некоторых случаях он может назначать повторные исследования, например, рентген грудной клетки, если:
Воспаление легких: кто в группе риска?
На рубеже XIX-XX вв., до открытия пенициллина и введения всеобщей вакцинации, большинство пациентов погибали от воспаления легких и других осложнений острых респираторных заболеваний. Оценивая статистические данные по летальным исходам и потере трудоспособности, сэр Уильям Ослер, известный как «отец современной медицины», называл пневмонию не иначе как «капитан смерть» (Captain of the men`s death), поскольку к 1918 году число жертв этого заболевания превысило смертность от туберкулеза.
Однако с развитием методов лучевой диагностики, рентгена, а затем и современной компьютерной томографии, у врачей появился инструмент для прижизненной оценки состояния легких пациента, определения эффективной тактики лечения и выявления пневмонии на ранней стадии — прежде чем она перейдет в тяжелую форму.
Предрасположенность к развитию пневмонии зависит от возраста пациента, наследственности, анамнеза и образа жизни. Однако при определенных обстоятельствах даже абсолютно здоровый взрослый человек не застрахован от пневмонии. К «спусковым механизмам» следует отнести: контакт с носителем патогенных микроорганизмов (пневмококков, стрептококков, микоплазм, коронавируса, грибков), систематический стресс и недосыпание, курение, переохлаждение, ослабленный иммунитет, некоторые сопутствующие заболевания, фиброз легких и хронические ЛОР-патологии в анамнезе у родственников.
Известно, что пневмонии в большей степени подвержены:
- Пожилые люди и дети;
- Пациенты с сахарным диабетом;
- Пациенты с сердечно-сосудистыми заболеваниями (сердечная недостаточность);
- Курильщики;
- Пациенты с врожденными патологиями дыхательных путей или хроническими ЛОР-заболеваниями (тонзиллит, бронхиальная астма, обструктивная болезнь легких);
- Пациенты с подавленным иммунитетом;
- Пациенты с экзогенной интоксикацией (алкоголь и другие токсичные вещества);
- Пациенты с пораженными зубами и деснами (кариес, пульпит, зубной камень);
- Пациенты с болезнью Паркинсона;
- Работники производств, медицинских диспансеров и т.д.
Таким пациентам необходимо особенно бережно наблюдать за здоровьем и внимательно прислушиваться к своему организму.
ПАТОМОРФОЛОГИЯ
Морфологический критерий пневмонии — воспаление респираторного отдела лёгких. Поражение бронхов при этом непостоянно, но достаточно характерно. Воспаление носит экссудативный характер и обычно бывает ограничено анатомическими единицами лёгких.
• При бронхопневмонии процесс ограничен альвеолами и смежными с ними бронхами.
• При лобарной пневмонии поражается целая доля лёгкого.
• Сливную пневмонию (слияние отдельных мелких воспалительных очагов в более крупные) можно не отличить от долевой пневмонии.
• Полости в лёгких развиваются тогда, когда некротизированный участок лёгочной ткани сообщается с дыхательными путями, приводя к некротической пневмонии (множественные мелкие полости до 2 см в диаметре в одном и более бронхолёгочных сегментах или долях) или к абсцессу лёгкого (одна или несколько полостей диаметром более 2 см).
Патоморфологическая картина пневмонии в значительной степени зависит от этиологии инфекционного процесса.
• Для пневмококковой пневмонии (наиболее частая из внебольничных пневмоний) считают характерным редкое развитие некроза и абсцедирования. Если процесс вызван пневмококками I или II типа, типично фибринозное воспаление.
• Стрептококковые пневмонии характеризуются резко выраженным некрозом лёгочной ткани при менее выраженном геморрагическом компоненте. Чаще, чем при стафилококковой пневмонии, наблюдают лимфогенную и гематогенную диссеминацию.
• Стафилококковые пневмонии проявляются некрозом лёгочной ткани, вокруг которого скапливаются нейтрофилы. По периферии воспалительного очага альвеолы содержат гнойный или фибринозный экссудат, не содержащий бактерий. При тяжёлом течении в местах скопления стафилококков происходит разрушение лёгочной ткани (стафилококковая деструкция лёгких).
Как избежать вирусной пневмонии: причины заболевания

Вирусная пневмония всегда развивается в результате воздействия вирусов. Заражение происходит воздушно-капельным путем во время разговора с инфицированным человеком и при вдыхании воздуха с вирусными частицами, во время чихания и кашля окружающих, зараженных респираторными вирусами, если при этом вы находитесь недалеко. Встречается также и контактно-бытовой путь заражения, при общем пользовании предметами обихода, на которых находятся жизнеспособные вирусы.
Проникнув внутрь организма, вирусы оккупируют респираторные отделы дыхательных путей, где сразу же начинают свою разрушительную деятельность в эпителии и препятствуют нормальному функционированию органов дыхания.
Чаще всего с болезнью сталкиваются люди, чья иммунная защита организма по каким-либо причинам снижена. В группе риска по развитию вирусной пневмонии находятся:
- люди старше 65 лет;
- пациенты с иммунодефицитами;
- страдающие пороком сердца, ишемической болезнью сердца, гипертонией и заболеваниями почек;
- пациенты с хроническим бронхитом, астмой и ХОБЛ;
- лица, страдающие сахарным диабетом;
- дети дошкольного и младшего школьного возраста.
У представителей этих групп пациентов также повышен риск развития неблагоприятного течения заболевания.
Заболеваемость в возрастной группе старше 60 лет составляет от 20 до 44 на 1000 населения в год. Летальность от пневмоний у данной категории больных (старше 60) составляет 10 – 33%, а при пневмониях, осложненных бактериемией, достигает 50%.
Высока летальность от пневмонии среди новорожденных и маленьких детей и достигает 25% у детей младше 5 лет. По данным ВОЗ, уровень смертности детей до 1 года в нашей стране в 2 – 4 раза выше (25,1 на 1000 населения), чем в других экономически развитых странах.
Чаще всего вирусные пневмонии развиваются одновременно со вспышками ОРВИ и гриппа, во время осенне-зимнего периода. Но также вирусное воспаление легких у детей и взрослых может развиться и в весенне-летний период. Очень важную роль играют предрасполагающие факторы и факторы риска, которые становятся причиной повреждения защитных механизмов. Например, риск развития пневмонии существенно повышается при угнетении кашлевого рефлекса, а также при нарушении мукоцилиарного клиренса, к чему может привести, например, ежедневное выкуривание до пятнадцати-двадцати сигарет. Нередко пневмония развивается у тех, кто находится на искусственной вентиляции легких более суток.
Симптомы
Клиническая картина определяется тяжестью и характером патологического процесса. В общем случае, проявления будут такими:
- Высокая температура тела. При остром начале расстройства, показатели термометра доходят до 38-40 градусов Цельсия. Гипертермия сопровождается проявлениями общей интоксикации организма. Состояние переносится тяжело само по себе.
- Кашель, как симптом вирусной пневмонии, на начальной стадии сухой, без отделения слизи, без лечения и по мере усугубления расстройства — с выходом мокроты ржавого цвета, гнойного характера.
Это тревожный момент, который указывает на прогрессирование патологического процесса.
- Одышка. Ощущение недостаточности воздуха, неполного вдоха или выдоха (чаще). Состояние сопровождается повышенной тревожностью, форсированными движениями мускулатуры. При достаточной активности, этим удается компенсировать дефицит кислорода на ранних стадиях.
- Удушье. Симптомы вирусной пневмонии у взрослых включают ощущение резкой нехватки воздуха, которая может закончиться асфиксией и смертью пациента. Особенно часто это проявляется в положении лежа.
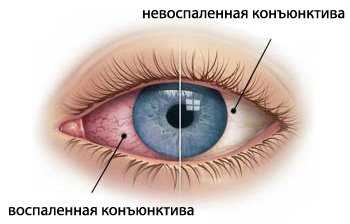
- Поражение глаз. Появляется симптоматика конъюнктивита, воспаления наружной оболочки органа зрения. Встречаются относительно часто.
Возникает сухость, жжение, слезотечение на фоне субъективно противоположных ощущений. Глаза становятся красными и отечными.
- Поражение слизистой оболочки носовых ходов. Вирусное воспаление легких сопровождается ринитами разной степени тяжести, с отделением прозрачной, а затем желтой или зеленоватой слизи с гнойным компонентом.
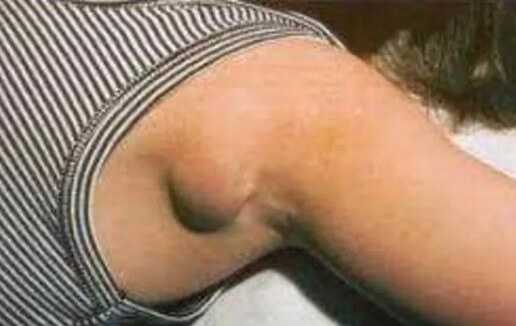
- Воспаление лимфоузлов. Болезненный процесс. Сопровождается увеличением структур в подмышечной области и даже выше.
- Слабость и сонливость. Ощущение разбитости. Три проявления, которые характеризуют общую интоксикацию организма.
- Хрипы в легких. Булькающие, свистящие. Что прямо указывает на воспаление. При мелкосегментарных или низко лежащих формах пневмонии, хрипов может и не быть.
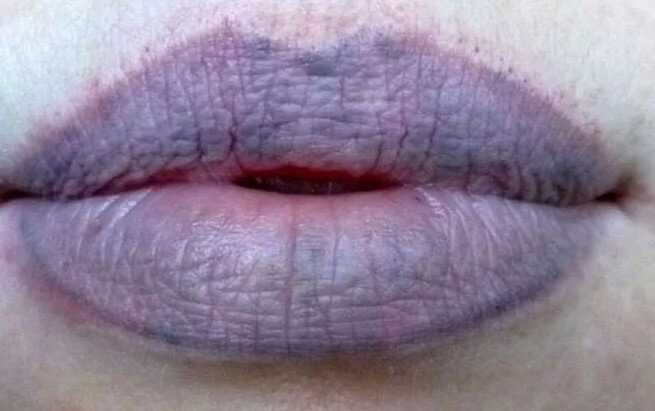
- Изменение оттенка носогубного треугольника. Цианоз, посинение, кончика носа, губ. Что говорит о недостатке кислорода, гипоксии организма.
Болевые ощущения при вдохе. Даже при минимальном, не говоря о глубоком.
Пневмония вирусной этиологии протекает в зависимости от возбудителя более или менее тяжело, относительно легко развиваются и проходят воспаления на фоне поражения гриппом, вирусом Коксаки. Остальные — пропорционально сложнее и опаснее.
Клиническая картина напрямую зависит от инфекционного агента. Также от крепости и стабильности иммунитета. Есть масса факторов. Представленные проявления — это только часть. Симптоматический комплекс в конкретном случае может существенно отличаться.
Признаки вирусной пневмонии у взрослых в основном легочные, с развитием одышки, удушья, кашля, подъемом температуры тела, хрипами.
У детей — превалируют катаральные явления: насморк, чихание, течение из глаз и носа. Хотя это не аксиома, и возможны варианты.
Вирусная пневмония: возбудители и признаки
 Воспаление лёгких может быть вызвано различными вирусами, чаще всего его провоцирует вирус парагриппа, ветряной оспы, кори, цитомегаловирус вирусы категорий A и B. В этом случае у ребёнка лёгочные альвеолы наполняются гнойным экссудатом (жидкостью).
Воспаление лёгких может быть вызвано различными вирусами, чаще всего его провоцирует вирус парагриппа, ветряной оспы, кори, цитомегаловирус вирусы категорий A и B. В этом случае у ребёнка лёгочные альвеолы наполняются гнойным экссудатом (жидкостью).
Данная форма пневмонии поражает как деток до года, так и старшего возраста. Среди основных признаков болезни можно отметить следующее:
- в начальной стадии кашель сухой, «лающий», с развитием воспаления переходящий во влажный;
- дыхание учащённое, нередко появляются свисты;
- во время кашля больной ощущает боли в районе лопаток или грудной клетки;
- температура повышена;
- синюшность кожи кончиков пальцев и носогубного треугольника;
- снижение аппетита;
- озноб;
- одышка;
- головные, мышечные, суставные боли.
Нередко пневмония «маскируется» под обычную простуду и распознать её становится сложно. Но при воспалении лёгких, в отличие от обычной простуды, снижения температуры не наблюдается и через 2-3 суток после начала болезни.
Первоначально, вирусное поражение развивается в первые 2-3 суток, а затем, с 3-5 дня происходит присоединение инфекции бактериальной этиологии. Воспаление лёгких становится вирусно-бактериальным.
Лабораторно-инструментальная диагностика
Лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л считается неблагоприятным прогностическим признаком септических осложнений.
В анализе крови пациента возможны следующие изменения:
- Лейкоцитоз или лейкопения
- Нейтрофильный сдвиг лейкоцитарной формулы
- Повышение СОЭ
- Повышение острофазовых реактантов (СРБ, фибриноген, прокальцитониновый тест). Прочие изменения в биохимическом анализе крови могут свидетельствовать о декомпенсации со стороны других органов и систем
Определение газов артериальной крови/пульсоксиметрия проводится пациентам с признаками дыхательной недостаточности, массивным выпотом, развитием ВП на фоне хронической обструктивной болезни легких (ХОБЛ). Снижение PaO2 ниже 60 мм рт. ст. является неблагоприятным прогностическим признаком и указывает на необходимость помещения пациента в отделение интенсивной терапии (ОИТ).
Проводят бактериоскопию мокроты пациента для выявления возбудителя, посев мокроты на питательные среды с определением чувствительности к антибиотикам. Для тяжелых пациентов рекомендован забор венозной крови для посева гемокультур (2 образца крови из 2 разных вен, объем образцов — не менее 10 мл), ПЦР-исследование, серологическая диагностика для выявления респираторных вирусов, атипичных возбудителей бактериальной пневмонии.
При рентгенологическом исследовании легких обычно выявляют очагово-инфильтративные изменения и плевральный выпот. КТ органов грудной клетки может быть целесообразной альтернативой рентгенографии в ряде ситуаций:
- При наличии очевидной клинической симптоматики пневомнии и отсутствии изменений на рентгенограмме
- В случаях, когда при обследовании больного с предполагаемой пневмонией выявлены нетипичные изменения (обтурационный ателектаз, инфаркт легкого при ТЭЛА, абсцесс легкого и пр.)
- Рецидивирующая пневмония, при которой инфильтративные изменения возникают в одной и той же доле (сегменте), или затяжная пневмония, при которой длительность существования инфильтративных изменений в легочной ткани превышает 4 недели
Фиброоптическую бронхоскопию с количественной оценкой микробной обсемененности полученного материала или другую инвазивную диагностику (транстрахеальная аспирация, трансторакальная биопсия) проводят при подозрении на туберкулез легких при отсутствии продуктивного кашля, а также при обструкции бронха бронхогенной карциномой или инородным телом
Если у пациента имеется плевральный выпот и есть условия для безопасного проведения плевральной пункции, необходимо проводить исследование плевральной жидкости: подсчет лейкоцитов с лейкоцитарной формулой; определение рН, активности лактатдегидрогеназы, содержания белка; окрашивание мазков по Граму; посев с целью выявления аэробов, анаэробов и микобактерий.
Как выявить пневмонию: алгоритм обследования
1. Проконсультируйтесь с врачом — изучив ваш случай, доктор составит план обследования. Воспаление легких классифицируют по ряду признаков (возбудителю, локализации). Пневмония может быть двусторонняя, очаговая (бронхопневмония), вирусно-бактериальная — и от этого зависит схема лечения. Будьте готовы к тому, что при наличии подозрения на воспаление легких вам назначат анализы и лучевую диагностику.
2. Сдайте анализы — лабораторная ПЦР-диагностика поможет дифференцировать пневмонию
Это важно, поскольку вирусная и бактериальная инфекция лечатся по-разному. Однако при определенных обстоятельствах анализы могут давать ложноположительный или ложноотрицательный результат
Например, известно, что при коронавирусе COVID-19 первичные анализы обладают погрешностью около 30%.
3. Проверьте легкие с помощью достоверных методов лучевой диагностики — сканирование грудной клетки покажет очаги поражения легких, если они есть. Сегодня наиболее информативным и точным способом диагностики пневмонии признана компьютерная томография (КТ) легких.
В отличие от флюорографии и рентгена, КТ легких достоверно покажет области поражения легких даже на ранней стадии пневмонии (1 и 2), когда процент деструкции легочной ткани может не превышать 10%. На томограммах такие участки легких выглядят как «матовые стекла» или засветы. При этом пациент успеет вовремя начать лечение, а флюорографию или рентген делать не нужно. Когда заболевание переходит в более тяжелую 3 или 4 форму (такую пневмонию покажет и обычный рентген), справиться с воспалением легких дома и без последующей специальной реабилитации уже не представляется возможным.
Если пациент действительно болен пневмонией, на КТ-сканах визуализируются очаги деструктивных изменений (отёк стенок альвеол, скопления жидкости), при этом на снимках будет несколько «матовых стекол». Например, при коронавирусе они обычно расположены с обеих сторон периферически — в задних и нижних отделах легких. Одно «матовое стекло» может указывать на другие заболевания (аллергию, бронхиальную астму) или онкогенный процесс.

Таким образом, по наличию «матовых стекол» на томограмме легких и их расположению, врачи диагностируют пневмонию. Дополнительные методы обследования (пульсоксиметрия, анализ крови и мокроты) нужны для определения тактики лечения.
Диагностика пневмонии — это комплекс мероприятий, в процессе которого врачи сравнивают данные и ключевые маркеры, чтобы поставить точный диагноз
От этого будет зависеть успех терапии и реабилитации после пневмонии, поскольку важно также свести к минимуму последствия перенесенного заболевания
Возрастные особенности пневмонии у детей
Существует несколько форм заболевания:
Внутриутробная трансплацентарная
Источником является мать, заражение происходит в утробе. Инфекция к плоду попадает гематогенным путем, то есть через кровь. Характерно наличие очага инфекции в материнском организме. Нередко данный тип болезни может сопровождаться сепсисом. У младенцев в первые часы рождения, при наличии внутриутробной пневмонии, могут наблюдаться следующие симптомы:
- дыхательная недостаточность;
- одышка;
- посинение кожных покровов;
- влажные хрипы.
Рентген может сразу после рождения, подтвердить наличие очагов поражения.
Внутриутробная амниотическая
Источник инфекции — мать, возбудители болезни проникают в организм плода вместе с околоплодными инфицированными водами, которые младенец заглатывает. Одним из признаков наличия поражения является диагностирование у женщины многоводия.
Интранатальная
Источником выступает организм матери. Заражение происходит в период движения плода по родовым путям. Путь передачи инфекции контактный — обсеменение возбудителями, содержащимися в амниотической жидкости (околоплодных водах) и слизистых выделениях Признаки проявляются не сразу, а после 2-3 суток после рождения. Клиническая картина схожа с внутриутробным инфицированием.
Начальный этап характеризуется:
- дыхательной недостаточностью;
- токсикозом;
- слабостью, вялостью;
- младенец отказывается от груди;
- из ротовой полости выделяется пена.
Нередки следующие признаки:
- диарея;
- отит;
- конъюктивит.
Постнатальная пневмония (домашняя)
Источником инфекции являются окружающие малыша люди дома. Заражение происходит после выписки из роддома. Путь передачи возбудителя инфекции происходит по воздуху — аэрогенный способ. Чаще всего заболевание связывают с наличием пневмококковых возбудителей и массивным обсеменением верхних дыхательных путей.
Заболевание начинается остро, наблюдаются следующие признаки:
- кашель;
- высокая температура;
- отхождение мокроты;
- дыхание может быть слабым или жёстким;
- выслушиваются мелкопузырчатые хрипы.
Постнатальная нозокомиальная(внутрибольничная)
Источником инфекции выступают медицинские работники и оборудование. Инфицирование происходит после рождения. Путей заражения несколько — бронхогенный (болезнь зарождается в бронхах), контактный, аэрогенный (редкое заражение через воздух). Чаще начинаются на первой неделе жизни с общих симптомов токсикоза.
Характеризуется признакми острого токсикоза и изменение кислотно-щелочного баланса в сторону увеличения ислотности. Чаще симптомы имеют стёртые признаки, может иметь быстрое течение со смертельным исходом. У младенцев на ИВЛ (искусственной вентиляции лёгких) может развиваться ранняя пневмония — в первые 5 суток, и поздняя — в последующие 5 дней.






























