Диеты
Помимо народных средств и лекарственных препаратов бороться с изменениями паренхимы печеночной железы помогают диеты и правильное питание, которые нормализуют и улучшают работу этого органа.
Следует полностью исключить из рациона следующие продукты:
- Яйца.
- Шоколад.
- Сдобу и мучные продукты.
- Жирные сорта мяса (свинина, говядина и др.).
- Консервы.
- Крепкий алкоголь в больших и малых дозах.
Стоит ограничить употребление:
- Кофе и какао.
- Чая.
- Сладких, соленых и острых блюд.
- Различных специй.
Важно: для нормализации работы печеночной железы и многих других внутренних органов следует обрабатывать сырые продукты не жаркой, а варкой, а лучше – готовить на пару. Так в продуктах сохраняется природный состав и нужные для поддержания здоровья элементы.. В рационе должны присутствовать:
В рационе должны присутствовать:
- Нежирное мясо животного происхождения, например курица, крольчатина или зайчатина.
- Продукты, содержащие пектин, например:
- желе;
- мармелад;
- варенье.
- Овощи и фрукты.
- Гречневая и овсяная каши.
- Рыба различных пород.
Стадии
Выделяют три основных стадии алкогольной болезни печени, хотя часто они могут существовать одновременно.
I. Алкогольная жировая болезнь печени (АЖБП) — первая (начальная) стадия поражения печени алкоголем.
Употребление алкоголя в 90-100% приводит к накоплению жира в ткани печени. Жировая болезнь печени редко проявляется какими-либо симптомами, но могут наблюдаться отсутствие аппетита, тошнота, чувство тяжести в правом подреберье, а иногда и боли в этой области живота.
Обнаружение алкогольной жировой болезни печени — важный сигнал того, что человек употребляет алкоголь на уровне, который является вредным для здоровья.
Эта стадия болезни обратима. Если человек не употребляет алкоголь в течение месяца, жировые накопления в печени постепенно исчезают.
II. Алкогольный гепатит
Один из 4х пьющих человек с жировой печенью будет иметь алкогольный гепатит. Длительное употребление алкоголя в течение нескольких лет (иногда месяцев) может привести к воспалению ткани печени, известном как алкогольный гепатит.
Так же может наблюдаться утомляемость, снижение аппетита, потеря веса, иногда повышение температуры, периодические поносы.
Иногда, при употреблении большого количество алкоголя в течение короткого периода времени может возникнуть острый алкогольный гепатит — с развитием рвоты, желтухи и боли в области печени, а в последующем острой печеночной недостаточности и внезапной смерти.
Алкогольный гепатит, как правило, обратим, но необходимо более длительное воздержание от употребления алкоголя.
III. Цирротическая стадия — это заключительный этап при алкогольной болезни печени. Цирроз печени развивается у 25% пациентов с жировой болезнью печени.
Цирроз печени происходит, когда длительное воспаление вызывает замещение тканей печени соединительной тканью (рубцами), из-за чего печень перестает выполнять свои функции. Снижение печеночной функции всегда опасно для жизни.
Цирротическая стадия алкогольной болезни печени является необратимой. При этом прекращение употребления алкоголя может замедлить прогрессирование болезни и развитие осложнений. В некоторых случаях на фоне алкогольного цирроза развивается гепатоцеллюлярная карцинома (рак печени). Если цирроз печени сопровождается наличием хронического вирусного гепатита (В или С), это увеличивает риск развития рака печени.
Лечение
Лечение любого заболевания печени, при котором идет ее разрушение с возможным переходом в цирроз возможно только медикаментозное, которое действует на причину болезни. Причиной стеатоза являются обменные и гормональные нарушения, вызывающие изменения структуры ткани печени. Внутреннее ожирение печени всегда сопровождается поступлением жира в поджелудочную железу, сердце, почки и сосуды. Такое системное заболевание угрожает жизни и называется метаболический синдром, которое лечит гастроэнтеролог, гепатолог, эндокринолог, воздействуя не только на причины заболевания, но и на ее следствие – стеатоз. Если лечение назначено вовремя, то всегда наступает выздоровление. Кроме коррекции обменных нарушений с помощью медикаментов, в комплекс лечения входят также правильное питание и физические нагрузки. Трудность выздоровления обусловлена тем, что успех в лечении зависит от поведения и желания пациента получить положительный результат.
Рекомендации по снижению калорийности пищи:
-
- ограничить количество животных жиров и сахара;
- отказаться от колбас и жирных сортов мяса;
- употреблять чай или кофе без сахара;
- не употреблять молоко и молочные продукты с повышенной жирностью;
- уменьшение количества сладостей;
- не употреблять алкоголь и сладкие напитки;
- средиземноморская диета из растительных продуктов, рыбы, орехов и оливкового масла.
Курс применения необходимых лекарственных веществ, таких как гепатопротекторы – эссенциальные фосфолипиды, обладающие антиоксидантным и антифибротическим действием и силимарин (экстракт облепихи), снижающий инсулинорезистентность, АСТ и АЛТ, способствуют очищению печени и улучшению ее биохимических свойств. Комплекс упражнений лечебной физкультуры (ЛФК)
ЛФК Первичный прием врача ЛФК 5000 руб 1 занятие ЛФК индивидуально 5000 руб -
Чтобы избавиться от жира в печени без регулярных физических нагрузок не обойтись. В такой ситуации, здоровое питание и возможности медицины необходимо комбинировать с выполнением комплекса упражнений лечебной физкультуры (ЛФК), который способствует скорейшему выздоровлению печени:
- Усиливает транспортировку глюкозы и способность инсулина стимулировать выработку гликогена.
- Положительно влияет на опорно-двигательный аппарат и работу сердца.
- Снижает вероятность обострения хронических патологий.
- Показано проводить первые занятия под руководством инструктора ЛФК с последующей регулярной их отработкой по два-три раза в неделю.
Даже если вес не снизится, в результате физической активности жировая масса уменьшится. Жиры — это триглицериды, которые расщепляясь, уходят из печени в мышцы, которым нужна энергия для движения. Физически активные люди болеют стеатогепатитом намного реже.
-
Здоровая печень любит полноценное и разнообразное питание. Для активного функционирования клеток печени нужны не только полезные ненасыщенные жирные кислоты, но и углеводы для их переработки. Доказано, например, что кофе снижает риск развития фиброза печени. Из-за однородной пищи часть клеток печени ленивы, например, если человек сидит на капустной или рисовой диете. Чтобы сохранить здоровье печени, необходимо вести здоровый образ жизни и стараться максимально сократить вредные привычки. Своевременная борьба с причинами заболевания — профилактика, которая, как известно лучше, чем лечение.
Когда стоит обратиться к врачу
Для онкопатологии характерна способность маскироваться под другие, менее опасные заболевания. Так что на ранних стадиях ее бывает очень трудно выявить. Первичный рак печени в этом плане не является исключением. Зачастую пациенты обращаются уже после того, как возникли отдаленные метастазы.
В случае обнаружения какого-либо признака или симптома, который описан выше, следует немедленно обратиться к врачу. Несмотря на то что многие из них могут встречаться при менее опасных для здоровья состояниях, не следует ждать более характерной для рака печени симптоматики. Чем раньше диагностируется заболевание, тем прогноз лучше.
Если у пациента имеются факторы риска развития рака печени, такие как цирроз, ситуация в плане своевременной диагностики заболевания обстоит хуже. У данной категории пациентов на протяжении многих лет может присутствовать симптоматика схожая с онкопатологией. В этом случае ключевым моментом является наблюдение за изменениями уже существующих симптомов.
В одном из исследований было показано, что изменения клинической картины у пациентов с хроническими заболеваниями печени, которые побуждали врачей задуматься о наличии рака, были следующие: появление боли в правом подреберье, усталости, изменения настроения, увеличение печени (цирроз обычно приводит к ее уменьшению), ухудшение портальной гипертензии, состояния геморроидальных узлов. Если вы заметили какие-либо из этих изменений, немедленно обратитесь к врачу, не стоит ждать следующего запланированного посещения.
Симптомы увеличения печени
Патология может проявляться не сразу, что является большой сложностью для диагностики
Выделить несколько определенных симптомов достаточно трудно, принимая во внимание разнообразие возможных причин. У каждого из заболеваний, которые могут предшествовать гепатомегалии, есть главные и второстепенные признаки, их диапазон достаточно широк.
Вначале разберем классификацию патологии.
Классификация
Увеличение печени часто разделяют по причинному фактору. Так, выделяют группу:
- расстройств кровотока;
- нарушений обмена веществ;
- инфильтративных процессов;
- заболеваний кровеносной системы;
- локальных поражений.
Для верификации диагноза необходимо учитывать морфологическую картину, а именно состояние паренхимы, желчных путей, сосудистого компонента, а также наличие патологических тканей и новообразований.
Если печень увеличилась, стоит обратить внимание на состояние селезенки, наличие признаков застоя желчи (желтушный синдром) и проявления портальной гипертензии (асцит). Чтобы узнать размеры железы и установить степень гепатомегалии, необходимо провести инструментальную диагностику, для чего назначается УЗИ
На основании ультразвукового исследования врач понимает, насколько размеры железы превышают норму
Чтобы узнать размеры железы и установить степень гепатомегалии, необходимо провести инструментальную диагностику, для чего назначается УЗИ. На основании ультразвукового исследования врач понимает, насколько размеры железы превышают норму.
В зависимости от того, насколько увеличивается объем органа, устанавливается умеренная, выраженная (увеличение железы на 10 см от нормы) или диффузная (свыше 10 см) степень поражения железы. Отдельно следует сказать о «парциальной гепатомегалии». Этот термин значит, что на УЗИ было выявлено увеличение одной доли органа.
Клиническая симптоматика
Чтобы понять, что увеличена печень, достаточно пройти УЗИ. Далеко не во всех случаях гепатомегалия сопровождается клинической симптоматикой. Отсутствие признаков наблюдается при умеренном увеличении железы на фоне острой инфекции или в случае изменения рациона питания.
Увеличенная печень при тяжелых заболеваниях проявляется различными симптомами:
- при вирусном гепатите наблюдается желтушность слизистых, кожных покровов, потемнение мочи и обесцвечивание каловых масс;
- при циррозе гепатоциты замещаются соединительной тканью, из-за чего железа становится плотной, болезненной, появляется землянистый оттенок кожных покровов, а также отмечается повышенная склонность к кровоточивости;
- при онкопатологии человека беспокоит болевой, желтушный синдром, диспепсические расстройства и выраженная отечность. При значительном увеличении опухоли живот может стать ассиметричным. Кроме того, возможно сдавление близко расположенных органов злокачественным конгломератом;
- при жировой болезни симптоматика не столь выражена. Обычно изменения в печени обнаруживаются случайно при профилактическом УЗИ или в процесс диагностики по поводу другого заболевания;
- при амилоидозе наблюдается значительное увеличение органа. Структура печени уплотняется, однако болезненность может отсутствовать.
Среди частых клинических признаков стоит выделить:
- слабость, повышенную утомляемость;
- раздражительность;
- ухудшение или отсутствие аппетита;
- ощущение дискомфорта, болезненность или тяжесть в правом подреберье;
- постоянную тошноту, частую рвоту;
- снижение массы тела;
- желтушность кожи и слизистых оболочек, сопровождающуюся зудом;
- мелкоточечные подкожные кровоизлияния; асцит.
Если причиной гепатомегалии стала кардиальная патология, пациента может беспокоить одышка, отечность ног, стенокардия, колебания артериального давления и кашель.
В подавляющем большинстве случаев можно обнаружить расширение подкожных вен передней брюшной стенки («голова медузы»). При инфекционных гепатитах к клинической картине присоединяется лихорадка. Если сдавливаются жёлчные протоки, и развивается желтуха — темнеет моча, приобретая «цвет пива», светлеет кал, а кожа и слизистые заметно желтеют.
Лечение при метастазах в печени
Методы лечения при метастазировании в печени зависят от трех главных факторов:
- Количества узлов в органе.
- Характера первичной опухоли и наличия других отдаленных/регионарных метастазов.
- Общего состояния пациента.
Во всех случаях лечение подбирается в индивидуальном порядке, учитываются десятки факторов и риски.
Самыми благоприятными в плане прогноза и проведения радикального лечения являются единичные узлы при операбельном первичном очаге. Иными словами, если основная опухоль высокодифференцированная, небольшого размера, без региональных метастазов и без прорастания в подлежащие ткани – она подлежит радикальному удалению вместе с узлом (резекцией печени). Обычно такие операции проводятся одномоментно. Для улучшения эффекта по показаниям «подключают» методы облучения, химиотерапии.
Хирургическое удаление метастатических поражений проводится путем удаления сегмента или доли печени. Так как печень способна к регенерации, то через некоторое время оставшаяся часть органа восстанавливает свои функциональные единицы и компенсирует отсутствие части гепатоцитов. При соблюдение элементарной диеты и коррекции образа жизни после резекции недостаточности в функции печени не возникнет.
Резекцию как радикальный метод лечения метастазов применяют, если:
- опухоль не прорастает окружающие ткани и кровеносные сосуды;
- нет онкологических процессов в окружающих тканях (лимфатических узлах);
- узлы единичные;
- нет поражения остальной ткани печени (нет цирроза, выраженных диффузных изменений гепатоцитов).
В случаях общего тяжелого состояния больного, при противопоказаниях к обширным вмешательствам хирургов, применяют консервативную терапию (лечение химиопрепаратами, облучение, малоинвазивные хирургические методы).
Причины увеличения печени
Спровоцировать увеличение органа могут разные причины:
- инфекции;
- жировой и холестатический гепатоз;
- сердечная недостаточность;
- желчекаменная болезнь;
- доброкачественные и злокачественные образования;
- заражение паразитами;
- гемохроматоз;
- нарушение жирового обмена;
- закупорка печеночной вены;
- интоксикация ядовитыми, вредными веществами, лекарствами;
- гепатит;
- цирроз.
Увеличение печени может быть вызвано опасным заболеванием, которое грозит тяжкими осложнениями. Среди таких патологий:
- сепсис;
- лимфома;
- синдром Рейе;
- лейкоз;
- печеночный рак;
- повреждение желчных протоков;
- неблагоприятная реакция на ацетаминофен или другие препараты.
Для взрослого человека злоупотребление спиртным грозит развитием алкогольного гепатита. На его фоне возможно увеличение размеров печени и жировой гепатоз.
У младенцев часто появляется желтушка, которая ничем не грозит и вскоре проходит. Однако увеличение органа может указывать и на родовую травму, диабет или нарушение щитовидки у мамы. Кроме того, у детей до 7 лет возрастная умеренная гепатомегалия – это норма. К врачу нужно обращаться, если орган выступает за край ребер больше, чем на 2 см.
Профилактика и прогноз
В списке того, чем грозит человеку увеличенная печень, есть необратимые заболевания, снижающие длительность жизни
Поэтому важное значение играет профилактика. Рекомендации следующие:
- отказ от алкоголя и курения;
- контроль веса;
- правильное питание всю жизнь;
- физическая активность каждый день;
- прием витаминов;
- лечение инфекций, вирусов, хронических болезней;
- избегание стрессовых ситуаций.
Эти рекомендации нужно соблюдать и при лечении. Если оно проводится своевременно, а больной выполняет предписания, размер печени восстанавливается. Вирусные и инфекционные гепатиты лечатся, но токсические поражения, включая алкогольные, необратимые. Неблагоприятный прогноз также жировых гепатозах и быстротечных формах гепатита.
Как диагностируется НАЖБП?
Возникает вопрос, как вообще обнаружить это заболевание, так как в большинстве случаев оно протекает бессимптомно.
НАЖБП диагностируется в основном на основании УЗИ брюшной полости, в том числе печени. Интересно, что ожирение печени в большинстве случаев обнаруживается именно случайно, когда УЗИ проводится по другим причинам, например, для выявления камней в желчном пузыре или при диагностике боли в животе.
Жирная печень очень характерна на ультразвуковом изображении. Рентгенологи говорят, что печень «светится» на экране, она гиперэхогенная (ее эхо больше, чем у окружающих тканей).
Важно понимать, что ожирение печени также может возникать при других состояниях или заболеваниях, например, при злоупотреблении алкоголем, приеме определенных лекарств или гепатите С. Раннее обнаружение жировой ткани с помощью ультразвука очень важно
Ранняя диагностика НАЖБП помогает не допустить обострения заболевания — НАСГ, а также предотвратить развитие осложнений, важнейшим из которых является цирроз печени. Поэтому гастроэнтерологи рекомендуют регулярно проходить УЗИ печени (брюшной полости), даже если нет симптомов. Особенно это касается пациентов из групп риска.
Раннее обнаружение жировой ткани с помощью ультразвука очень важно. Ранняя диагностика НАЖБП помогает не допустить обострения заболевания — НАСГ, а также предотвратить развитие осложнений, важнейшим из которых является цирроз печени
Поэтому гастроэнтерологи рекомендуют регулярно проходить УЗИ печени (брюшной полости), даже если нет симптомов. Особенно это касается пациентов из групп риска.
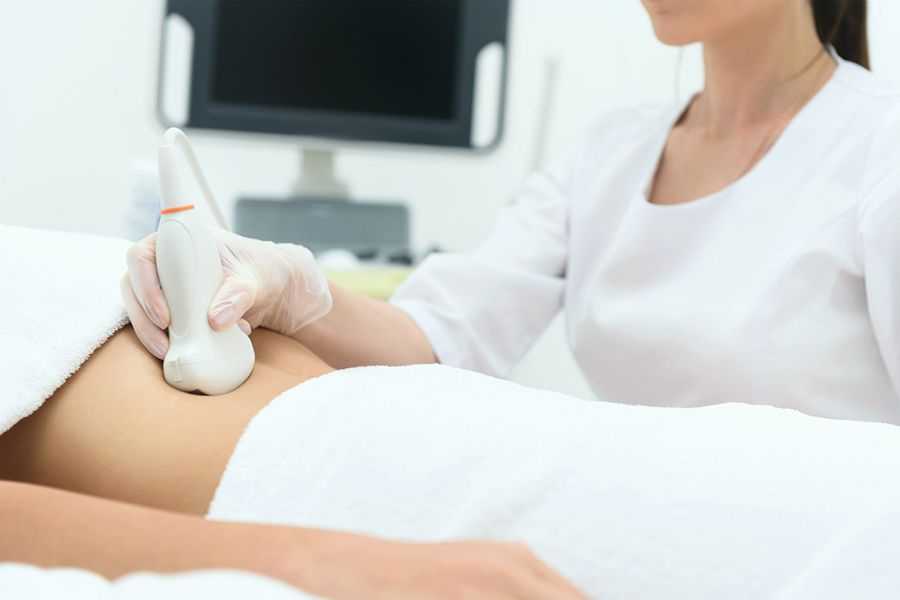 УЗИ печени (брюшной полости)
УЗИ печени (брюшной полости)
Группа или фактор риска — это статистическое понятие, ограничивающее группу людей с определенным состоянием или заболеванием, где вероятность возникновения определенного заболевания (в нашем случае НАЖБП) выше, чем в общей популяции. Следовательно, если риск развития неалкогольной жировой болезни печени у всего населения составляет 20-25%, то при сахарном диабете 2 типа этот показатель достигает 75%. Следовательно, диабет 2 типа является фактором риска развития НАЖБП.
Согласно европейским рекомендациям, ультразвуковое исследование брюшной полости следует обязательно проводить людям с:
- ожирением;
- факторами риска нарушения метаболизма — увеличение окружности талии, гипергликемия , гипетриглицеридемия , снижение холестерина ЛПВП, гипертония;
- стойкое повышение аланинаминотрансферазы (АЛТ).
Причины хронического гепатита (классификация)
Хронические заболевания печени — гепатит — могут быть вызваны самыми разными причинами, основные из них:
- — вирусы гепатита (вирус гепатита В, вирус гепатита С) – наиболее частая причина хронического гепатита;
- — нарушение жирового обмена, которое приводит к отложению жира в печени (стеатогепатиту);
- — злоупотребление алкоголем (алкогольная болезнь печени);
- — аутоиммунные нарушения (аутоиммунный гепатит, первичный билиарный цирроз, первичный склерозирующий холангит);
- — длительное применение лекарственных препаратов;
- — генетические дефекты – наследственные заболевания печени.
Диагностика
Определение диагноза цирроз печени проходит в несколько этапов. Сам диагноз ставится на основании данных инструментальных исследований:
- Магнитно-резонансная или компьютерная томография – наиболее точный метод диагностики.
- Биопсия – метод гистологического исследования материала, взятого из печени, который позволяет установить вид цирроза крупно- или мелкоузловой и причину развития заболевания.
- УЗИ – в качестве скрининга. Позволяет установить только предварительный диагноз, однако является незаменимым при постановке диагноза асцит и портальная гипертензия.
Если при постановке диагноза гистологическое исследование не позволило определить причину развития заболевания, продолжают ее поиск. Для этого выполняют анализ крови на предмет наличия:
- антимитохондриальных антител;
- РНК вируса гепатита С и ДНК вируса гепатита В при помощи ПЦР-метода;
- альфа-фетопротеина – для того, чтобы исключить рак крови;
- уровня меди и церрулоплазмина;
- уровень иммуноглобулинов А и G, уровня Т-лимфоцитов.
На следующем этапе определяется степень повреждения организма вследствие поражения печени. Для этого используют:
- сцинтиграфия печени – радионуклидное исследование для определения работающих клеток печени;
- биохимический анализ крови для определения таких показателей, как уровень натрия и калия, коагулограмма, холестерин, щелочная фосфатаза, билирубин общий и фракционный, АСТ, АЛТ, липидограмма, протеинограмма;
- степень поражения почек – креатинин, мочевина.
Отсутствие или наличие осложнений:
- УЗИ для исключения асцита;
- исключение внутренних кровотечений в пищеварительном тракте путем исследования кала на наличие в нем скрытой крови;
- ФЭГДС – для исключения варикозных расширений вен желудка и пищевода;
- ректороманоскопия для исключения варикозных расширений вен в прямой кишке.
Печень при циррозе прощупывается через переднюю стенку брюшины. При пальпации ощутима бугристость и плотность органа, однако это возможно только на стадии декомпенсации.
При ультразвуковом исследовании четко определяются очаги фиброза в органе, при этом они классифицируются на мелкие – меньше 3 мм, и крупные – свыше 3 мм. При алкогольной природе цирроза развиваются изначально мелкие узлы, биопсия определяет специфические изменения в клетках печени и жировой гепатоз. На более поздних стадиях заболевания узлы укрупняются, становятся смешанными, жировой гепатоз исчезает. Первичный билиарный цирроз отличается увеличением печени с сохранением структуры желчевыводящих путей. При вторичном билиарном циррозе печень увеличивается за счет препятствий в желчных протоках.
Причины
Умеренное увеличение размеров печени может развиться на фоне как естественных, так и патологических причин. Незначительные изменения в форме и тканях органа могут быть спровоцированы употреблением в пищу жирных продуктов, солений, копченостей и прочей нездоровой пищи. К увеличению печени приводит также и регулярное употребление алкогольных напитков в значительных количествах.
Опасными, патологическими причинами изменения размеров органа выступают такие протекающие на фоне заболевания, как:
– гепатит А, В, С, а также гранулематозный гепатит;
– нарушения в протекании метаболических процессов – нарушение обмена белков, липидов, гликогена, болезнь Вильсона;
– фиброз печени;
– цирроз;
– гемолитическая болезнь – у новорожденных;
– паразитарное поражение органа;
– врожденные инфекции – краснуха, цитомегаловирус, герпес и др.;
– гипервитаминоз, сепсис;
– раковые состояния печени – лимфомы, метастазы, гепатомы и пр.
Лечение
Обследование при увеличении печени проводит гепатолог или гастроэнтеролог. Может появиться необходимость в осмотре другого специалиста. Для уточнения заболевания-первопричины проводится общий анализ крови, биохимия, ПЦР. Может потребоваться УЗИ органов живота, биопсия печеночной ткани, КТ и МРТ. При подозрении на проблемы с сердцем назначают ЭКГ и ЭЭГ.
Схема лечения зависит от диагноза и осложнений, которые могут грозить. Если выявлены инфекции либо паразиты, используются антибиотики и противогельминтозные средства.
Лекарства не уменьшают размеры органа, но в сочетании с другими методами улучшают его состояние и предотвращают осложнения, которые грозят больному. Чаще всего применяются следующие медикаменты:
- Овесол – для детоксикации и улучшения желчных путей.
- Эссенциале – для поддержания функций сердца и сосудов и понижения холестерина.
- Галстена – для лечения гепатита и желчекаменной болезни.
- Гепатамин – для нормализации печеночных функций.
- Лив-52 – для восстановления функциональности органа и защиты от токсинов.
Если одновременно диагностировано увеличение селезенки, обязателен прием витаминов, особенно группы B.
Есть и народные средства. При одобрении врача их можно применять, но только в качестве дополнения к терапии. Попытки вылечиться одними травами грозят тем, что болезнь продолжит прогрессировать.
Травы, овощи и фрукты, которые полезны при гепатомегалии:
- Отвар из корней одуванчика и пиона, а также пустырника, цикория, шалфея. Взять одинаковые части, перемешать и набрать 2 ст. л. Залить их 1 л воды и подержать полчаса на водяной бане. Затем процедить и пить сутки между приемами пищи.
- Стакан воды с медом и соком лимона. Пить утром до завтрака и перед сном.
- Капустный рассол, смешанный с овощным соком.
- Сок и мякоть моркови, свеклы, тыквы.
- Зеленые яблоки.
- Свежие ягоды можжевельника и лесной земляники.
При генетических болезнях назначаются ферменты, которые улучшают метаболизм. При доброкачественных и злокачественных образованиях делают открытые операции с удалением части органа.
Еще при онкологии применяется метод эмболизации сосудов. Методика заключается в том, что перекрывается доступ кислорода в опухоль, в результате чего она отмирает.
Самые сложные случаи, которые грозят летальным исходом, требуют трансплантации органа. Учитывая, что печень способна регенерировать, достаточно пересадки только пораженной части. Донором обычно выступает подходящий по ряду параметров родственник.




























