Необходимость соблюдения диеты
Соблюдение диеты регулирует содержание липопротеидов высокой и низкой плотности, тем самым, снижая уровень «плохого» холестерина.
Лечебный стол при повышенном холестерине позволяет нормализовать его содержание без приема лекарственных препаратов. Кроме того, у людей, которые соблюдают диету, сосуды длительное время остаются «чистыми», кровообращение в них не нарушено, что не только благотворно влияет на состояние сердечно-сосудистой системы, но и на состояние кожи, ногтей и волос.
Большое количество антиоксидантов в рекомендуемых продуктах при повышенном холестерине замедляет старение кожи, предотвращает развитие патологий внутренних органов, повышает жизненный тонус.
Меню (Режим питания)
Необходимо организовать 5 разовый прием пищи. При появлении чувства голода в вечернее время перед отходом ко сну можно съесть яблок, апельсин, морковь или выпить кефир. Меню на три дня может выглядеть так:
День первый
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
День второй
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник | |
| Ужин |
|
День третий
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
Ниже приводится таблица продуктов, на основании которой можно составить разнообразный рацион на всю неделю.
|
Название продуктов |
Рекомендуемые |
Запрещенные |
| Мясо | Индейка, курица, телятина, кролик, нежирная говядина (два раза в неделю). Птица без шкуры, на мясе дополнительно удалить жир. | Свинина, жирная говядина, баранина, мясо утки и гуся, вся колбасная продукция, паштеты, сосиски, сардельки, печень, почки, мозги. |
| Яйца | До 3 штук в неделю. | Яичный желток. |
| Жиры | Нерафинированные подсолнечное, кукурузное, оливковое или соевое масла до 2,5 ложек в день во все блюда. | Маргарин, свиное сало, животный жир, пальмовое и кокосовое масло, сливочное масло. |
| Рыба | Морская нежирная (хек, путассу, минтай, навага, сайда, пикша) и щука три раза в неделю. | Жирные виды: лосось, скумбрия, сардина, угорь, макрель, тунец, сельдь, устрицы, икра, креветки, рыбные полуфабрикаты, ограничено речную рыбу. |
| Молочные продукты | Обезжиренное молоко или 1% жирности, нежирный кефир, натуральный йогурт, сыры «Грация» или «Фитнес», 20% творог нежирный. | Жирный творог, сливки, сметана, мороженое, творожная масса и глазированные сладкие сырки, плавленые сырки, сгущенное молоко. |
| Овощи | Все свежие и замороженные овощи, бобовые, кукуруза. | Картофель фри и чипсы. |
| Фрукты | Все фрукты кроме банана и винограда, сухофрукты. | Засахаренные фрукты, арахис, фисташки и фундук. |
| Злаки | Коричневый рис, овсяная каша, макаронные изделия из твердых сортов и цельно зерновой муки, хлеб из цельно зерновой муки. | Белый рис, манная крупа, ограничить гречневую крупу. |
| Выпечка | Печенье из овсяной муки, хлебцы и печенье «Фитнес». | Бисквиты, булки, сдобные выпечка, торты, изделия из слоеного теста. |
| Сладости | Нежирные пудинги, желе без сахара, фруктовое мороженое, замороженный сок. | Шоколад, кондитерский крем, ириски, мармелад, пастила, сахар, сиропы, глюкоза и фруктоза. |
| Напитки | Соки без сахара, чай, некрепкий кофе, минеральная вода без газа. | Какао, кофе со сливками и молоком, алкогольные и сладкие газированные напитки. |
Суть гипохолестериновой диеты
По сути холестерин является важным органическим соединением, которое синтезируется в печени, а также поступает в организм с пищей, необходим для многих жизненно важных функций. Но повышение его уровня может привести к неблагоприятным последствиям: появляются атеросклеротические бляшки, которые откладываются на стенках кровеносных сосудов, тем самым вызывая их закупорку, что в свою очередь уже влияет на появление других сердечно-сосудистых заболеваний.
В последнее время проблема повышенного холестерина является актуальной для очень многих, так как современная жизнь вносит свои коррективы в питание и в образ жизни людей. Врачи связывают это в первую очередь с повышенным содержанием «вредных» жиров в нашем рационе за счет фаст-фудов и сетей быстрого питания. А также с регулярным употреблением алкогольных напитков, курением, наличием лишнего веса, наследственными факторами и конечно же малоподвижным образом жизни.
По своей сути гипохолестериновая диета нацелена на сокращение употребления продуктов, которые содержат в себе завышенные нормы холестерина. Существуют непреложные правила этой диеты, соблюдение которых позволит не только нормализовать содержание холестерина в организме, но и сбросить лишний вес, кардинально изменить образ жизни, способствуя тем самым улучшению общего самочувствия.
Как снизить уровень холестерина?
Чтобы снизить количество холестерина в крови, необходимо изменить свой образ жизни:
- Следите за своим весом. Увеличение массы тела на пол килограмма увеличивает уровень холестерина на две единицы.
- Жиры, содержащие насыщенные жирные кислоты, повышают уровень холестерина в крови. Поэтому выбирайте продукты, содержащие полиненасыщенные жирные кислоты: оливковое масло, авокадо, рапсовое масло, орехи.
- Сократите употребление яиц до трех в неделю.
- Ешьте больше бобовых. Питательные и дешевые, они содержат водорастворимую клетчатку – пектин. Он покрывает холестерин и выводит его из организма. Все бобовые имеют способность снижать уровень холестерина.
- Ешьте больше фруктов. Фрукты также обладают способностью снижать уровень холестерина, потому что богаты пектином.
- Добавьте в рацион овсянку. Овсяные отруби снижают уровень холестерина, потому что богаты пектиноподобной сывороткой.
- Эффективны в снижении уровня холестерина кукурузные отруби.
- Морковь снижает уровень холестерина, поскольку содержит пектин.
- Ешьте чеснок. Свежий чеснок снижает содержание в крови вредных жиров.
- Физические упражнения – основной способ повышения уровня защитных липопротеинов высокой плотности. А они снижают уровень нежелательных ЛПНП.
- Не курите! У курильщиков низкий уровень “хорошего” холестерина.
Тщательное соблюдение этих рекомендаций поможет снизить уровень холестерина на 10-12%.
Если соблюдение диеты в течение трех – шести месяцев не приводит к снижению уровня общего холестерина до нормы – <5 ммоль / л, то риск развития атеросклеротического заболевания остается высоким. Поэтому врач может назначить лекарство, снижающее уровень холестерина.
Поддержать правильный образ жизни, занятия спортом и здоровое питание можно комплексом Lactoflorene Холестерол. Продукт производится в Италии фармацевтической компанией Montefarmaco, основанной в 1945 г.
Холестерол
Медицинские препараты, снижающие уровень холестерина:
- статины Зокор, аторвастатин считаются лучшими, они снижают уровень холестерина на 20-40%, облегчают течение заболеваний, вызванных атеросклерозом, снижают смертность от сердечно-сосудистых заболеваний;
- смол-секвестранты – холестирамин, колестипол;
- никотиновая кислота и ее производные – эндурацин, ниацин снижают уровень холестерина на 30-40%;
- фибраты – фенофибрат, гемфиброзил.
Главное – не заниматься самолечением, руководствуясь рекламой пищевых добавок. Из них эффективны только препараты с растворимой клетчаткой, действующие на холестерин. Однако эффективность их не заменит здоровый образ жизни и нормальное питание.
Кардиологи всего мира считают, что каждому человеку старше 20 лет необходимо знать свой уровень холестерина. Если холестерин повышен, это опасный фактор, способствующий развитию атеросклероза и тяжелых сердечно-сосудистых заболеваний.
Нормальные значения холестерина в крови
Общий холестерин является важным показателем как плохого и хорошего холестерина. Другие лабораторные тесты выполняются для измерения конкретных объемов хороший (HDL) и плохой (LDL) холестерина. Показатели ЛПНП и ЛПВП является предпочтительным при определенных обстоятельствах.
Норма общего холестерина в крови: 3,0 — 6,0 ммоль/л.
Норма холестерина ЛПНП для мужчин: 2,25 — 4,82 ммоль/л.
Норма холестерина ЛПНП для женщин: 1,92 — 4,51 ммоль/л.
Норма холестерина ЛПВП для мужчин: 0,7 — 1,73 ммоль/л.
Норма холестерина ЛПВП для женщин: 0,86 — 2,2 ммоль/л.
Уровень ЛПНП является лучшим предиктором сердечно-сосудистых заболеваний, и он определяет, как ваш высокий уровень холестерина нужно лечить.
Симптомы и диагностика повышенного холестерина
Диагноз дислипидемии, основанный на анализе крови, называется профилем липидов (липидный профиль). В этом анализе диагностируется концентрация ЛПНП, ЛПВП, общего холестерина и триглицеридов. Его собирают в период от 9 до12 часов с момента последнего приема пищи.
Люди с диабетом должны сдавать анализы на липиды каждый год или даже чаще, если уже был поставлен диагноз гиперлипидемии.
Правильные концентрации различных липопротеинов для людей с диабетом являются следующие:
| мужчины | женщины | |
| Общий холестерин (ТС) | <175 мг / дл (<4,5 ммоль / л) | |
| LDL холестерина | <100 мг / дл (<2,6 ммоль / л) | |
| LDL холестерина у больных сахарным диабетом и ишемической болезнью сердца | <70 мг / дл (<1,9 ммоль / л); | |
| HDL холестерина | > 40 мг / дл (> 1,0 ммоль / л) | 30 мг / дл / (> 0,725 ммоль / л) |
Если ваш липидный профиль отличается от указанных выше значений холестерина, это означает показания к гиперхолестеринемии (дислипидемии).
Факторы риска
Основными факторами риска гиперхолестеринемии являются:
- курение;
- высокое артериальное давление (140/90 мм рт.ст. или выше, наличие гипертонии)
- низкий уровень холестерина HDL (ниже 40 мг / дл);
- сердечно-сосудистые заболевания сердца (диагностирование заболевания сердца до 55 лет у мужчин или до 65 лет у женщин)
- возраст (мужчины старше 45 лет и женщины в возрасте старше 55 лет).
Вредные жиры и метаболический синдром
Опасные жировые соединения делятся на две большие группы:
- трансжиры (или гидрогенизированные масла) самые вредные. Большинство данных веществ искусственные, они вызывают рост содержания в крови «плохого» холестерина, падение – «хорошего»;
- насыщенные жиры менее опасны, но более распространены. Содержатся в большинстве молочных продуктов и сортов мяса, провоцируют формирование холестериновых бляшек.
Перечисленные соединения не перерабатываются организмом, а откладываются в виде лишней жировой ткани. По результатам исследований она способствует развитию метаболического синдрома. Это не самостоятельное заболевание, а совокупность гормональных, обменных и других нарушений.
Основой состояния является инсулинорезистентность (невосприимчивость тканей к инсулину). В результате в крови растет уровень сахара и самого гормона, а в ткани достаточное количество глюкозы не поступает. Причины метаболического синдрома досконально не изучены. Специалисты отмечают, что обычно он формируется при абдоминальном типе ожирения (когда прослойка по большей части сосредоточена в области живота и верхней части тела).
Основой лечения состояния является коррекция пищевого поведения. Исключение из рациона вредной еды – основная мера профилактики метаболических нарушений.
Нормы общего холестерина в крови
Важно! Нормы могут различаться в зависимости от реактивов и оборудования, используемого в каждой конкретной лаборатории. Именно поэтому при интерпретации результатов необходимо пользоваться стандартами, принятыми в той лаборатории, где сдавался анализ
Также необходимо обращать внимание на единицы измерения
Нормы, принятые в сети лабораторий Инвитро (со ссылкой на Клиническое руководство по лабораторным тестам под ред. Н.Тиц):
| Возраст | Пол |
Уровень холестерола, |
| До 5 лет | Мужчины | 2,95 – 5,22 |
| Женщины | 2,90 – 5,18 | |
| 5 – 10 лет | Мужчины | 3,13 – 5,25 |
| Женщины | 3,26 – 5,30 | |
| 10 – 15 лет | Мужчины | 3,08 – 5,23 |
| Женщины | 3,21 – 5,20 | |
| 15 – 20 лет | Мужчины | 2,93 – 5,10 |
| Женщины | 3,08 – 5,18 | |
| 20 – 25 лет | Мужчины | 3,21 – 5,64 |
| Женщины | 3,16 – 5,59 | |
| 25 – 30 лет | Мужчины | 3,44 – 6,32 |
| Женщины | 3,32 – 5,75 | |
| 30 – 35 лет | Мужчины | 3,57 – 6,58 |
| Женщины | 3,37 – 5,96 | |
| 35 – 40 лет | Мужчины | 3,78 – 6,99 |
| Женщины | 3,63 – 6,27 | |
| 40 – 45 лет | Мужчины | 3,91 – 6,94 |
| Женщины | 3,81 – 6,53 | |
| 45 – 50 лет | Мужчины | 4,09 – 7,15 |
| Женщины | 3,94 – 6,86 | |
| 50 – 55 лет | Мужчины | 4,09 – 7,17 |
| Женщины | 4,20 – 7,38 | |
| 55 – 60 лет | Мужчины | 4,04 – 7,15 |
| Женщины | 4,45 – 7,77 | |
| 60 – 65 лет | Мужчины | 4,12 – 7,15 |
| Женщины | 4,45 – 7,69 | |
| 65 – 70 лет | Мужчины | 4,09 – 7,10 |
| Женщины | 4,43 – 7,85 | |
| Старше 70 лет | Мужчины | 3,73 – 6,86 |
| Женщины | 4,48 – 7,25 |
Примечание: профилактически безопасный (оптимальный с позиции снижения риска развития сердечно-сосудистых заболеваний) уровень общего холестерина составляет:
- для взрослых – менее 5,18 ммоль/л,
- для детей — 4,4 ммоль/л.
- Для пациентов с факторами риска целевые уровни общего холестерина составляют меньше 4 ммоль/л.
В число факторов риска входят:
- курение;
- злоупотребление алкоголем, в том числе слабым;
- пренебрежение здоровым питанием, расстройства пищевог поведения;
- сидячий образ жизни;
- избыточный вес;
- наследственная предрасположенность (повышенный уровень холестерина у других членов семьи или инфаркт/инсульт у ближайшего родственника);
- частые повышения давления;
- наличие ИБС;
- перенесенный инфаркт миокарда или инсульт.
Как питание при остеопорозе влияет на развитие заболевания, ошибки при составлении рациона
Специальная диета при остеопорозе – часть терапии. Она помогает восполнить дефицит необходимых костям веществ, остановить патологический процесс и укрепить скелет совместно с грамотно разработанным медикаментозным планом лечения.
Чаще всего заболевание развивается из-за нарушения употребления ряда нутриентов (питательных веществ, витаминов, минералов). Минеральная основа скелета – это фосфор и кальций. И в большинстве случаев именно нарушение обмена этих веществ приводит к остеопорозу. Чтобы организм получал достаточно кальция, важна хорошая его всасываемость кишечным трактом. Этот процесс будет проходить правильно при трех условиях:
- диета при остеопорозе должна содержать достаточно кальция;
- организм должен быть обеспечен витамином D;
- желудочно-кишечный тракт должен быть здоров.
Когда организму не хватает кальция, он извлекает его из костей. В результате и уменьшается костная масса, скелет становится хрупким. Сегодня приняты следующие нормы потребления кальция в сутки:
- для детей от 1 до 3 лет – 500 мг;
- для детей от 4 до 8 лет – 800 мг;
- для подростков от 9 до 18 лет – 1300 мг;
- от 18 до 60 лет – 1000 мг;
- рацион питания для пожилых (старше 60 лет) для предотвращения остеопороза должен содержать 1200 мг.
Меню при остеопорозе должно составляться индивидуально. При этом сначала выясняют возможные причины низкой абсорбции кальция в кишечнике. Это может быть:
- почечная недостаточность;
- синдром мальабсорбции, связанный с энтеропатией;
- нарушение гормональной регуляции (питание при остеопорозе у женщин назначается после анализа на эстрогены, а также – и у мужчин в том числе – на гормоны щитовидной железы, инсулин, кальцитонин, паратгормон);
- много кислот в рационе – щавелевой, аскорбиновой, лимонной.
Нужно выяснить и причины, по которым организм стал нуждаться в повышенном потреблении кальция, то есть почему он буквально разрушает сам себя. Это может быть связано с:
- артериальной гипертензией;
- опухолями толстого кишечника;
- повышенным выведением кальция из организма с желчью или мочой;
- гиперпаратиреозом.
Основные направления диетотерапии при составлении меню при остеопорозе:
- включение в рацион продуктов, богатых кальцием;
- минерализация воды;
- стимуляция секреторной функции желудка посредством диеты;
- улучшение усвоения кальция организмом;
- восстановление процесса всасывания кальция кишечником.
При определении того, что есть при остеопорозе конкретному пациенту, учитывают пищевую непереносимость и возможные ферментопатии. К последним относится недостаточность лактозы, например.
При определении плана правильного питания при остеопорозе часто совершается ряд ошибок:
- недостаток кальция в рационе;
- избыток пищевых волокон, щавелевой и фитиновой кислот;
- дефицит белков, как и их избыток, приводящий к высокому выведению кальция с мочой;
- избыток углеводов и фосфора в рационе;
- злоупотребление кофе и кофеинсодержащими напитками;
- употребление большого количества алкоголя;
- избыток натрия, при котором кальций тоже теряется с мочой;
- повышенный калораж;
- недостаток витамина D, редкие прогулки в солнечные дни;
- дефицит жиров (он приводит к нарушению усвояемости витамина D и других жирорастворимых нутриентов), а также их значительный избыток, при котором плохо всасывается кальций.
Если еда при остеопорозе содержит адекватное (физиологическое) количество белков, то всасывается примерно 15% кальция. При дефиците белков этот показатель падает до 5%.
Исключительно вегетарианская диета, с точки зрения медицины, доказано вредна. Продуктов, которые употребляет вегетарианец, при остеопорозе недостаточно. Обязательно нужно включать в рацион молочные продукты.
Особенно это важно для женщин в период менопаузы. Если же включение такой пищи невозможно, то получать кальций вегетарианцы могут из тофу, соевого молока, неочищенного зерна, репы, капусты, орехов, бобовых культур
Какие молочные продукты нужно есть при остеопорозе
Молоко и молочные продукты – лучшие источники кальция. 100 мг этого вещества содержится в следующих порциях:
- 90 г молока;
- 90 г кефира или йогурта;
- 70-80 г творога;
- 110 г сметаны;
- 20-25 г плавленого сыра (настоящего, а не сырного продукта);
- 15 г твердого сыра;
- 75 г натурального сливочного или молочного мороженого.
Полностью покрыть суточную потребность в кальции только продуктами питания нельзя. Поэтому принимают карбонат кальция или кальция цитрат (при низкой секреции желудка).
Что такое холестерин?
Холестерин – это восковое жироподобное вещество-стерин, которое содержится в мембранах всех клеток живого организма.
Человеку он необходим для производства гормонов, витамина D, а также некоторых ферментов. Наивысшие концентрации холестерола найдены в клетках печени и головного мозга. Кстати, камни желчного пузыря – это тоже холестерин. Этот факт объясняет странное название вещества, которое в переводе с греческого означает два слова: «желчь» и «твердый».
Организм способен самостоятельно производить холестерин для своих нужд (почти 75 процентов от общего количества). В теле это вещество производится разными клетками. Но больше всего, почти четверть от общего количества, – вырабатывает печень. Кроме того, холестерол синтезируется в кишечнике и в слоях кожи.
Помимо этого, холестерин может попадать в организм вместе с пищей. Но, по мнению некоторых исследователей, холестерин в этой вариации плохо всасывается кишечником, поэтому полученный из продуктов, он незначительно влияет на общее количество вещества в крови. Хотя, сразу отметим, такое утверждение – только одна из многих теорий.
Будучи веществом на «масляной основе», холестерин не смешивается с кровью, которая представляет собой, так сказать, водный раствор, поэтому по сосудам транспортируется в небольших «упаковках» – липопротеинах. Они созданы из липидов с внутренней стороны, и белков – с внешней.
В человеческом организме они представлены двумя основными типами. Первый тип – это липопротеины низкой плотности (ЛПНП). Или, как о них еще говорят, – «плохой» холестерин с измененной структурой молекулы (именно это вещество является виновником создания атеросклеротических бляшек, которые приводят к закупорке артерий и кардио-сосудистым заболеваниям).
Вторым типом являются липопротеины высокой плотности (ЛПВП) или «хороший» холестерин. Это вещество наоборот препятствует развитию атеросклеротической болезни (закупорки сосудов), поскольку работает на удаление «плохого» холестерола. Если объяснять довольно примитивно, элементы ЛПВП захватывают «плохой» стерин и транспортируют его в печень, где эти частицы перерабатываются и выводятся из организма. Нормальный уровень «правильного» холестерина называют важным фактором для профилактики кардиологических и сосудистых болезней. Содержится в здоровой животной пище, также производится организмом, а его избыток выводится.
Меж тем, для правильного функционирования организма важно поддержание в адекватных рамках уровней обоих типов липопротеинов
Лечение повышенного холестерина
Основной целью лечения является снижение ЛПНП и триглицеридов. Есть два основных метода лечения:
- изменение образа жизни
- и лекарственная терапия для снижения холестерина в крови.
Изменения в образе жизни включают: изменения в рационе питания — для снижения уровня триглицеридов, необходимо уменьшить потребление углеводов за счет увеличения потребления мононенасыщенных жирных кислот. (таблица продуктов с низким гликемическим индексом)
Снижение массы тела, ограничение потребления алкоголя и увеличение физической активности также являются важными компонентами лечения дислипидемии.
Есть несколько видов препаратов, которые снижают уровень холестерина:
- Статины — блокируют выработку холестерина (особенно LDL) холестерина в печени. Это единственные препараты с доказанной эффективностью влияния на профилактику ишемической болезни сердца.
- Ионообменные смолы — связывают желчные кислоты в кишечнике и контролируют низкие уровни LDL.
- Фибраты — триглицеридов (ТГ)- способствуют снижению триглицеридов и «вредного» холестерина, контролируют уровень повышенного HDL.
- Витамины и пищевые добавки – такие как ниацин или омега-3 жирных кислот,
Медикаментозное лечение показывает лучшие результаты, когда она сочетается с изменениями образа жизни. Ни в коем случае не начинайте прием лекарственных препаратов без консультации вашего врача-эндокринолога.
Предотвращение повышенного холестерина
Профилактика основана на:
- диете, богатой фруктами, овощами, цельного зерна, птицы, рыбы и орехов,
- снижение массы тела,
- физической активности,
- а также отказ от курения.
Несомненно, очень большую роль играет надлежащий контроль уровня сахара в крови и HbA1c в пределах рекомендуемых норм.
Полезно знать:
Печень и холестериновый обмен
Обмен холестерина больше всего связан с печенью. Этот орган принимает участие во всех этапах метаболизма стерола: синтез холестерина происходит в печени, она же преобразует его в желчные кислоты, липопротеиды, выводит из организма человека. Неудивительно, что при гепатических проблемах развивается нарушение обмена липидов. Рассмотрим каждый этап обмена стерола подробнее.
Количество свободного холестерина, синтезируемого печенью, зависит от времени суток. Максимальная выработка стерола происходит ночью. Поэтому ранние виды статинов, лекарств, блокирующих синтез холестерола, необходимо было пить перед сном. Новейшие препараты имеют более длинный период полувыведения, их прием не зависит от времени суток.
Холестерин в печени человека частично используется самой печенью для синтеза желчных кислот, частично перерабатывается на ЛПОНП, ЛПНП. Липопротеиды поставляют холестерол другим органам. Они циркулируют по сосудам пока какая-нибудь клетка, которой нужен стерол, не заберет у них холестерин. ЛПОНП полностью «собираются» печенью, а ЛПНП образуются из ЛПОНП, выполнивших свою функцию.
ЛПВП забирают у клеток ненужный холестерин, доставляют его к печени. Орган изымает стерол и перерабатывает его на желчные кислоты. С ними холестерол попадает в желчный пузырь, а затем — кишечник. Желчные кислоты помогают организму усваивать жиры. Часть из них всасывается обратно в кровь, которая доставляет кислоты к печени, а часть выводится из организма с калом.
Холестерин, о чем спросить своего врача?
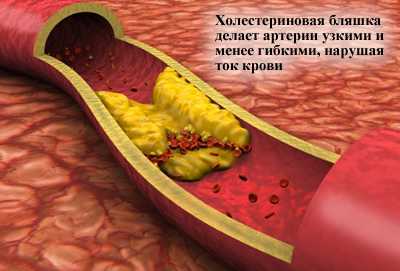 Ниже приведены некоторые вопросы, которые вы можете задать своему врачу или медсестре, чтобы помочь вам заботиться о вашем уровне холестерина.
Ниже приведены некоторые вопросы, которые вы можете задать своему врачу или медсестре, чтобы помочь вам заботиться о вашем уровне холестерина.
Что такое уровень холестерина?
Какой уровень холестерина в крови считается нормой?
Что означает мой уровень холестерина?
Каковы значения HDL («хорошего» холестерина) и LDL («плохого») холестерина?
Имеет ли мой уровень холестерина отклонения от нормы?
Как можно снизить уровень холестерина в крови?
Как часто следует измерять уровень холестерина?
Как поддерживать холестерин в крови в норме?
Какие лекарства мне принимать для лечения высокого уровня холестерина?
Есть ли у них какие-либо побочные эффекты?
Что я должен делать, если я пропущу прием препарата?
Существуют ли продукты, другие лекарства, витамины или травяные добавки, которые могут понизить мой уровень холестерина?
Что такое статины?
Чем можно заменить статины?
Как нужно питаться, что бы понизить холестерин?
Каковы продукты с низким содержанием жира?
Какие типы жиров хороши для моего питания?
Как я могу определить по этикеткам этикетки на продуктах, сколько жира они содержат?
Какие способы есть здоровую пищу, когда я иду в ресторан?
Могу ли я питаться в ресторанах быстрого питания снова?
Нужно ли ограничивать потребление соли? Могу ли я использовать другие специи, для улучшения вкуса еды?
Повышается ли холестерин от алкоголя?
Повышается ли холестерин от курения?
Можно ли пить алкоголь при высоком холестерине?
С чего лучше начать программу физических упражнений для снижения холестерина?
Есть виды деятельности или упражнения, являются не безопасными для меня?
Как долго и как сильно я могу тренироваться что бы снизить мой холестерин?
Какие симптомы должны меня насторожить?
Как расшифровать анализ?
Норма холестерина в крови не должна превышать 5,2 ммоль/л, однако даже значение концентрации, приближающееся к 5,0, не может давать полной уверенности в том, что все у человека хорошо, поскольку содержание общего холестерина не является абсолютно достоверным признаком благополучия. Нормальный уровень холестерина в определенной пропорции составляют разные показатели, определить которые без специального анализа, называемого липидным спектром, невозможно.
В состав холестерина LDL (атерогенный липопротеин), кроме ЛПНП, входят липопротеины очень низкой плотности (ЛПОНП) и «ремнанты» (так называют остатки от реакции перехода ЛПОНП в ЛПНП). Все это может показаться очень сложным, однако, если разобраться, то расшифровку липидного спектра может осилить любой заинтересованный.
Обычно при проведении биохимических анализов на холестерин и его фракции выделяют:
- Общий холестерин (норма до 5,2 ммоль/л или менее 200 мг/дл).
- Основное «транспортное средство» эфиров холестерина – липопротеины низкой плотности (ЛПНП). Они у здорового человека имеют свои 60-65% от общего количества (или уровень холестерина LDL (ЛПНП + ЛПОНП) не превышает 3,37 ммоль/л). У тех пациентов, кого уже затронул атеросклероз, значения ХС-ЛПНП могут заметно увеличиться, что происходит за счет снижения содержания антиатерогенных липопротеинов, то есть, этот показатель более информативен в отношении атеросклероза, чем уровень общего холестерина в крови.
- Липопротеины высокой плотности (холестерин HDL или ХС-ЛПВП), которых в норме у женщин должно быть больше, чем 1,68 ммоль/л (у мужчин нижняя граница другая – выше 1,3 ммоль/л). В иных источниках можно встретить несколько отличные цифры (у женщин – выше 1,9 ммоль/л или 500-600 мг/л, у мужчин – выше 1,6 или 400-500 мг/л), это зависит от характеристики реагентов и методики проведения реакции. Если уровень холестеринов ЛПВП становится меньше допустимых значений, они не могут в полной мере защищать сосуды.
- Такой показатель как коэффициент атерогенности, который указывает на степень развития атеросклеротического процесса, но не является основным диагностическим критерием, рассчитывается по формуле: КА = (ОХ – ХС-ЛПВП) : ХС-ЛПВП, нормальные его значения колеблются в пределах 2-3.
Анализы на холестерины предполагают не обязательное выделение всех фракций по отдельности. Например, ЛПОНП можно легко вычислить из концентрации триглицеридов по формуле (ХС-ЛПОНП = ТГ : 2,2) или из общего холестерина вычесть сумму липопротеинов высокой и очень низкой плотности и получить ХС-ЛПНП. Возможно, читателю эти вычисления покажутся не интересными, ведь приведены они лишь с ознакомительной целью (иметь представление о составляющих липидного спектра). Расшифровкой в любом случае занимается врач, он же производит необходимые расчеты по интересующим его позициям.
Нужно ли снижать уровень холестерина в крови?
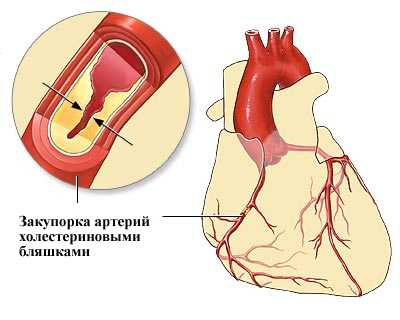 Снижение уровня холестерина в настоящее время является важнейшим фактором в профилактике атеросклероза и сердечных приступов.
Снижение уровня холестерина в настоящее время является важнейшим фактором в профилактике атеросклероза и сердечных приступов.
Выгодой от снижения «плохого» ЛПНП холестерина являются:
- Сокращение или остановка формирования новых холестериновых бляшек на стенках артерий
- Сокращение существующих бляшек холестерина на стенках артерий и расширение просвета артерий
- Предотвращение разрыва холестериновых бляшек, которые инициирует образование сгустков крови, блокирующих кровеносные сосуды
- Уменьшение риска сердечных приступов
- Снижение риска инсульта
- Снижение риска заболевания периферических артерий
- Уменьшение сужения коронарных артерий, сонных и мозговых артерий (артерий, которые поставляют кровь к мозгу), а также бедренной артерии, которая поставляет кровь к ногам.
Статины
Лекарства для снижения уровня холестерина в крови могут быть использованы, когда изменения образа жизни не помогают снизить уровень холестерина ЛПНП до желаемого уровня. Наиболее эффективные и широко используемые лекарства, чтобы снизить уровень холестерина называются статины — это широко используемые, а также самые сильные препараты для уменьшения уровня холестерина липопротеинов низкой плотности. Клинические испытания показали, что статины снижают риск возникновения инфаркта (и инсульта) и улучшают качество жизни. Статины практически не имеют побочных эффектов, когда используются длительный период времени.
Сегодня на фармацевтическом рынке представлены следующие статины:
- Розувастатин (Крестор)
- Флувастатин натрия (Лескол)
- Аторвастатин кальций (Липитор)
- Ловастатин (Мевакор)
- Правастатин натрия (Праваксол)
- Симвастатин (Зокор)






























