Диета при обострении хронического колита
Диета при обострении хронического колита направлена на облегчение состояния человека. Так, кушать нельзя все хлебобулочные изделия, супы с крупой, овощами, жирные и крепкие бульоны. Отказаться нужно от жирных сортов мяса и рыба, колбас и соленой рыбы. Под запретом находится цельное молоко и прочие молочные продукты. Исключить нужно жареные яйца. Отказаться нужно от пшена, перловой крупы, бобов и макарон. Овощи, фрукты и ягоды употребляются исключительно в натуральном виде. Нельзя пить газированные и холодные напитки, а также кофе и какао с молоком.
Рекомендуется обратить внимание на нарезанные сухари из пшеничного хлеба. Можно кушать супы обезжиренном мясном или рыбном бульоне, в который добавляется слизистый отвар круп
Есть можно вареное и протертое мясо, паровые или сваренные в воде мясные кнели, фрикадели, яичные хлопья, суфле из отварного мяса, рыбные кнели, фрикадели, сваренные в воде или на пару. Кушать можно яйца всмятку, паровой омлет, свежий несоленый творог и творожное паровое суфле. Можно пить зеленый чай, черный кофе на воде и отвары сушеной черники, черемухи, айвы, шиповника.
Если человек страдает хроническим заболеванием, да еще и с запорами, то стоит немного изменить рацион. Натощак больной должен употреблять холодные сладкие напитки. К их числу относят отвар шиповника с сахаром, фруктовые и овощные соки, воду с медом, пюре из моркови. Если нет выраженного гастрита или энтерита, разрешаются свежие помидоры, сладкие фрукты без кожуры и ягоды. Ограничивается употребление вермишели, риса и манной крупы. Это и есть диета №4б.
Применяют также диету №3. В нее включаются продукты, богатые на клетчатку и магний. Они не раздражают кишечник и не вызывают метеоризм.
К таким продуктам относятся вареные свекла и морковь, сырые, вареные, печеные яблоки, сухофрукты, рассыпчатые каши, хлеб из отрубей.
Если наблюдается улучшение, прибегают к диете №15. Она включает в себя рациональное питание с исключением острых продуктов трудно перевариваемых блюд. Разрешенные продукты аналогичные. При правостороннем колите, протекающем с запорами, назначают протертую диету (№ 2 или № 4б). В рацион питания включают негрубые стимуляторы кишечной перистальтики (молочнокислые продукты, фруктовые соки, сахаристые вещества, жилистое мясо). По мере уменьшения воспалительного процесса в рацион вводят продукты, содержащие грубую растительную клетчатку, больного переводят на диету № 15.
При левостороннем колите с запорами в пищевой рацион вводят продукты, способствующие более полному опорожнению кишечника (продукты, содержащие грубую растительную клетчатку – сырые овощи и фрукты, черный хлеб). При этом назначают диету № 15. Диета обязательно должна содержать достаточное количество витаминов группы В.
Примерное трехдневное меню при язвенном и остром колите, в период обострения хронического колита
Самая строгая и длительная диета назначается при язвенном колите
Новые продукты вводятся очень осторожно и под строгим контролем врача. Острый колит предполагает временное ограничение грубой пищи
При улучшении самочувствия и стихании симптомов рацион постепенно приближается к обычному.
1 день
Завтрак: вязкая рисовая каша на воде, отвар ромашки, подсушенный белый хлеб (или сухарик) с джемом или маленьким кусочком масла.
Второй завтрак: кисель из разрешенных ягод с галетным печеньем.
Обед: суп-пюре на слабом курином бульоне с разрешенными крупами, можно добавить перемолотое мясо курицы, запеканка из макарон с добавлением яйца, компот из сухофруктов.
Полдник: печеное яблоко, некрепкий зеленый чай или отвар шиповника.
Ужин: жидкое картофельное пюре с паровой котлетой из разрешенных сортов мяса.
2 день
Завтрак: жидкая манная каша на воде с небольшим кусочком сливочного масла, подсушенный хлеб, некрепкий сладкий чай.
Второй завтрак: травяной чай с печеньем или сухарями.
Обед: суп с добавлением картофеля и мясного фарша, паровая рыбная котлета с рисом на гарнир, кисель или морс из разрешенных ягод.
Полдник: травяной отвар или некрепкий чай с сухарями или печеньем, яблоко.
Ужин: мароны с тефтелями или запеченной рыбой, отвар шиповника
3 день
Завтрак: запеканка из творога (можно с добавлением разрешенных фруктов и сухофруктов), кусочек подсушенного белого хлеба с маслом, несладкий чай.
Второй завтрак: запеченное яблоко или стакан травяного отвара с печеньем.
Обед: суп на слабом мясном бульоне с добавлением вермишели, картофельная запеканка с вареным перемолотым мясом, компот или кисель.
Полдник: яблоко или другой разрешенный фрукт, чай или травяной отвар.
Ужин: паровой омлет из 2 яиц, отварная индейка, некрепкий чай.
Полностью или частично ограниченные продукты
При колитах из рациона полностью исключаются свежие овощи. Такие продукты нельзя употреблять даже после термической обработки. Допустимо минимальное количество овощей допустимо использовать при приготовлении первых блюд. Наваристые бульоны, жирные сорта мяса и рыбы, мясо водоплавающих птиц, грибы, бобовые, редька, репа и редис способны спровоцировать обострение приступа заболевания.
Продукты оказывают раздражающее воздействие на кишечник и создают дополнительную нагрузку на пищеварительный тракт.
Запрещенные продукты
|
Зелень и овощи |
Все виды овощей и зелени |
|
Фрукты |
Дыня, бананы |
|
Ягоды |
Виноград |
|
Грибы |
Все виды грибов |
|
Каши и крупы |
Перловая, пшенная, ячневая крупа |
|
Макаронные изделия |
Все виды макаронных изделий |
|
Молочная продукция |
Молоко, сметана |
|
Мясо |
Свинина, мясо водоплавающих птиц, жирные сорта рыбы |
|
Колбасные изделия |
Ветчина, колбаса, сосиски, сардельки |
|
Консервы |
Все виды рыбных, овощных и мясных консервов |
|
Кондитерские изделия |
Все виды кондитерских изделий |
|
Напитки |
Квас, кофе, крепкий чай, виноградный, сливовый и абрикосовый сок |
Постановка диагноза
При подозрении на наличие кишечной инфекции пациентов госпитализируют в инфекционное отделение. Врач осматривает больного, собирает анамнез, расспрашивает его о продуктах, которые он употреблял на протяжении последних нескольких дней, местах общепита, где он ел. Для того чтобы подобрать правильное этиологическое лекарство от кишечной инфекции, нужно поставить точный диагноз, выявить возбудителя, а также оценить состояние внутренних органов и всего организма в целом.
Ниже перечислены основные методики лабораторного и инструментального обследования при подозрении на наличие кишечной инфекции:
- Общий развернутый анализ крови позволяет различить бактериальную и вирусную инфекцию.
- Биохимический анализ крови направлен на выявление нарушений со стороны внутренних органов и электролитного сбоя в организме.
- Бактериологическое исследование кала проводится для выявления возбудителя. С его помощью можно определить вид кишечной инфекции. Это необходимо для назначения этиологического лечения.
- Электрокардиограмма необходима для своевременного выявления нарушения ритма, который может возникнуть на фоне водно-электролитного сдвига.
- Общий анализ мочи нужен для оценки состояния почек, которые очень чувствительны к различным интоксикациям и инфекциям.
- Ультразвуковое исследование внутренних органов проводится с целью выявления возможных нарушений в поджелудочной железе, печени, желчном пузыре и почках.
Этот список обследований может расширяться или сужаться лечащим врачом в зависимости от клинической картины и состояния больного, результатов уже полученных анализов.
Обратите внимание, что диагностика и постановка диагноза проводится параллельно с оказанием необходимой помощи пациенту, борьбой с интоксикацией и обезвоживанием
Виды кишечных инфекций, способы их передачи
Какие заболевания относятся к кишечным инфекциям и как ими можно заразиться? Этот вопрос, на первый взгляд, несложный, но многие, путая инфекции с отравлениями, не могут дать на него точный ответ и вовремя распознать опасное для жизни состояние.
К кишечным инфекциям относится большое количество различных заболеваний. Некоторые из них протекают в острой форме, и несут опасность для больного, а какие-то проходят благополучно и быстро.
Основной путь передачи кишечной инфекции – фекально-оральный. Человек может заразиться от больного человека или же от недавно перенесшего данное заболевание. Иногда в период после заболевания люди остаются переносчиками бактерий и являются опасными для окружающих.
Вспышка кишечной инфекции может развиться у людей, употребляющих пищу, приготовленную заразным человеком. Бактерии через невымытые после уборной комнаты руки попадают в пищу.
Каждый вид кишечной инфекции имеет свои особенности в путях передачи и распространения среди населения. Возбудители могут распространяться не только от человека к человеку. Некоторые продукты являются природными резервуарами для них.
Ниже представлены основные виды кишечных инфекций и особенности их передачи к человеку.
Дизентерия
Дизентерия, или болезнь грязных рук, – это инфекционное заболевание, которое распространено по всей планете. Чаще всего оно развивается в жаркое время года. Вызывается бактериями шигеллами. Заразиться можно от больного человека, а также при употреблении зараженной воды, немытых овощей или фруктов.
Вспышки дизентерии часты в летний период. Люди во время купания в водоемах могут наглотаться зараженной воды. Менталитет нашего народа позволяет ему справлять нужду во время плавания, тем самым подвергать других купающихся опасности инфицирования.
Сальмонеллез
Эта кишечная инфекция является очень коварной. Часто возбудители сальмонеллеза размножаются в пищевых продуктах, при этом не изменяя их вкусовых качеств. Заразиться сальмонеллезом можно при употреблении в пищу яиц, молочных и мясных продуктов, колбасных изделий. При этом употребляемая пища может быть свежей и качественной, не иметь какого-то неправильного запаха или вкуса.
Чаще всего человек заражается сальмонеллезом именно при употреблении куриных или утиных яиц от зараженных птиц. При этом яйца ничем не отличаются от нормальных, заподозрить инфицирование без проведения лабораторных исследований невозможно.
Холера
Это кишечное заболевание является одним из самых опасных. Человек может за считанные часы умереть от потери большого количества воды и сильнейшей интоксикации.
К счастью, в наше время она случается не часто, ее эпизоды единичны. Эпидемия холеры чаще всего развивается летом.
Заболеть можно при употреблении зараженной воды или купании в водоемах. Больной человек может заразить других во время приготовления еды грязными руками. Холерные вибрионы могут переноситься мухами.
Ротавирус
Это вирусное кишечное заболевание в народе называют «кишечным гриппом», так как проявляется оно не только симптомами со стороны пищеварительной системы, но катаральными признаками, характерными для ОРВИ.
Ротавирус является сезонным заболеванием, и его вспышки чаще всего развиваются в осенне-зимний период.
Заразиться можно от больного человека.
Передается эта инфекция фекально-оральным путем.
Энтеровирус
Вспышки заболеваемости энтеровирусом очень часты. Этот возбудитель способен передаваться от человека к человеку.
Также он может накапливаться в земле, пищевых продуктах. Вирус способен длительное время сохранять активность, пребывая на предметах личной гигиены.
Человек, переболевший энтеровирусной инфекцией, длительное время является опасным для окружающих и может оставаться носителем инфекции на определенный период.
Список разрешенных продуктов
Лечебный стол № 4 при энтероколите и других воспалительных заболеваниях кишечника, включает перечень таких рекомендованных к употреблению продуктов питания:
- Первые блюда на слабом или обезжиренном рыбном или мясном бульоне. В супы разрешается добавлять протёртое вареное мясо, слизистые отвары из круп, яичные хлопья, рисовую крупу.
- Протёртые каши из гречневой, овсяной или рисовой крупы, приготовленные на воде.
- Паровой яичный омлет не более чем из 2-х штук куриных яиц.
- Протёртый обезжиренный творог.
- Нежирная рыба, приготовленная на пару или в виде паровых тефтель.
- Нежирное мясо телятины, индейки, кур, кроликов, говядины. Мясные блюда готовятся на пару, при этом до начала приготовление, с мяса необходимо срезать все сухожилия, плёнки, кожу и жир.
- Из хлебобулочных изделий допустимо употреблять пшеничные сухари из муки высшего сорта (в минимальном количестве).
- Сливочное масло.
- Зелёный чай, какао на воде, разведённые водой свежие соки (кроме сливового, абрикосового и виноградного). Также из напитков допустимо употреблять отвар из плодов шиповника, компот из чёрной смородины, айвы или черёмухи без добавления сахара.
Для того чтобы диетический стол № 4 не шёл в разрез с диетой диабетика, из рациона необходимо полностью исключить те продукты, которые содержат легкоусвояемые углеводы и сахара.
И при заболеваниях кишечника и при сахарном диабете, питаться необходимо 5-6 раз в день, дробно, небольшими порциями. При хроническом воспалительном процессе в кишечнике (хронический энтероколит) наблюдается снижение массы тела за счёт нарушения процесса всасывания полезных компонентов в просвете кишечника (мальабсорбция). В данном случае рацион дополняют продуктами, которые богаты животным белком.
Суть диеты при хроническом колите
Диета при хроническом колите составляется индивидуально. Рацион питания зависит от степени воспалительного процесса, поражения пищеварительного тракта и определенных симптомов. Например, меню при запорах и диарее должно включать в себя разные блюда и ингредиенты.
Нарушение режима питания спровоцирует ухудшение общего состояния пациента.
Диета при хроническом колите с запорами
Продукты разрешается запекать, отваривать и готовить на пару.При запорах меню составляется на основе продуктов с послабляющим эффектом. Запрещено употреблять любые виды выпечки. Свежие овощи и сладкие фрукты при интенсивных запорах рекомендуется исключить. В период ремиссии хронического колита эти продукты разрешено вводить в меню с минимальных порций. Категорически запрещено употреблять наваристые мясные бульоны, использовать острые приправы и специи для приготовления блюд.
Полезные продукты при запорах:
- тыква;
- морковь;
- свекла;
- цуккини;
- яблоки;
- кефир.
Диета при хроническом колите с поносом
При диарее количество приемов пищи уменьшается. Второй завтрак и полдник рекомендуется исключить. Основные принципы диеты не меняются. Блюда надо готовить методами тушения, варки или паровой обработки. Запрещаются насыщенные бульоны, острые приправы и специи, жирная, жареная и соленая пища.
Полезные продукты:
- кисель;
- вермишель;
- белый рис;
- гречневая крупа.
Диета при обострении хронического колита
Питание в период обострения хронического колита подразумевает большое количество ограничений и нюансов. При выраженной симптоматике болезни (приступ) рекомендуется лечебное голодание. При колитах разгрузочный период составляет примерно один день. Можно употреблять только воду, зеленый чай или отвар шиповника. Для утоления аппетита рекомендуется употреблять несколько сухариков (но лучше воздержаться). Питание восстанавливается после купирования болевого синдрома с минимальных порций.
Диагностика
Хронический колит выявляется при помощи проведения следующих этапов обследования:
- Копрологические исследования – анализ кала с целью определения качества обменных процессов и состояния пищеварительной системы в целом. Признаками колита обычно являются лейкоциты и эритроциты в исследуемых образцах, а также слизь в больших количествах.
- Ирригография или рентгеновский снимок кишечника для определения локализации заболевания, оценки состояния слизистой, определения дискинезии.
- Ректороманоскопия и колоноскопия – важные исследования, помогающие диагностировать катаральные и атрофические изменения толстой кишки.
Колит: общие сведения
Колит кишечника — серьезное заболевание
Колитом называют воспаление слизистых оболочек толстой кишки. Классификация колитов осуществляется по нескольким признакам.
В зависимости от степени выраженности симптомов и характера протекания выделяют острую и хроническую форму колита. Острый приступ сопровождается воспалениями желудка (гастритом) и тонкого кишечника (энтеритом).
Хронический колит протекает с теми же симптомами, что и острый, только в менее выраженной форме. При этом возможны периодические обострения.
В зависимости от условий развития заболевания различают:
- Ишемический колит – сопровождается нарушением работы брюшной аорты и, как следствие, кровоснабжения органов ЖКТ.
- Инфекционный колит – возникает в результате жизнедеятельности патогенных микроорганизмов.
- Язвенный колит – возникает под воздействием факторов внешней среды и под влиянием генетических особенностей организма.
- Токсический колит – развивается в связи с употреблением ряда лекарственных препаратов.
- Радиационный колит – развивается как одно из следствий хронической лучевой болезни.
Воспалительный процесс может охватывать как часть толстой кишки, так и весь орган полностью. В зависимости от пораженного отдела различают следующие виды колитов:
- проктит (воспалена прямая кишка нижний отдел толстой кишки);
- сигмоидит (воспалена сигмовидная кишка – отдел перед прямой кишкой);
- трансверзит (воспалена поперечная ободочная кишка – отдел перед сигмовидной кишкой);
- тифлит (воспалена слепая кишка – верхний отдел толстой кишки);
- панколит (воспалены все отделы толстой кишки).
Возможно развитие воспалительных процессов в двух смежных отделах прямой кишки. Среди факторов, повышающих риск развития колита, можно выделить следующие:
- пониженная сопротивляемость иммунитета;
- инфекции пищеварительной системы;
- генетические патологии;
- пищевые и другие виды отравлений;
- механические травмы толстой кишки;
- подверженность стрессам;
- неправильное питание.
Независимо от этиологии колита можно выделить общие симптомы проявления болезни. Острая форма сопровождается сильными болями в брюшине, поносом, возможно с кровянистыми и слизистыми выделениями, постоянными позывами к дефекации, вздутием и урчанием в животе.
Хронический колит сопровождается чувством тяжести и сдавливания в брюшной полости. Боли имеют преимущественно схваткообразный характер, при этом возникают позывы к дефекации. После испражнения боль стихает, но иногда может проявляться еще на протяжении нескольких часов.
Понос сопровождает поражение правого отдела толстой кишки, запор – левого. При запоре повышается выделение слизи со стенок кишки. Во время дефекации она выходит частицами фекалий и кровью. Этот процесс носит название ложного поноса.
Диагностика колита осуществляется на основании анализа анамнеза и жалоб пациента, физикального осмотра, данных лабораторных анализов и инструментальных исследований (ректороманоскопия, эндоскопия).
После установления точного диагноза назначают консервативную комплексную терапию. В нее входит диетическое питание, антидиарейные или послабляющие препараты для нормализации стула, пробиотики и пребиотики для восстановления микрофлоры кишечника, витамины, иммуномодуляторы, лекарства, выводящие токсины, минеральные воды и лечебная физкультура.
Хирургическое лечение назначают по показаниям в связи с прогрессией ишемического колита, тромбоза или эмболии брюшной аорты. Неправильное лечение колита ведет к тяжелым последствиям. Происходит обезвоживание организма, интоксикация и усиление дисбактериоза. Одним из самых серьезных осложнений колита является перфорация кишечника – повреждение стенок и попадание его содержимого в брюшную полость.
Биохимические исследования
В диагностике заболеваний толстой кишки биохимические тесты имеют лишь вспомогательное значение.
Основные анализы крови
При тяжелых формах язвенного колита и болезни Крона наблюдаются:
- снижение гемоглобина;
- лейкоцитоз;
- дефицит железа, витамина B 12 и фолиевой кислоты;
- электролитные нарушения (гипокалиемия, метаболический алкалоз);
- гипоальбуминемия (из-за недоедания или энтеропатии с потерей белка);
- повышение СОЭ и СРБ.
Эти нарушения хорошо коррелируют с тяжестью заболевания. Аномальные значения параметров, характерных для поражения гепатоцитов и билиарного застоя, могут указывать на сосуществующий первичный склерозирующий холангит.
Тест на переносимость лактозы
Тест на толерантность к лактозе основан на определении уровня глюкозы в сыворотке крови натощак (исходный уровень) и после перорального приема 100 г лактозы, растворенной в 300 мл воды, каждые 30 минут в течение 2 часов.
Обычно наблюдается повышение уровня глюкозы на 1,11–1,67 ммоль / л (20–30 мг / дл) от исходного уровня в первые 90 минут. Отсутствие повышения уровня глюкозы в крови на 20-30 мг / дл выше исходного значения и клинические признаки гиполактазии указывают на дефицит лактозы.
Специфичность этого теста оценивается в 80%, чувствительность — 75%. Однако, по мнению некоторых авторов, такое количество лактозы нефизиологично и может вызвать непереносимость даже у здоровых людей.
Препараты для лечения синдрома РК с диареей
При диарее, сопровождающей синдром РК, врач может назначить антидиарейные препараты, например:
- Лоперамид (Имодиум) или диоктаэдрический смектит (Смекта).
- Элуксадолин Eluxadoline (торговое наименование Viberzi). Рецептурный препарат для терапии СРК с диареей. В России пока недоступен и не разрешен. Но за рубежом рекомендован во многих странах.
- Рифаксимин (Альфа нормикс). Антибиотик для лечения СРК с диареей и вздутием живота.
- Секвестранты желчных кислот, включая холестирамин (Prevalite – Превалит), Колестипол (Колестид) или Колесевелам (Велхол). Но они могут вызвать вздутие живота.
Чему стоит придать значение?
Эрадикация представляет собой набор терапевтических способов и технологий, которые используются для устранения вышеупомянутой бактерии в слизистой части желудка.
Не допускать нарушения иммунной системы в случае хронического атрофического гастрита желудка инновационные технологии пока не могут. Гормональные препараты не всегда могут нести пользу, однако в определённой ситуации гормональное лечение представляет собой незаменимый способ лечения.
опасность хронического атрофического гастрита
Патогенетическое лечение хронического атрофического гастрита базировано на полноценном применении различных классов препаратов
Важное значение имеют медицинские средства, нацеленные на улучшение работы пищеварения, — средства соляной кислоты и ферментов желудочного сока. С подобными целями используются минеральные воды с высокой концентрацией солей, которые позволяют вырабатываться соляной кислоте
Для стимуляции секреторной функции могут также применяться витамины C и PP и янтарная и лимонная кислота.
Для того, чтобы несколько приостановить быстрое развитие хронического атрофического гастрита с метаплазией врач выписывает специальные препараты на базе натуральных растительных ингредиентов. Особое значение в терапии имеют средства, которые корректируют моторную функцию пищеварительной системы и улучшающие перистальтику.
Для увеличения числа защитных характеристик слизистой оболочки используют гастропротекторы, к которым относят средства висмута, располагающие обволакивающим и вяжущим качествами, а также средство гидроксида алюминия. Ускорить процессы восстановления слизистой желудка помогают препараты для контроля тканевого обмена, к которым причисляют инозин, масло шиповника и облепихи, стероиды и анаболики.
Основным критерием для полного излечения и пролонгации интенсивной жизни считается здоровый образ жизни и грамотно составленный рацион питания при хроническом очаговом атрофическом гастрите. Данные клинические рекомендации как раз и являются основной составляющей терапии всех типов гастрита. Пациентам с таким диагнозам нужно избавиться от вредных привычек, соблюдать режим, спать достаточное количество часов, заниматься спортом или найти другую альтернативу, связанную с физическими нагрузками.
Это позволит подтянуть фигуру, а также сократить психологическую нагрузку, поднять уровень стойкости к стрессовым ситуациям, настроиться на позитивную волну, которая так важна в преодолении заболевания.
Если говорить о режиме питания при хроническом очаговом атрофическом гастрите, лечение которого занимает долгий промежуток времени, то ему следует уделить особое внимание. Основной при хроническом гастрите считается диета No2 , которая была придумана М.И
Певзнером. Данный режим питания при хроническом атрофическом гастрите желудка представляет собой полноценные приемы пищи, ориентированные на стимуляцию функциональных желез. Отличные методы приготовления еды — варка, тушение и запекание. Самое главное, чтобы еда была сбалансированной.
В рацион входят продукты с высокой концентрацией кислот, которые повышают чувство голода и стимулируют выделение желудочного сока. Согласно рациону, пациент может потреблять различные блюда из мяса и рыбы, молочную пищу и сдобу, яйца, овощи и фрукты. Аналогичным образом пациентам можно потреблять ржаной хлеб, каши на воде или на молоке, лёгкие сыры, нежирная ветчина, соки.
лечение хронического атрофического гастрита
Нельзя потреблять сложно перевариваемые продукты, которые раздражают желудок и могут вызвать сильное брожение в кишечнике. Категорически запрещаются жиры, острые, солёные и холодные блюда, а также сдобные продукты
Нужно уделять должное внимание капусте и винограду
Естественно, что болезни хронической формы делают нашу жизнь тяжелее, особенно, если речь идёт хроническом атрофическом антральном гастрите.
Тем не менее, не нужно сдаваться и плыть по течению, не предпринимая никаких попыток! Только лично мы можем подумать сами о себе и обезопасить свою жизнь — нужно быть внимательным к сигналам своего организма, своевременно и правильно обращать на них внимание, обращаясь к специалистам в данной области. 6
6
Какие заболевания кишечника лечат в ОН КЛИНИК
Врачи-гастроэнтерологи ОН КЛИНИК занимаются диагностикой и лечением всех болезней кишечника. Чаще всего пациенты обращаются на прием с жалобами на:
-
Дивертикулярную болезнь толстой кишки. Хроническое заболевание, при котором в стенке толстого кишечника образуются мешкообразные выпячивания (дивертикулы). Заболевание может осложняться кровотечением, перфорацией кишечной стенки.
-
Язвенный колит. Хроническое рецидивирующее воспалительное заболевание толстой кишки, проявляющееся в виде язв (эрозий) на слизистой оболочке кишечника.
-
Целиакию. Расстройство пищеварения, обусловленное повреждением ворсинок тонкой кишки из-за непереносимости некоторых злаковых культур (пшеницы, ячменя, ржи), т.е. глютена.
-
Болезнь Крона. Воспалительное заболевание желудочно-кишечного тракта, протекающее с частыми рецидивами. Быстро переходит в хроническую форму и может поражать все слои кишечника.
-
Псевдомембранозный колит. Поражение толстого кишечника бактерией рода Clostridium difficile, вызывающей глубокие изменения, вплоть до перфорации кишечника.
-
Дисбактериоз. Нарушение микрофлоры кишечника, которое может провоцировать развитие других болезней системы ЖКТ.
-
Ишемический колит. Тяжелый воспалительный процесс толстой кишки, вызванный поражением сосудов. Развивается из-за нарушения кровообращения и отсутствия нормального притока крови к толстой кишке.
-
Синдром раздраженного кишечника. Комплексное функциональное расстройство кишечника, вызванное не только патологиями кишечника, но и неправильным образом жизни, в частности, частым употреблением фастфуда, отсутствием спорта, злоупотреблением алкоголя и курением.
Патогенез
Болезнь Крона развивается, когда под влиянием всевозможных факторов (наследственной предрасположенности и генетических мутаций, активности микроорганизмов и нарушений в работе иммуннитета) происходит активация воспалительного ответа со стороны иммунной системы. Действие иммунной системы приводит к повреждению стенки кишки. При этом, отличительной чертой болезни является возникновение язв, затрагивающих всю толщину стенки кишки.
Со временем слизистая кишечника принимает характерный вид «булыжной мостовой» — участки язв и трещин чередуются с участками скопления иммунных клеток и отека слизистой оболочки (рис. 2).
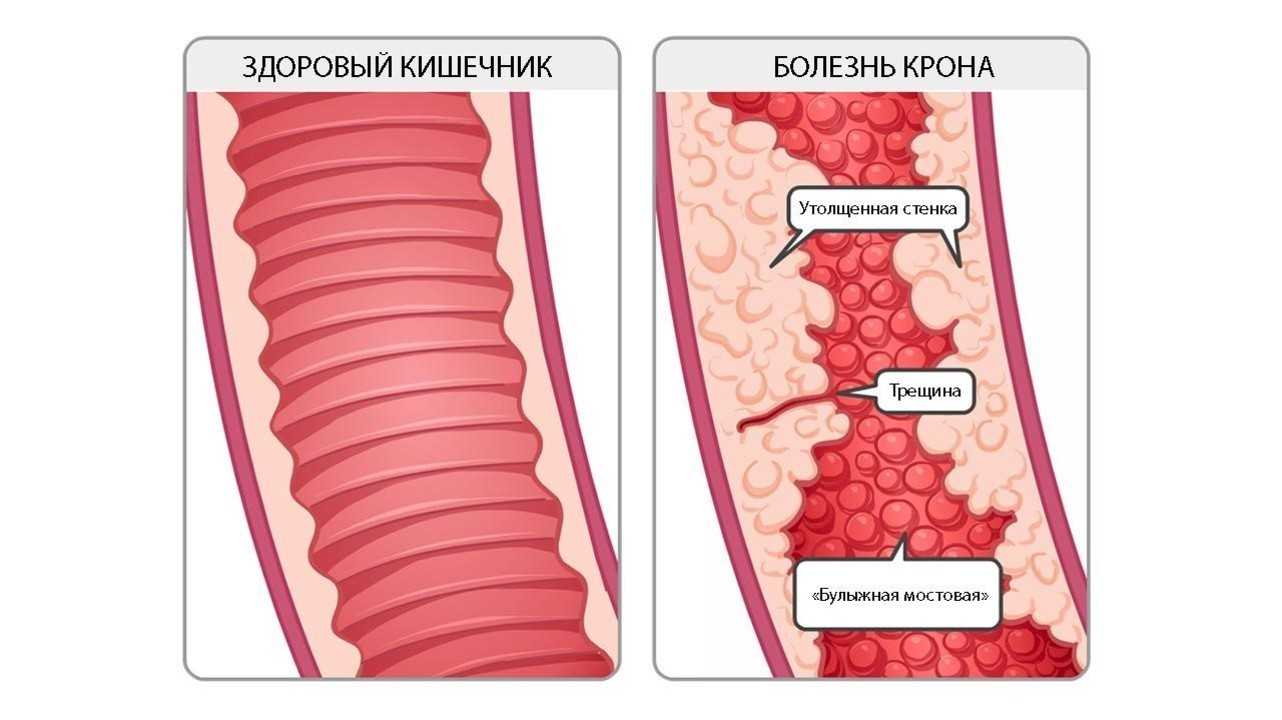
Болезнь Крона у взрослых
Болезнь Крона считается болезнью молодых — заболевают, преимущественно, люди среднего возраста, пик заболеваемости приходится на 15-35 лет. Среди старшей возрастной группы отмечается второй пик — после 60 лет.
При этом заболевание имеет распространенный характер поражений — в отличие от других болезней из группы ВЗК («воспалительные заболевания кишечника») она может затрагивать любые отделы пищеварительного тракта, начиная от ротовой полости, заканчивая прямой кишкой (рис.3).
Болезнь Крона, как и многие другие из группы аутоиммунных заболеваний, имеет хроническое течение — так или иначе, возникнув однажды, она будет сопровождать больного в течение многих лет. Однако при условии грамотно подобранного лечения симптомы заболевания часто можно свести к минимуму.
Болезнь Крона у детей
Дебют болезни Крона у детей случается в среднем в 10-15 лет. При этом чаще болеют мальчики. Так же, как и у взрослых, у детей могут поражаться любые отделы пищеварительного тракта, однако наиболее часто заболевание протекает в форме илеоколита, колита и илеита.
Препараты для лечения синдрома РК с запорами
Лекарственные средства для лечения СРК с запорами – это слабительные средства трех групп: осмотические, стимулирующие моторику, увеличивающие объем и размягчающие каловые массы.
- Осмотические средства. Из осмотических слабительных чаще всего назначается высокомолекулярный полиэтиленгликоль 4000 (макрогол, торговое наименование – Форлакс) и дисахарид лактулоза (Дюфалак, Нормазе). При их приеме замедляется всасывание воды и происходит увеличение объема содержимого кишечника с последующим раздражением рецепторов, что вызывает дефекацию. Привыкания не вызывают, не всасываются и не метаболизируются.
- Стимулирующие моторику средства. Бисакодил (Дульколакс) и пикосульфат натрия (Регулакс) относятся к эффективным средствам, стимулирующим моторику, но более 10 дней не применяются и назначаются, когда другие средства оказались неэффективными.
- Средства, изменяющие консистенцию кала. Семена псиллиума (Metamucil) и подорожника блошного со сливой (Фитомуцил) относятся к группе слабительных, увеличивающих объем кишечного содержимого. Могут помочь снять запор и поддерживать регулярные движения кишечника. Кроме того, они снижают уровень холестерина и нормализуют липидный состав крови, не раздражают кишечник, не вызывают привыкания.
Два лекарственных препарата, специально используемые для лечения СРК, – слабительные лубипростон (Amitiza) и линаклотид (Linzess) – в России недоступны.
Нюансы меню при хроническом колите
Какая диета при хроническом колите является наиболее эффективной? При данном заболевании питание должно быть особенным
Важно употреблять много витаминов, которые обеспечат нормальную работу кишечника. Ни в коем случае нельзя злоупотреблять клизмами и слабительными препаратами
Все наладить можно с помощью питания.
Кушать желательно 6-7 раз в сутки. Кишечник нельзя раздражать сухой и твердой пищей
Рекомендуется обратить внимание на каши. При сильном обострении объем углеводов не должен превышать 300 грамм в сутки
Диет во время острого периода и стихания значительно отличаются.
При неспецифическом язвенном колите полное исключение молока и молочных продуктов из рациона больного вполне может привести к полному или частичному излечению болезни. Поэтому с употребление кисломолочных продуктов стоит повременить. Если колит хронический, то поможет белковый стул. Для этого в сутки нужно употреблять не более 150 грамм белка в сутки. В рационе больного не должно быть сладостей и мучных изделий. Овощи и фрукты принимаются в протертом или проваренном виде. Прекрасным дополнением любого диетического питания станет минеральная вода. К примеру, Ессентуки.
Пища не должна содержать раздражающих приправ. В рацион следует включить достаточно калорийные, но при этом легкоусваиваемые продукты. Пища должны быть приготовлена на пару. Все копчености следует исключить. Если наблюдается функциональная диарея, лучше отдать предпочтение животным белковым продуктам. Но исключить стоит цельно молоко. Растительную пищу следует подвергать термической обработке. При спастическом запоре употребляется одинаковое количество животного белка и клетчатки. При атоническом запоре много клетчатки
Обратить внимание следует на фруктовые и овощные соки, салаты, отварные овощи, хлеб их муки грубого помола или с отрубями. На основании этих данных подбирается диета
Особую популярность получила диета №4 и 4а.





























