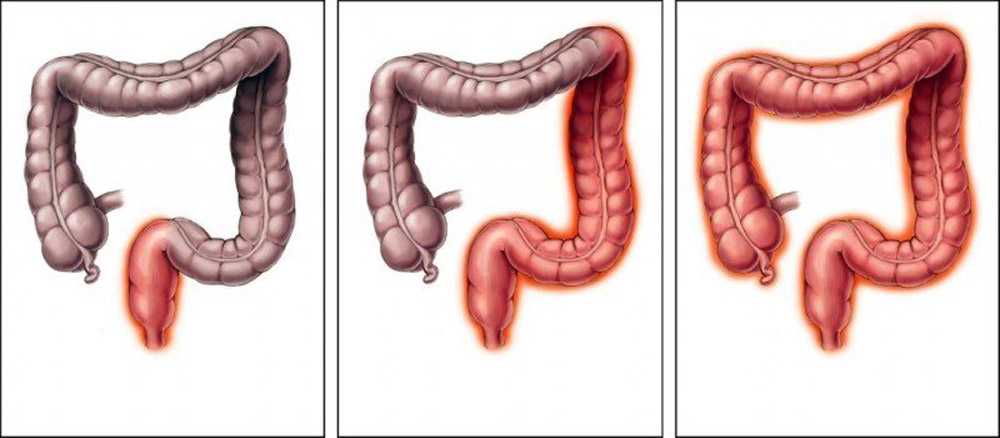
Причины возникновения и факторы риска
Хронический колит кишечника может быть спровоцирован целым рядом причин:
- Неправильное питание – самая распространенная причина появления заболевания. Однообразие, минимум витаминов, много белков и углеводов, мало клетчатки – все это факторы, которые могут повлиять на развитие патологии.
- Низкая подвижность, употребление алкоголя.
- Заболевания желудка и пищеварительной системы в целом – гастрит, панкреатит, энтерит, холецистит, в результате которых пища неправильно обрабатывается ферментами.
- Последствия острых кишечных инфекций, поражения глистами и другими паразитами.
- Нарушенная функция кишечника, в том числе врожденная.
- Следствие приема препаратов, влияющих на среду кишечника.
- Экзогенная интоксикация ртутью, мышьяком, солями фосфора, свинцом.
- Эндогенная интоксикация, вызванная уремией, гипертиреозом.
- Печеночная недостаточность.
- Воздействие радиации, лучевая терапия.
- Атеросклероз — вызывает ишемический колит у пациентов старшего возраста.
- У женщин во время беременности.
- После
Большую часть упомянутых факторов риска объединяет нарушение переваривания пищи, в результате которого ускоряется размножение болезнетворных бактерий. Процесс усвоения основных элементов из пищи нарушается, начинается дисбактериоз.
Причины возникновения
К возникновению сигмоидита может привести воздействие следующих факторов.
- Усиление давления на сигмовидную кишку во время беременности.
- Ишемия кишечника (недостаточность кровообращения), которая часто возникает при атеросклерозе.
- Воздействие радиоактивного излучения при проведении химиотерапии, вследствие которого разрушаются некоторые структуры клеток слизистой оболочки органов пищеварения.
- Дисбактериоз, способствующий усиленному размножению патогенной микрофлоры и подавлению количества полезных бактерий, обеспечивающих нормальный процесс переваривания пищи.
- Нарушение функций пищеварительной системы, в частности — частые запоры, которые провоцируют возникновение микротравм стенок сигмовидной кишки с последующим развитием процесса воспаления.
- Кишечные инфекции, вследствие которых возникает процесс воспаления в кишечнике. Патологические микроорганизмы при чрезмерном размножении в слизистой кишечника продуцируют токсины, разрушающие кишечные стенки, чем способствуют возникновению эрозий и даже язв. Из-за анатомических особенностей сигмовидной кишки она оказывается наиболее уязвимой к негативному воздействию токсинов.
- Хронические болезни кишечника, в частности, неспецифический язвенный колит и болезнь Крона. При указанных заболеваниях происходит поражение слизистой кишечника, возникают эрозии и язвы на его стенках. В свою очередь, к возникновению данных заболеваний приводит воздействие целого ряда факторов, в том числе аутоиммунная реакция организма, при которой происходит саморазрушение клеток кишечных стенок. К сожалению, полностью устранить воздействие данной причины чрезвычайно трудно, поэтому при наличии данных нарушений пациент вынужден в течение длительного времени принимать специальные препараты, снижающие степень выраженности симптомов.
При появлении вышеуказанных симптомов необходимо обратиться к врачу и пройти назначенное обследование путем проведения ректороманоскопии, рентгенографии кишечника, выполнения анализов крови и кала, а также других методов.
Полностью или частично ограниченные продукты
В диете при проктите в стадии обострения/острого проктита исключаются:
- Наваристые бульоны, жирная рыба/мясо, грибы, животный жир, соления и маринады, копчёности, колбасные изделия, продукция фастфуда, полуфабрикаты.
- Продукты, содержащие грубую клетчатку (овощи, хлеб с семечками/ржаной/цельнозерновой, отруби).
- Каши из ячневой/пшенной/перловой крупы, макаронные изделия и бобовые.
- Выпечка, свежий хлеб, сладости (варенье, мед, конфеты), сухофрукты.
- Цельное молоко/молочные супы, сливки, сметана, яйца жареные и вкрутую.
- Квас, кофе с добавлением молока, газированные/алкогольсодержащие напитки.
Симптомы проктита
Проктит может протекать как в острой, так и в хронической формах.
Острый проктит имеет более тяжёлые симптомы, но встречается редко. Хроническая форма проктита более распространена. Хронический проктит может развиваться постепенно, значительное время оставаясь незамеченным.
Симптомы острого проктита
Острый проктит начинается внезапно и проявляется комплексом довольно тяжелых симптомов:
- постоянные боли в прямой кишке. Боль может отдавать в поясницу или область промежности;
- слизисто-гнойные или кровянистые выделения;
- болезненные ложные позывы к дефекации (тенезмы);
- ощущение тяжести в малом тазу;
- иногда наблюдается повышение температуры до 37,5-38°C.
Симптомы хронического проктита
Хронический проктит может проявляться такими симптомами, как:
- периодические боли в заднем проходе, в прямой кишке или слева внизу живота;
- слизь в каловых массах;
- зуд и жжение в заднем проходе.
Лечение язвенного колита
Консервативная терапия (препараты)
Лекарства от язвенного колита ещё не придумали, но врачи успешно переводят это заболевание в ремиссию противовоспалительными препаратами 5-аминосалициловой кислоты: сульфасалазином или месалазином. Иногда – в сочетании с гормональными: преднизолоном, дексаметазоном. Гормоны применяются для лечения язвенного колита при недостаточной эффективности препаратов 5-АСК или при тяжелой атаке. Следует отметить, что при тяжелых атаках язвенного колита лечение больного должно проводиться в стационаре. Также в лечении язвенного колита могут применяться микроклизмы, ректальные свечи, антибиотики и пр.
Гормональные препараты не заживляют слизистую толстой кишки, а лишь снижают активность обострения протекания язвенного колита. Целью консервативной терапии при лечении ЯК является появление стойкой ремиссии с прекращением приема глюкокортикоидов. Неоперированный больной должен постоянно принимать поддерживающую терапию во избежание рецидива.
Хирургическое лечение
Полное излечение язвенного колита возможно путем удаления субстрата заболевания (колпроктэктомии). Несмотря на эффективность медикаментозной терапии операция рано или поздно все равно понадобится, и лучше с ней не затягивать. Оперативное вмешательство потребуется, если у пациента наблюдается гормональная зависимость или устойчивость к проводимому лечению. До 80% этих состояний удается побороть при помощи препаратов, подавляющих иммунитет.
К кишечным осложнениям, требующим в любом случае проведения экстренной операции, относятся: кишечные кровотечения, глубокие изъязвления, токсические мегаколон, перфорация толстой кишки, колоректальный рак или высокий риск его возникновения.
Рекомендации по соблюдению диеты
Пациенты с язвенным колитом получают рекомендации для двух диет: во время обострения — одна, время ремиссии — другая. Диету подбирает индивидуально врач.
Гастроэнтеролог медцентра ТРАДИЦИИ (СПб, 11-я линия В.О., д.36):+7 (812) 323‑07‑49 и +7 (921) 932‑14‑79 (пн-пт 9.00 — 21.00; сб-вс 10.00 — 18.00)
Вызов на дом. Проведение УЗИ и забор анализов на дому. Санкт-Петербург и Ленобласть.
Питание при хронической форме
При хроническом сигмоидите во время ремиссии для предотвращения запоров в питание включают продукты, богатые пищевыми волокнами. Рекомендуют:
- свекла;
- морковь;
- тыква;
- курага;
- чернослив;
- овощные и фруктовые соки;
- печенье и хлеб с отрубями.
При склонности к запорам очень эффективно назначение пшеничных и ржаных отрубей. Столовую ложку отрубей заливают стаканом кипятка, и дают настояться в течение 30 минут. Затем воду сливают, а полученную кашицу добавляют в каши, творог, супы, или принимают в чистом виде, запивая водой. Дозу отрубей можно увеличивать до 6-8 столовых ложек в день (при отсутствии болевого синдрома и поносов).
В случае стойкой ремиссии лучше всего перейти на общий стол с исключением жирного мяса, острых и соленых блюд, копченостей и консервов, сдобного теста и алкоголя. Если назначение общей диеты вызывает обострение процесса, необходимо вернуться к диете 4в.
Диета при хроническом сигмоидите во время обострений такая же, как и при остром сигмоидите. В случаях, когда заболевание протекает в тяжелой форме, и больной сильно теряет в весе (15% и более от массы тела), приходиться прибегать к парентеральному питанию. Через катетер в подключичную вену вводят растворы белковых препаратов, незаменимых аминокислот, жировые эмульсии, растворы глюкозы, электролитов.
Обследование при дивертикулах двенадцатиперстной кишки и тонкой кишки
Дивертикулы двенадцатиперстной кишки довольно часто обнаруживаются при визуализации и эндоскопических исследованиях (до 25%), реже — дивертикулы тощей и подвздошной кишок. Чаще всего приобретают дивертикулы — в результате снижения прочности стенки двенадцатиперстной кишки или повышенного давления образуется неправильная выпуклость.
Частая причина дивертикулов двенадцатиперстной кишки — рубцевание после заживления язвы. На рентгеновском снимке методом двойного контрастирования видна выпуклая стенка, заполненная контрастным веществом или газом. При КТ брюшной полости дивертикулы двенадцатиперстной кишки часто диагностируются случайно, на основании обследований по разным показаниям.
Среди врожденных дивертикулов наиболее характерный — дивертикул Меккеля, расположенный в тонкой кишке примерно в одном метре от клапана Баухина. Может содержать эктопию слизистой двенадцатиперстной кишки, желудка, прямой кишки.
Иногда, хотя и редко, симптом — это опухоль в правой нижней части живота, видимая на УЗИ и визуализации брюшной полости. Симптоматические кровотечения из дивертикулов могут быть обнаружены сцинтиграфией с коллоидом, человеческим альбумином или эритроцитами, меченными 99m Tc. Другие осложнения дивертикулов включают воспаление, непроходимость и свищ.
Классификация
В основу классификации проктита положены различные признаки.
По длительности заболевания/морфологическим особенностям, воспаление прямой кишки делится на острое и хроническое.
Острый проктит, который в свою очередь по характерным изменениям слизистой прямой кишки подразделяется на:
- катарально-геморрагический (отечная слизистая/наличие кровоизлияний);
- катарально-гнойный (наличие гнойного налета на слизистой);
- полипозный (разрастание полипов на слизистой прямой кишки);
- эрозивный (присутствуют поверхностные дефекты на слизистой).
- язвенный (на слизистой образуются язвочки разных размеров);
- язвенно-некротический (на слизистой присутствуют язвы и локальные участки некроза слизистой).
Хронический проктит, который подразделяют по состоянию слизистой на:
- нормотрофический (слизистая без заметных изменений);
- атрофический (складки слизистой истончены/сглажены);
- гипертрофический (складки слизистой оболочки рыхлые и утолщены).
По этиологии выделяют алиментарный, застойный (при запорах различного генеза), лучевой (при лучевой терапии), инфекционный, паразитарный, хламидийный, гонорейный и др. проктиты.
Симптомы проктита
Для острого и подострого процесса, а также хронической формы болезни в стадии обострения характерны боли и расстройства дефекации. При остром проктите боли могут быть достаточно интенсивными, при подостром и хроническом течении выраженность болевого синдрома снижается. Пациенты нередко испытывают затруднения при попытке указать локализацию болей. Возможны жалобы на боль в нижней части живота, поясничной области и зоне промежности, однако в ходе детального опроса обычно выясняется, что точка наибольшей болезненности располагается в зоне крестца либо ануса. Боли усиливаются в момент дефекации и уменьшаются после ее окончания. Сочетаются с жжением в зоне заднего прохода, которое также является постоянным симптомом проктита.
Нарушения дефекации проявляются в виде ложных позывов. При острой форме болезни позывы постоянные, при подострой — более редкие. Хронический проктит в фазе обострения, как правило, протекает достаточно мягко по сравнению с острым. На начальной стадии позывы сочетаются с запорами, обусловленными спазмом сфинктера и страхом пациентов перед интенсивными болями во время дефекации. В последующем спазм сфинктера сменяется его расслаблением, возможны поносы и отхождение слизи во время ложных позывов. При эрозивной, язвенной и язвенно-некротической формах в кале нередко выявляется кровь.
Разновидности проктита
- Катаральный. Для него характерны болевые ощущения в заднем проходе, незначительные выделения крови, гноя и/или слизи.
- Язвенный. Проявляется в виде проблем с дефекацией: запоров, болей, кровотечений. На слизистой прямой кишки формируются язвочки.
- Полипозный. Сопровождается появлением полипов на слизистой. Симптоматика зависит от их размера. Если полипы совсем маленькие, они никак не ощущаются, могут быть обнаружены лишь на обследовании у проктолога. По мере роста они перекрывают анальный канал, что приводит к неприятным ощущениям при дефекации.
- Лучевой. Развивается на фоне прохождения больным лучевой терапии. У пациента наблюдается затруднение тока лимфы (лимфостаз), на слизистой появляются язвы, эрозии, а иногда и свищи.
Классификация
Такое заболевание, как проктит, может быть диагностирован в различной форме. Отличия между видами состоит в причине их формирования. По форме этот патологический процесс бывает острым и хроническим. Рассмотрим, какие подвиды имеет острый проктит:
- Застойный – в зону риска попадают люди, у которых постоянные запоры и застой крови в органах таза.
- Алиментарный – формирование связано с неправильным питанием и употреблением спиртных напитков.
- Поверхностный – патологический процесс, который наносит поражение только поверхностным слоем слизистой.
- Катаральный – характерно присутствие кровоизлияний, поразивших слизистую оболочку кишки.
- Эрозивный – формируются эрозии, поражающие стенки кишечника. Геморрагический – причина формирования — геморрой.
- Лучевой – результат лучевого лечения, применяемого для устранения новообразований в органах таза.
- Инфекционный – на его формирование оказывают влияние попавшие в организм бактерии. С учётом типа этих вирусов лечащий врач может диагностировать недуг гонорейного, гонококкового, хламидийного и герпетического происхождения. Как правило, присутствие вирусов в организме – это прямая угроза развития гнойных процессов. В результате пациенту ставят диагноз – гнойный проктит, для которого характерно формирование гнойного налёта, оседающего на стенках прямой кишки.
Хронический проктит может обладать следующей классификацией:
- Атрофический – результат истончения слизистой прямой кишки.
- Постлучевой – это лучевой тип проктита, только течение его происходит в хронической форме.
- Гипертрофический – характерно утолщение стенки кишечника, поэтому она обладает рыхловатостью.
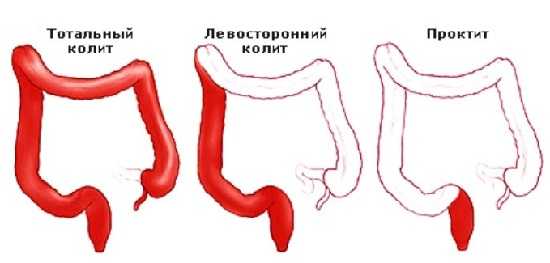
Колиты – симптоматика, диагностика, лечебная тактика
Воспаление толстого кишечника называют колитом
Колиты – это воспалительные заболевания толстого кишечника. Причины, вызывающие ту патологию:
- Инфекции – сальмонелла, протей, стафилококк
- Осложнение при следующих заболеваниях – тиф, малярия, свинка, грипп
- Собственная условно-патогенная флора
- Протозойная фауна – лямблии, амебы
- Глисты
- Некачественная пища
- Яды – мышьяк, тяжелые металлы, ядовитые грибы
- Панкреатит, геморрой
- Нарушение обменных процессов – ожирение, подагра, гипофункция щитовидной железы
- Длительный запор
- Дискинезия желчных протоков
- Воспалительные заболевание соседних органов – простаты, мочевого пузыря
Все колиты подразделяются на острые и хронические. Каждый вид патологии имеет собственную характерную симптоматику и принципы лечения. Острый колит как самостоятельное заболевание встречается очень редко. Чаще всего воспалительный процесс протекает параллельно с энтеритом или гастроэнтеритом. Признаки острого процесса:
- Диарея до 20 раз в сутки
- Температура тела подымается до 39о С
- Боли в области толстой кишки – усиливаются перед дефекацией
- Снижение аппетита
- Жажда
- Кал может быть неоднородным с кровью, слизью, отличается зловонием
Признаки хронического колита:
- Утренний понос
- Иногда диарея чередуется с запорами
- Могут наблюдаться «ложные позывы»
- Метеоризм, примести крови в кале
- Тошнота
- Отрыжка воздухом – часто колиты сопровождаются гастритами
- Снижение аппетита
- Бессонница
- Головная боль
- Частые смены настроения
- Характер испражнений – может различаться в зависимости от причины, вызывающий заболевание.
- Гнилостный процесс – зловоние, щелочная реакция среды. При брожении – стул пенистый, среда – кислая.
Лечение острого колита:
- Диета №4
- Солевое слабительное – 1 раз для очистки кишечника
- Антибиотики, препараты ряда сульфаниламидов – в зависимости от бактериальной инфекции
- Спазмолитики для снятия болей – свечи с папаверином
- Глюкоза, физраствор – внутривенно при обезвоживании
- Препараты для поддержки сердечной деятельности – по необходимости
- Переливание крови или плазмы – в тяжелых случаях
Лечение колитов занимает 2 недели, заболевания инфекционной природы – до месяца. Прогноз благоприятный. Лечение хронического колита:
- Диета №4 – длительно, иногда пожизненно
- Препараты подбираются в зависимости от причин, вызывающих заболевание и от локации воспалительного процесса
- Витаминные и минеральные комплексы для предупреждения гиповитаминоза
Строение кишечника: схематически
Диета считается главным инструментом при лечении хронических заболеваний толстого кишечника. Пациентам разрешено употреблять в пищу следующие продукты:
- Нежирные сорта мяса – в отварном, тушеном виде, приготовленные на пару
- Отварная рыба нежирных сортов
- Каши только на воде
- Творог
- Кисели, соки
- Овощи и фрукты в отварном виде – в периоды обострения заболевания. В остальное время – в сыром
Под строгий запрет попадает:
- Черный хлеб
- Любые копчености – колбаса, мясо, рыба, сало
- Жирная свинина
- Гуси в любом виде
- Сметана
- Молоко
- Любые консервы – овощные, мясные, рыбные
- Нежелательно пить холодную воду
Лечение хронических колитов – это длительный процесс
Важно не допускать обострения заболевания, так как возможно развитие перитонита, гнойное воспаление желчных протоков, абсцесс печени
Все воспалительные процессы в кишечнике сходны по симптоматике. Но отличаются по диагностике и методам лечения. Установить правильный диагноз может только лечащий врач. Не стоит считать эти заболевания чем-то постыдным – при отсутствии правильного лечения это может привести к летальному исходу.
Причины
Проктит относится к полиэтиологическим заболевания, развивающийся под действием различных причин, к основным из которых относятся:
- Различного рода погрешности в питании (нарушения пищевого режима, злоупотребление острыми, солеными и пряными продуктами, копчёностями, жирной пищей, злоупотребление алкоголем и др.).
- Механические травмы прямой кишки (анальный половой акт, повреждение слизистой прямой кишки при введении в анус шершавых/твердых предметов), операции на прямой кишке по поводу парапроктита, геморроя/трещины заднего прохода.
- Хронический запор с застоем венозной крови в стенках прямой кишки, что приводит к травматизации слизистой и развитию застойного проктита.
- Повреждение слизистой различными раздражающими веществами (клизмы с хлоридом калия, поваренной солью, йодом, настойкой на горчице, борной кислотой). Злоупотребление клизмами, особенно при лечении народными средствами, использование слишком холодных/горячих растворов.
- Инвазия паразитами (амебиаз, лямблиоз, энтеробиоз, аскаридоз), специфическая инфекция (гонорейный/сифилитический проктит).
- Кишечные инфекции (дизентерия, кампилобактериоз).
- Воспалительные заболевания органов малого таза (простатит, вульвовагинит, цистит, абсцесс дугласового пространства), невоспалительные заболевания прямой кишки природы (геморрой).
- Аутоиммунный проктит (при амилоидозе, болезни Крона, язвенном колите).
- Лучевая терапия. Проктиты обусловлены чрезмерным интенсивным облучением преимущественно области малого таза у больных с онкологической патологией (рак простаты, рак тела/шейки матки, рак прямой кишки и др.).
Обследование при раке пищевода
Плоскоклеточные карциномы чаще всего встречаются в средней части пищевода, а аденокарциномы — в дистальной части. Эндоскопия — это основной метод, а эндоскопическое ультразвуковое исследование позволяет оценить локальное продвижение опухоли.
Рентген пищевода после введения контрастного вещества — это дополнительный метод, особенно полезный в случае значительного сужения пищевода, затрудняющего эндоскопический доступ. На нем видны нерегулярные дефекты наполнения, изъязвления, сегментарное круговое сужение просвета пищевода и разрыв складок слизистой оболочки, что свидетельствует об инфильтрации.
Для оценки локального распространения заболевания и выбора метода лечения необходимо расширить диагностику, включив КТ или ПЭТ грудной клетки и брюшной полости (для исключения отдаленных метастазов).
Как правильно применять свечи?
Терапевтический эффект от использования суппозиторий во многом зависит от правильности их использования.
- Вводить лекарство нужно после испражнения прямой кишки. Это поможет избежать нежелательных позывов в туалет после механического воздействия на анус.
- Для быстрого введения средства в анальное отверстие нужно лечь на бок. Такая поза позволяет осуществлять процедуру самостоятельно.
- Распечатать суппозиторию и немедленно ввести её внутрь. Нужно рукой немного отодвинуть одну ягодицу от другой и ввести лекарственное вещество. Свеча должна пройти сфинктер и оказаться в начале прямой кишки, а не провалится в неё, что может уменьшить терапевтический эффект в разы.
- Лечь на живот и не менять положение на протяжении 40–50 минут. Это позволит избежать вытекания жидкости.
- Стараться не посещать туалет на протяжении получаса, чтобы дать лекарству возможность раствориться и всосаться в поражённые участки.
Для более удобного и менее болезненного введения лекарства перед началом процедуры острую часть суппозитории рекомендуется обработать вазелином (детским кремом).
Online-консультации врачей
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация дерматолога |
| Консультация анестезиолога |
| Консультация нарколога |
| Консультация сексолога |
| Консультация андролога-уролога |
| Консультация офтальмолога (окулиста) |
| Консультация инфекциониста |
| Консультация специалиста по лечению за рубежом |
| Консультация психиатра |
| Консультация онколога-маммолога |
| Консультация гинеколога |
| Консультация невролога |
| Консультация неонатолога |
| Консультация нейрохирурга |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Причины появления проктита
В случае проктита факторы-провокаторы патологий могут быть самые разные. Нередко они имеют аллергическую природу, иногда процесс воспаления запускает лучевая терапия. Однако чаще всего врачи сталкиваются с проктитом, развившемся на фоне активности патогенных бактерий, присутствующих в каждом живом организме на постоянной основе. Их деятельность в свою очередь могут провоцировать:
- Неправильно, несбалансированное питание и хронические запоры.
- Гельминтозы.
- Беспорядочная половая жизнь, незащищенные сексуальные контакты и передающиеся при них инфекции.
- Ослабленный иммунитет и прием антибиотиков.
- ИППП: гонорея, трихомониаз и т.п.
- Язвенный колит или болезнь Крона.
- Геморрой и анальные трещины.
- Механические повреждения или поражения прямой кишки.
- Туберкулез.
- Малоподвижный образ жизни или продолжительный постельный режим.
Во время лечения парапроктита внимание уделяется и спровоцировавшему его появление фактору. Лишь избавившись от него, можно исключить повторное развитие заболевания
Опытный проктолог справится с этой задачей на «отлично», поэтому не стоит заниматься самолечением, а лучше записаться к нему на прием.
Лечение хронического колита
Выбранное лечение зависит от состояния пациента, точного диагноза. Если можно вылечить пациента амбулаторно, ему не нужно находиться в стационаре. Схема лечения зависит от того, какой врач лечит и насколько серьезная ситуация.
В первую очередь важно соблюдение диеты. Пациент получает рекомендации по меню, перечень того, что нельзя есть, советы по режиму питания
Основное правило – дробное питание только разрешенными продуктами. В стадии обострения болезни запрещается работа, связанная с командировками и препятствующая соблюдению правильного режима дня.
Соблюдение диеты дополняется медикаментозным лечением и приемом обезболивающих таблеток. Обычно это антибактериальные средства, витамины, ферменты, сорбенты, отвары и настойки трав. Физиотерапия также благотворно влияет на процесс выздоровления. Это электрофорез, амплипульс, диадинамические токи, иглорефлексотерапия.
Обследование при опухолях двенадцатиперстной кишки и тонкой кишки
Визуализационная диагностика новообразований двенадцатиперстной кишки и тонкой кишки основывается, как и диагностика заболеваний желудка, на рентгенологических исследованиях (контрастное исследование желудка и двенадцатиперстной кишки и оценка кишечного прохода, благодаря чему мы можем определить степень и расположение инфильтративного поражения).
До недавнего времени энтероклич был предпочтительным тестом для оценки тонкой кишки; сегодня все чаще выполняются КТ и МРТ энтерография и энтероклизы. Диагностическая сила этих тестов зависит от размера поражения.
Полипы диагностируются (и чаще всего удаляются) при эндоскопическом исследовании. На классическом рентгеновском снимке с контрастным веществом полипы и другие новообразования образуют дефекты контраста, выступающие в просвет кишечника.
Симптомы злокачественных опухолей (аденокарциномы и саркомы) чаще всего представляют собой локальную потерю контраста в просвете кишечника, вызывающую сужение и изъязвление.
Лимфомы вызывают длинно-сегментную четко выраженную инфильтрацию стенки, видимую по ее утолщению> 5 мм, без признаков инфильтрации соседних органов, часто с увеличением окружающих лимфатических узлов.
Доброкачественные опухоли имеют ровные, четко очерченные контуры (лейомиомы и липомы).
Сцинтиграфия может визуализировать небольшое кровотечение из опухоли.
Фармакологическое лечение простатита
Лечение специфического инфекционного проктита имеет ряд особенностей:
- Выбор препарата зависит от вида инфекции и типа возбудителя. Например, при грибковых или вирусных инфекциях, назначают, соответственно, противогрибковые или противовирусные.
- Лекарства применяются и перорально и непосредственно на слизистой оболочке прямой кишки.
Рекомендуемый режим лечения острого инфекционного бактериального проктита до получения результатов о типе возбудителя (или когда невозможно его определение):
Цефтриаксон 1000 мг * в/м однократно плюс Доксициклин 100 мг перорально 2 раза / день в течение 7 дней*
*Курс доксициклина следует увеличить до 100 мг перорально 2 раза в день в течение 21 дня при наличии кровянистых выделений, перианальных или слизистых язв, тенезмов и положительного результата теста на хламидиоз прямой кишки.
Причины
Большинство причин развития сигмоидита, как самостоятельного заболевания, заложены в анатомических и физиологических особенностях сигмовидной кишки.
Во-первых, основная функция сигмовидной кишки заключается в окончательном формировании каловых масс, которые способны раздражать слизистую оболочку кишки, способствуя развитию микроповреждений, а следовательно – создавая предпосылки к возникновению воспаления.
Во-вторых, в отличие от других отделов толстого кишечника, сигмовидная кишка имеет изогнутую форму, что задерживает прохождение по ней содержимого кишечника. Эта особенность строения увеличивает продолжительность раздражения слизистой каловыми массами, что повышает вероятность воспаления.
Кроме того, к причинам также относят:
- кишечные инфекции, например, дизентерия и амебиаз. Бактерии, вызывающие эти инфекции, продуцируют токсины, которые разрушают клетки кишечника, формируя эрозии или язвы. Из-за особенностей сигмовидной кишки, при подобных повреждениях она оказывается наиболее уязвима к воспалительному процессу.
- дисбактериоз кишечника. Помимо всего прочего, микрофлора в просвете кишки выполняет защитную функцию. При дисбактериозе естественная микробная среда нарушается, что создает условия для размножения агрессивных бактерий, а, следовательно, и для развития воспаления.
- неспецифические язвенные заболевания кишечника, например, болезнь Крона или неспецифический язвенный колит. Эти заболевания возникают вследствие аллергических факторов, и способны вызывать изъязвление, аналогичное такому же при кишечных инфекциях.
- расстройства кровообращения кишечника (ишемия кишечника). Самая частая причина такого повреждения – атеросклероз. При атеросклерозе в просвете сосудов формируются бляшки, снижающие количество проходимой крови, тем самым создавая помехи в питании органов и тканей. В кишечнике под воздействием ишемии появляются участки омертвения (некроза), которые становятся первичными очагами воспаления.
- воздействие ионизирующего излучения – лучевая болезнь. Под воздействием излучения, некоторые структуры клеток разрушаются, и появляются свободные радикалы – токсичные соединения, способные повредить здоровые клетки организма.
Запрещенные и разрешенные к употреблению продукты

Крем-супы легко перетравливаются
При колитах категорически запрещается употребление:
- сырых овощей и фруктов;
- жирного мяса и рыбы;
- крепких бульонов;
- сдобной выпечки и свежего хлеба;
- яиц;
- полуфабрикатов;
- фаст-фуда;
- животных жиров;
- молочных продуктов с высокой жирностью;
- сладостей;
- газированной воды, лимонадов, кваса, алкоголя;
- копченых, маринованных, соленых продуктов;
- жареных, жирных и острых блюд;
- чая, кофе, какао.
Должно быть значительно снижено употребление сахара и соли. Несмотря на строгие запреты, из дозволенных продуктов можно составить довольно разнообразное меню.
При колитах с запорами разрешается употреблять в пищу:
- нежирную рыбу и мясо;
- нежирные кисломолочные продукты;
- подсохший хлеб из пшеничной муки;
- овощные отвары и некрепкие бульоны;
- отварные и приготовленные на пару овощи;
- желе и кисели из некислых фруктов;
- протертые каши из овсяной, рисовой, гречневой крупы;
- травяные чаи, отвары из сухофруктов;
- постное печенье.
При колите кишечника с запорами рекомендуется употребление минеральной воды, насыщенной магнием, и сложносоставных вод.
Диета «Стол № 4» включает в себя три вариации – 4а, 4б и 4в. Меню «Стола № 4а» — самое строгое. Оно назначается пациентам в периоды обострений. Варианты «б» и «в» включают более широкий набор разрешенных продуктов.
Суточный рацион в соответствии с этими вариантами диеты имеет более высокую калорийность и предназначен для использования пациентами с затихающими хроническими колитами и при переходе к нормальному питанию.
Колиты кишечника с запорами – серьезное заболевание. Кроме медикаментозного лечения, оно предполагает назначение специальной диеты, позволяющей снизить нагрузку на органы ЖКТ, нормализовать перистальтику кишечника и ускорить процесс выздоровления пациента.
С особенностями диеты при колите кишечника вас ознакомит видеосюжет:
Диагностика
Для диагностики используются результаты следующих исследований:
- Опрос и осмотр больного, пальпация органов брюшной полости. Проводя эти исследования, врач сможет установить точную локализацию очага поражения, и сделать вывод о том, какой именно участок кишечника задействован в воспалительном процессе.
- Общий анализ крови и кала. Эти исследования помогут точно определить тяжесть и характер воспалительного процесса.
- Рентгенография проводится с целью дифференцировать сигмоидит с нарушениями проходимости кишечника.
- У женщин – данные гинекологического обследования, для исключения гинекологических патологий, таких как эндометриоз, аднексит, трубная беременность и некоторыми другими, способными давать похожую клиническую картину.
- Ректороманоскопия проводится для непосредственного изучения слизистой оболочки толстого кишечника. На основании результатов исследования можно сделать вывод о форме заболевания и площади поражения, а также для исключения онкологических заболеваний.
После сбора всей информации врач устанавливает окончательный диагноз и назначает соответствуюшую терапию.
Виды колита
Классификация колита в зависимости от основного признака:
По этиологии возникновения различают следующие виды:
- Первичный:
- Инфекционный – вызывают патогенные грибки.
- Токсический – интоксикация химическими веществами.
- Паразитарный – вызванный паразитами.
- Аллергический – реакция на лекарства или пищу.
- Радиационный.
- Лимфоцитарный, коллагеновый и другие – этиология пока неизвестна.
- Механический – следствие множественных запоров.
- Медикаментозный – реакция на прием антибиотиков и других лекарств.
- Вторичный – является следствием других заболеваний, как лечить его зависит от обстоятельств, спровоцировавших заболевание.
Неспецифический язвенный колит возникает, вероятнее всего, по причине аллергии. Он проявляется редко и проходит с воспалением и образованием язвенно-некротических процессов.