Рецепты блюд при панкреатите
Рецепт приготовления печеных яблок:
- У вымытых яблок удалить сердцевину, стараясь не протыкать нижнюю часть плода.
- В яблоко положить мед.
- Сверху добавить корицу.
- Запечь в духовке.
- Остудить.
Рецепт приготовления свекольного салата:
- Отварить 1 свеклу среднего размера, охладить, измельчить с помощью терки.
- 2 яблока сладких сортов очистить, порезать небольшими кубиками.
- Грецкие орехи измельчить на терке, необходимо приблизительно столовую ложку.
- Все компоненты соединить, перемешать, немного посолить.
- Заправить оливковым маслом.
- Приготовить на воде густую манную кашу, вылить в глубокие формочки, дать остыть.
- Ягоды клубники залить небольшим количеством воды, проварить, вынуть, измельчить, положить обратно в отвар.
- Насыпать сахар, нагреть до кипения.
- Подготовить крахмал, размешать в холодной воде, аккуратно вылить в клубничный отвар, проварить, не давая закипеть. Снять с огня, охладить.
- При подаче загустевший манный пудинг разрезать на кусочки, сверху полить киселем.
При желании любую диету можно дополнить вкусными полезными блюдами.
Рекомендуем видео про разрешенные и запрещенные продукты при панкреатите:
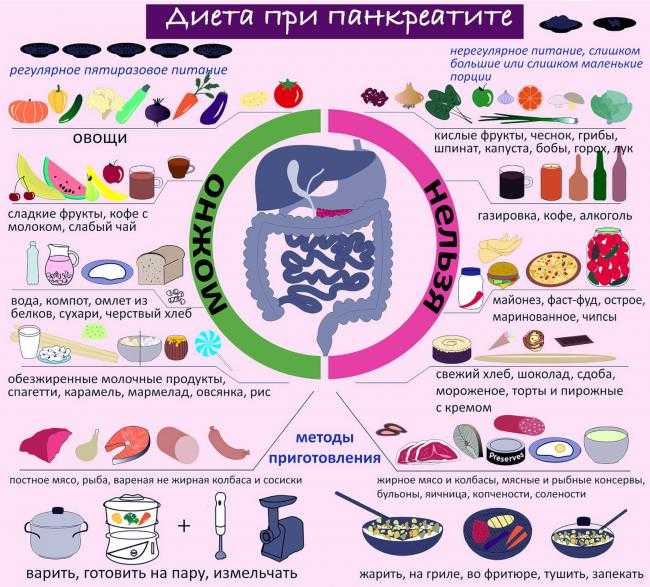
Панкреатит – распространенное заболевание, при лечении которого необходимо придерживаться строгой диеты. Для этого нужно знать, какие продукты можно употреблять, а какие нельзя. Следует придерживаться правил приготовления блюда, общих рекомендаций, касающихся питания.
Что такое диета №5
Диетолог М.Певзнер разработал и апробировал специальную диету, которая помогает лечить больных панкреатитом. Десятилетиями Диета №5 эффективно помогает в борьбе с недугом.
В течение дня больной должен получать обычное количество белков, углеводов. Во время диеты резко сокращается количество блюд, содержащих жир. При этом соли становится меньше, в течение дня в организм не должно поступать больше 10 г.
В период лечения следующие продукты запрещены:
- бобовые;
- с содержанием алкоголя;
- сдоба;
- мясо, птица, рыбы с большим процентом жира;
- приправы;
- шоколад.
Жареные блюда все запрещены. Хлеб только сухой, никакой свежей сдобы. В день допустимо только одно яйцо.
Диета №5 рекомендует включать в меню такие продукты:
- фрукты, с низким содержанием кислоты;
- суфле, пудинги, запеканки;
- чай заваривать некрепкий;
- соки;
- из шиповника готовить отвар;
- больше моркови, свеклы.
Диета, разработанная М.Певзнером, помогает многим, она освобождает от нагрузки больные органы.
Клинические проявления
Боль в животе и потеря веса является двумя наиболее частыми клиническими проявлениями хронического панкреатита. Боль снижает аппетит пациентов и ведет к ограничению приема пищи, приводя к потери веса и недостаточности питания. Боль в животе является наиболее частым показанием к выполнению хирургического вмешательства при хроническом панкреатите. Обычно боль характеризуется как диффузная и с локализацией в верхней части живота. Абдоминальная боль усиливается после еды, присутствует она и ночью. Точные механизмы лежащие в основе появления болей остаются предметом дискуссий, но в ее основе могут лежать воспаление поджелудочной железы, увеличение внутри панкреатического давления, нейровоспаление или внепанкреатические причины, как стеноз общего желчного протока или ДПК. Потеря веса вначале происходит из-за уменьшения количества принимаемых калорий в результате страха и ожидания появления абдоминальной боли. Позже, при прогрессировании панкреатита, у пациента развивается мальабсорбция в результате панкреатической недостаточности. Сахарный диабет развивается, когда разрушается 80 % желез . Стеаторея возникает при потере 90 % функции поджелудочной железы.
Физикальное обследование во время обострения может выявить болезненность в эпигастрии. При легком хроническом панкреатите исследование живота может не выявить патологии. В далеко зашедших случаях можно выявить пальпируемые образования (псевдокисты или рак поджелудочной железы) или спленомегалию в результате тромбоза селезеночной вены.
Рецепты при хроническом панкреатите от National Pancreas Foundation
National Pancreas Foundation (Национальный фонд поджелудочной железы) – это организация, которая была основана в США в 1997 году для поддержки пациентов с заболеваниями поджелудочной железы, включая рак.
Мы нашли у NPF бесплатную книгу с рецептами, разработанными целенаправленно для больных хроническим панкреатитом. Сборник можно скачать по этой ссылке. Книга на английском, но мы уверены, что вам не составит труда воспользоваться Google-переводчиком. В сборнике представлены самые разнообразные рецепты: от смузи, гранолы и фриттаты до салатов, супов, пасты, мяса и рыбы.
Мы надеемся, что блюда из этой книги – так же, как и наши рецепты – помогут вам разнообразить ежедневное меню. А самый широкий список продуктов Стола №5 вы найдёте здесь.
Нитраты
- Нитроглицерин – сосудорасширяющее средство. Во время лечения нитроглицерином следует избегать употребления алкоголя, поскольку он может вызвать синергетический вазодилатирующий эффект и, как следствие, опасное падение артериального давления.
- Антагонисты Β-адренорецепторов – препараты с сосудорасширяющим и гипотензивным действием. Прием пищи увеличивает биодоступность таких лекарств, как атенолол, метопролол и пропранолол в форме быстрого высвобождения, но не влияет на биодоступность лекарственного средства с контролируемым высвобождением. Во время лечения следует избегать употребления алкоголя. Лекарства могут усилить негативное влияние алкоголя на рефлексы и координацию движений.
- Сердечные гликозиды – препараты наперстянки, применяемые для лечения сердечной недостаточности. Пищевые волокна (например, отруби, овсянка) снижают всасывание дигоксина из желудочно-кишечного тракта. В результате такого взаимодействия терапевтический эффект либо не достигается, либо он ослабляется в результате снижения концентрации препарата в крови.
Во время лечения дигоксином следует избегать употребления солодки. Солодка (глицирризин, содержащийся, например, в конфетах и отхаркивающих средствах) увеличивает выведение калия. Гипокалиемия (снижение уровня калия в крови) усиливает токсическое действие гликозидов наперстянки на сердечную мышцу.
Снизить эффективность дигоксина могут настойка или чай зверобоя, одной из самых популярных трав, часто используемых для снятия стресса или для улучшения сна.
Чай из зверобоя
Общие правила
Лечебное питание является важной составляющей общего лечения, особенно при заболеваниях желудочно-кишечного тракта. Диетическое лечение таких больных не уступает лекарственному и часто играет доминирующую роль
Имеет значение не только подбор продуктов, но и соблюдение технологии приготовления пищи, температура, кратность и время приема.
Хронический панкреатит — это заболевание поджелудочной железы, при котором повторяющиеся эпизоды воспаления (обострения) вызывают замещение ткани железы фиброзной тканью. Вследствие этого развивается экзокринная и эндокринная недостаточность органа (развитие сахарного диабета). Алкоголь и курение являются частыми причинами заболевания и ускоряют его прогрессирование. Признаками экзокринной недостаточности являются стеаторея и проявления недостаточности питания (дефицит веса, недостаточность жирорастворимых витаминов, нарушений кальциевого обмена).
Лечебное питание при этом заболевании рассматривается как лечение метаболических нарушений и является главным путем обеспечения потребностей организма. Заболевание, которое обнаруживается на первой стадии, часто не требует медикаментозной коррекции, и достаточно диетотерапии и изменения образа жизни.
Больным хроническим панкреатитом назначают Диету № 5Б, которую рассматривают как вариант Диеты №5П, предназначенной для питания больных в состоянии ремиссии. Диета 5Б при хроническом панкреатите позволяет предотвратить рецидивы и прогрессирование заболевания, корректировать возникшие нарушения питания. В ней сохраняются принципы термического, механического и химического щажения, что снижает пищевую стимуляцию больного органа.
Механическое действие пищевых продуктов определяется степенью измельчения, их консистенцией и объемом, а также характером обработки (варка, тушение или жарка). Химическое действие обусловлено веществами, входящими в состав продуктов. Сильными химическими раздражителями являются экстрактивные вещества и эфирные масла. Минимальное термическое воздействие оказывают блюда, температура которых близка к температуре тела. Все эти три фактора воздействия учитываются в данной лечебной диете.
Основные характеристики:
- Повышенное содержание белка, сниженное количество жира и простых углеводов.
- При плохой переносимости животных белков используют соевый белок.
- Блюда преимущественно отварные и паровые, в протертом и измельченном виде.
- Ограничено количество соли (6–8 г).
- Исключены экстрактивные вещества и грубая клетчатка. Для большего снижения экстрактивных веществ мясо варят небольшими кусочками (по 100 г при этом извлекается до 65% веществ) до готовности, один раз слив воду. Мясо используют как полуфабрикат для рубленых блюд, пудингов, суфле.
- Не допускаются горячие и чрезмерно холодные блюда.
- Дробное питание (5-6 раз в сутки) небольшими порциями.
- Назначают на 2-3 месяца с постепенным увеличением объема пищи и перечня разрешенных продуктов.
- При ухудшении самочувствия назначают вариант стола при обострении.
Диета 5 Б содержит 110-120 г белков, а при выраженном дефиците веса у больного увеличивают его содержание до 130 г. Содержание жира находится на нижней границе нормы — 70 г и 20% из них должны составлять растительные жиры. Жиры после обострения и значительного их уменьшения в рационе вводятся постепенно. Содержание углеводов достигает 350-400 г, при этом простые углеводы ограничиваются до 30 г в сутки. Общая калорийность — 2450-2700 ккал. В целом диетический сто рассматривается как стол повышенной энергоценности. Разрешенное количество выпиваемой жидкости — 1,5 л в день.
Принципиальное значение имеет прекращение употребления алкоголя, что повышает выживаемость больных. Тенденция хронического панкреатита к прогрессирующему течению и постепенному нарастанию внешнесекреторной недостаточности, наличие периодических болей и диспепсического синдрома влечет необходимость постоянного соблюдения диеты.
Антикоагулянты
Антагонисты витамина К (варфарин, аценокумарол). При приеме антикоагулянтов, таких как варфарин и аценокумарол, избегайте употребления большого количества продуктов, богатых витамином К, и пищевых добавок, содержащих этот витамин.
Употребление большого количества зеленых овощей и других продуктов с высоким содержанием витамина К (капуста, брюссельская капуста, зеленый салат, кольраби, спаржа, шпинат, авокадо и продукты из него, чечевица, цветная капуста, брокколи, соевые бобы, овсянка, отруби, печень) увеличивает концентрацию этого витамин в крови. В результате взаимодействия витамина К и препаратов из этой группы снижается эффективность лечения и повышается риск образования тромбов.
Рацион пациентов, принимающих антикоагулянты, должен содержать постоянное относительно небольшое количество витамина К.
Высокие дозы витамина Е (> 400 МЕ) могут продлить время свертывания крови и увеличить риск кровотечения.
Препараты, содержащие растительные ингредиенты, например, гинкго (Ginkgo biloba), чеснок (Allium sativum) или шалфей (Salvia miltiorrhiza), могут усиливать действие антикоагулянтов, тогда как другие травяные препараты, например, женьшень или зверобой, в свою очередь, могут снижать их активность.
Стол номер 5
Пятый стол – система питания, которая состоит из списка блюд, режима, правил обработки продуктов. Может использоваться как у взрослых, так у детей. Основная его цель направлена на улучшение и восстановление работы печени и желчевыводящих путей. В связи с этим показаниями к назначению диеты №5 являются: хронический холецистит, цирроз печени (без декомпенсации), хронический гепатит, стеатоз печени. Помимо этого, ее прописывают на 14-17 день после удаления желчного пузыря. Также стол №5 может быть использован при не тяжелых явлениях токсикоза во время беременности.
Диета 5 применима только в случаях хронических заболеваний вне обострения и в периоды восстановления. Противопоказано назначении этого лечебного стола в период обострения заболеваний и при имеющихся осложнениях, а также при сопутствующим гастрите или язве.
Рацион прописывается на длительное время. Сначала его назначают примерно на неделю с постоянным наблюдением за пациентом. Если система питания переносится нормально, курс продлевают. Длительность лечебной программы питания чаще всего составляет полтора года и зависит от динамики течения заболевания. Также, предписанная диета №5 в течение этого периода может быть заменена или скорректирована.
Рацион питания, который предусматривает 5 стол чаще всего прописывается пациентам с нарушением функции печени и желчного пузыря. Такое питание улучшает функции этих органов, а также нормализует обмен веществ и процесс пищеварения. Программа благотворно влияет практически на все внутренние органы и может послужить профилактикой других заболеваний.
Основное терапевтическое влияние на печень, желчный пузырь и желчевыводящие пути обеспечивают три фактора щажения. То есть принимаемая пища должна быть щадящей по химическому составу и механической обработке. Также важна температура принимаемой еды.
Химический состав. Основная задача диеты №5 – обеспечить больному полноценное питание, при этом исключить те продукты питания, которые ухудшают работу печени и желчного пузыря. При гепатите, циррозе и холецистите запрещено употреблять пищу с высоким содержанием холестерина, жиров, эфирных масел
Важно следить, чтобы каждый день больной употреблял все необходимые компоненты: белки, углеводы, жиры в небольшом количестве. Соль ограничивают до 10 г в сутки
Стол №5 полностью сбалансирован, предполагает употребление 2500 ккал в сутки. Для беременных суточная калорийность должна быть не менее 2800 ккал.
Диета №5 требует соблюдение температурного режима употребляемой ищи в диапазоне от 20 до 60 градусов. Холодные и слишком горячие блюда нежелательны при заболеваниях печени желчных путей.
Механическая обработка – это измельчение пищи, которое необходимо для облегчения процесса пищеварения. Для пятого стола не обязательно все измельчать или перетирать, многое можно есть цельными кусочками. Овощи с большим содержанием клетчатки необходимо измельчить: мелко порезать, натереть на терке, вареные – перетереть через марлю. То же самое касается жилистого мяса.
Диетические блюда можно запекать, варить в молоке или воде, готовить на пару. Два раза в неделю можно съесть тушеное: овощное рагу, жаркое из измельченного мяса, диетический кокот. Запрещается есть жареное, так как такая еда содержит продукты окисления жиров, которые затрудняют выработку желчи, тем самым ухудшая работу печени. Есть нужно часто – минимум 5 раз в день, средними порциями.
Подробнее рассмотрим, из чего может состоять рацион для больного на пятой диете.
Лечебный рацион
Список разрешенных продуктов достаточно широкий. Ограничения касаются только жирных, острых, соленых и квашенных продуктов питания, потому что такая еда усиливает секрецию пищеварительных соков поджелудочной железы и раздражает слизистую оболочку желудка. Ниже приведен список блюд, которые нужно ограничить или полностью исключить.
| Группа | Разрешено | Запрещено |
|---|---|---|
| Первое |
|
|
| Овощи |
|
|
| Мясо |
|
|
| Рыба и морепродукты |
|
|
| Мучное |
|
|
| Крупы |
|
|
| Молочная продукция |
|
|
| Яйца |
|
|
| Ягоды и фрукты |
|
|
| Десерты |
|
|
| Напитки |
|
|
Имея список допустимых блюд и продуктов, можно составлять лечебное питание. Рекомендуется составлять меню заранее, хотя бы на 2 дня вперед. Так можно будет запастись необходимыми продуктами и подобрать рецепты, а приготовление блюд займет меньше времени. Точное выполнение всех правил диеты обезопасит от обострения болезни и ускорит выздоровление.
Боль в животе — первый симптом панкреатита
Боль в животе – наиболее распространенный симптом хронического панкреатита. Боль обычно локализуется в грудной клетке и может иррадиировать в заднюю поясничную область. Боль может усиливаться в положении лежа или после еды. Боль чаще всего встречается у молодых людей с вызванным алкоголем или курением и идиопатическим хроническим панкреатитом.
Характер болей может быть разным – у одних больных отмечаются постоянные боли разной интенсивности с периодическими обострениями, у других – стойкие сильные боли. У некоторых пациентов могут быть чередование эпизодов боли с длительными безболевыми периодами между обострениями. У этих больных обострения хронического панкреатита можно классифицировать как рецидивирующие эпизоды острого панкреатита.
Характер боли может меняться с течением времени, чаще всего от эпизодической до постоянной боли. Однако изменение характера или внезапное усиление болей свидетельствует об осложнениях панкреатита:
- псевдокисты;
- дуоденальная или билиарная непроходимость;
- вторичный рак поджелудочной железы.
Тяжесть боли не коррелирует с тяжестью поражения поджелудочной железы, диагностируемого при обследованиях – компьютерной томографии (КТ) или магнитно-резонансной томографии с холангиопанкреатографией (МРХП). У пациента может быть сильная боль, хотя КТ показывает небольшое изменение в поджелудочной железе, или боли может не быть в течение некоторого времени, если в поджелудочной железе уже есть резкое изменение. Боль – наиболее частая причина госпитализации, эндоскопических или хирургических вмешательств и оказывает наибольшее влияние на качество жизни человека.
Боль у пациентов с хроническим панкреатитом может включать:
- повышение давления в поджелудочной железе;
- ишемию или воспаление поджелудочной железы;
- осложнения хронического панкреатита.
Эти механизмы могут пересекаться. В связи с повреждением нейронов при ноцицептивной боли и перестройкой нейронных сигналов в центральной нервной системе (спинной мозг) у больного возникают стойкие боли независимо от хода заболевания поджелудочной железы.
У этих пациентов развивается:
- гипералгезия – сильная боль в ответ на небольшой болевой раздражитель;
- аллодиния – боль в ответ на непатологические раздражители.
Эти изменения в восприятии боли объясняют частую неэффективность анальгетической терапии, если она направлена только на поджелудочную железу или панкреатический проток.
Потеря веса
Из-за усиления болевых ощущений при приеме пищи, больные часто ограничивают себя в еде, что вместе с сопутствующими расстройствами пищеварения (и связанными с этими мальабсорбцией) и потерей аппетита способствует неправильному питанию. В запущенных случаях наблюдается значительная потеря веса.
Стеаторея
Стеаторея – выделение с каловыми массами чрезмерного количества жиров. Это симптом, свидетельствующий о нарушении пищеварительных процессов. Из-за недостаточной функции поджелудочной железы выделяется недостаточно ферментов, расщепляющих жиры. При стеаторее с калом выводится более 15 граммов жиров в сутки. В связи с этим потребности организма в жирах не удовлетворяются.
Другие симптомы хронического панкреатита
У больных могут развиваться симптомы, являющиеся результатом экзокринной недостаточности поджелудочной железы: вздутие живота и диспепсические симптомы («расстройство желудка» – метеоризм, отрыжка, дискомфорт в животе), жировая диарея («жирный» стул, который трудно смыть в унитаз), особенно после приемов пищи с высоким содержанием жира и симптомы дефицита жирорастворимых витаминов (в основном витамин D – снижение плотности костной ткани – остеопороз или остеопения).
Распространены нарушения углеводного обмена, т.е. аномальная толерантность к глюкозе или сахарный диабет. Открытый диабет встречается у 10-35% больных ХПТ, особенно часто в запущенных стадиях.
Из-за большого функционального резерва поджелудочной железы классические симптомы недостаточности этого органа – жировая диарея и сахарный диабет развиваются только после многих лет болезни, когда разрушается >90% поджелудочной железы.
Как питаться при хроническом панкреатите
Питание при этом заболевании должно помогать нормализовать функционирование больного органа. Следует прислушиваться к советам Диеты №5.
Советы по питанию при хроническом панкреатите:
- еда и жидкости, поступающие в организм должны быть теплыми;
- в течение дня планируйте не менее 5 приемов пищи;
- избегать переедания;
- не делать больших перерывов между приемами пищи;
- уменьшить количество сахара;
- убрать свежий хлеб.
Все блюда, которые готовятся с помощью обжаривания, категорически запрещены.
Для формирования правильного питания, следует знать перечень продуктов, которые помогут выздороветь или ухудшить здоровье.
Таблица разрешенных и запрещенных продуктов:
|
продукты |
|
|
разрешенные |
|
|
запрещенные |
|
При возникновении вопросов, рекомендуется обсудить использование тех или иных продуктов с лечащим врачом.





























