Диагностика вирусного гепатита
Подтвердить или опровергнуть наличие вируса гепатита С, а также понять, как его следует лечить, можно при помощи стационарных диагностических методов.
К ним относятся:
- иммуноферментный анализ;
- исследование на иммуноглобулины;
- методика ПЦР;
- биопсия, эластометрия, УЗИ печени;
- анализы крови: общий, биохимический, на свёртываемость.
Серологический метод (ИФА)
Первичная методика для обнаружения гепатита С, также известна как иммуноферментный анализ. Способ определяет наличие антител к вирусу гепатита С, по обыкновению появляющихся спустя 2-5 месяцев после инфицирования.
Антитела сохраняются в организме на долгие годы, в некоторых случаях – на всю жизнь. При повторном заражении метод может демонстрировать ложноположительный результат, поэтому обязательно дополняется другими исследованиями.
Тест на иммуноглобулины
Исследование помогает обнаружить антитела класса М, появляющиеся в плазме через 1 месяц после инфицирование вирусом гепатита С. Количество антител зависит от стадии заболевания: при остром гепатите они выделяются в большом количестве, при хронической форме число постепенно уменьшается.
Метод полимеразной цепной реакции
Методика ПЦР даёт возможность выявить вирус гепатита на ранней стадии болезни: уже через 3-4 дня после заражения. Исследование вычисляет присутствие в организме РНК гепатита, позволяет узнать генотип вируса и его концентрацию в крови пациента.
Несмотря на эффективность метода, он может демонстрировать ложноположительный результат у следующих групп пациентов:
- при беременности;
- при системных заболеваниях крови;
- при вирусных болезнях различной этиологии;
- при доброкачественных и злокачественных новообразованиях;
- при гормональных и аутоиммунных патологиях.
Чтобы исключить ошибку, тестирование проводится повторно через 2-3 недели.
Обследование печени
Для обследования состояния печени при гепатите С используются 3 основных метода:
- Биопсия. Демонстрирует активность и распространённость вируса в клетках органа. Для исследования у пациента под наркозом забирается микрочастица печени, которая изучается в лабораторных условиях.
- Эластометрия. Позволяет обнаружить изменения в печени на клеточном уровне при помощи специального прибора – фиброскана. Демонстрирует полную и развёрнутую картину состояния органа и его текущей структуры.
- УЗИ печени. Применяется для обнаружения поверхностных изменений: выявляет увеличение размеров, изменение краёв органа, определяет отдельные заражённые участки.
Способы обследования печени могут использоваться как по одному, так и вместе.
Вспомогательные анализы крови
Среди вспомогательных анализов крови, способствующих выявлению гепатита, выделяют:
- Общий анализ крови: понижение уровня тромбоцитов и увеличение числа лейкоцитов сигнализируют о воспалительном процессе в печени.
- Биохимический анализ: изменение уровня ферментов АЛТ, АСТ и ГГТ, увеличение билирубина и появление в крови ЩФ сообщает о патологических процессах в печени.
- Коагуллограмма: снижение свёртываемости крови говорит об уменьшении в крови белка протромбина, вырабатываемого в печени.
Также может забираться анализ крови на генотип, если исследование ПЦР не проводилось или не продемонстрировало точный генотип.
Гепатит С – опасная болезнь с длительным инкубационным периодом. Это заболевание можно диагностировать в домашних условиях, но для уточнения результатов и назначения лечения необходимо обратиться к врачу-гепатологу.
Симптомы поражения печени пьющего человека
Последствия алкоголизма для печени могут быть фатальными
К сожалению, из-за моральной и умственной деградации алкозависимые редко обращают внимание на тяжесть собственного состояния, и даже болевые синдромы не останавливают от очередного застолья. Небрежность к собственному здоровью приводит к недостаточности, циррозу и даже раку печени.
Тяжесть в печени после алкоголя
Чувство тяжести и распирания в правом подреберье является тревожным сигналом, свидетельствующим о неполадках в работе печени. Зачастую тяжесть идет в паре с печеночной коликой, горечью во рту и тошнотой. При появлении такого симптома необходимо вызвать специалиста на дом для детоксикации, своевременной диагностики и полноценной терапии.
Боль в правом подреберье
Болевые импульсы в области правого подреберья могут иметь разнообразный характер:
- Острая боль, напоминающая удар кинжала, характерна для печеночной колики. В случае, если к симптомам присоединились тошнота, рвота, распирающая боль, нарушения стула и повышение температуры, необходимо срочно вызвать скорую помощь;
- Тупая постоянная боль характерна для развития хронических патологий.
Боль может возникнуть спонтанно, сразу после употребления алкоголя, или после физических нагрузок. Кроме того, состояние здоровья человека ухудшается не только из-за этанола, но и в результате потребления жирных закусок.
Увеличение печени
Из-за нарушения липидного обмена в печени отмечается разрастание жировой ткани. Орган постепенно разрастается жиром, его функционирование разрушается. При игнорировании патологии отмечается развитие рубцовочных процессов.
Симптомы гепатита В
Клиническая картина меняется, особенно с возрастом. В детстве заболевание может остаться незамеченным, поскольку симптомы заболевания обычно легкие и неспецифические. Различают острую, молниеносную и хроническую формы гепатита В.
- Симптомы острого гепатита В.
Инкубационный период гепатита B – от 45 до 180 дней (от 1 до 6 месяцев), чаще всего от 60 до 90 дней. Ранние симптомы гепатита B включают:
- усталость;
- потеря аппетита;
- слегка повышенная температура;
- тошнота и рвота;
- мышечные и суставные боли;
- боль под правой реберной дугой.
Через одну-две недели наступает стадия желтухи. Признаки:
- темная моча;
- пожелтение склеры;
- желтуха.
Большинство инфицированных людей проходят острую фазу заболевания без симптомов, а затем либо выздоравливают, либо становятся хроническими.
- Симптомы флюминантного гепатита В
Самая тяжелая форма острого гепатита В – это так называемая молниеносная форма. Она начинается внезапно и быстро заканчивается смертью. Встречается очень редко (от 1 до 4,7% пациентов). Проявляется:
острая печеночная недостаточность с развитием комы (летальность более 80% при развитии более глубокой комы);
- кровотечение (особенно из желудка);
- тяжелые осложнения со стороны сердца и легких;
- бактериальные инфекции.
Цирроз печени: прогноз излечения
Продолжительность жизни больных с запущенным циррозом печени значительно меньше, чем у здоровых людей. Каждый второй больной алкогольным циррозом печени умирает в течение 5 лет, если продолжает употреблять алкоголь. При присоединении дополнительных осложнений, умирают в этот период 3 из 4 больных
Вот почему важно, чтобы гастроэнтеролог или гепатолог вовремя распознал причины заболевания печени и назначил лечение, уменьшающее повреждение органа
Каждый второй больной с асцитом и портальной гипертензией умирает в течение 2 лет. Если живот воспаляется, шансы на выздоровление продолжают снижаться: 50-90% таких больных умирают.
Наиболее частые причины смерти – печеночная недостаточность, кровотечения из варикозно расширенных вен пищевода и желудка, рак печени. Рак печени ежегодно развивается у 2-6% больных гепатитом С с циррозом печени.
Лечение
Лечение любого заболевания печени, при котором идет ее разрушение с возможным переходом в цирроз возможно только медикаментозное, которое действует на причину болезни. Причиной стеатоза являются обменные и гормональные нарушения, вызывающие изменения структуры ткани печени. Внутреннее ожирение печени всегда сопровождается поступлением жира в поджелудочную железу, сердце, почки и сосуды. Такое системное заболевание угрожает жизни и называется метаболический синдром, которое лечит гастроэнтеролог, гепатолог, эндокринолог, воздействуя не только на причины заболевания, но и на ее следствие – стеатоз. Если лечение назначено вовремя, то всегда наступает выздоровление. Кроме коррекции обменных нарушений с помощью медикаментов, в комплекс лечения входят также правильное питание и физические нагрузки. Трудность выздоровления обусловлена тем, что успех в лечении зависит от поведения и желания пациента получить положительный результат.
Рекомендации по снижению калорийности пищи:
-
- ограничить количество животных жиров и сахара;
- отказаться от колбас и жирных сортов мяса;
- употреблять чай или кофе без сахара;
- не употреблять молоко и молочные продукты с повышенной жирностью;
- уменьшение количества сладостей;
- не употреблять алкоголь и сладкие напитки;
- средиземноморская диета из растительных продуктов, рыбы, орехов и оливкового масла.
Курс применения необходимых лекарственных веществ, таких как гепатопротекторы – эссенциальные фосфолипиды, обладающие антиоксидантным и антифибротическим действием и силимарин (экстракт облепихи), снижающий инсулинорезистентность, АСТ и АЛТ, способствуют очищению печени и улучшению ее биохимических свойств. Комплекс упражнений лечебной физкультуры (ЛФК)
ЛФК Первичный прием врача ЛФК 5000 руб 1 занятие ЛФК индивидуально 5000 руб -
Чтобы избавиться от жира в печени без регулярных физических нагрузок не обойтись. В такой ситуации, здоровое питание и возможности медицины необходимо комбинировать с выполнением комплекса упражнений лечебной физкультуры (ЛФК), который способствует скорейшему выздоровлению печени:
- Усиливает транспортировку глюкозы и способность инсулина стимулировать выработку гликогена.
- Положительно влияет на опорно-двигательный аппарат и работу сердца.
- Снижает вероятность обострения хронических патологий.
- Показано проводить первые занятия под руководством инструктора ЛФК с последующей регулярной их отработкой по два-три раза в неделю.
Даже если вес не снизится, в результате физической активности жировая масса уменьшится. Жиры — это триглицериды, которые расщепляясь, уходят из печени в мышцы, которым нужна энергия для движения. Физически активные люди болеют стеатогепатитом намного реже.
-
Здоровая печень любит полноценное и разнообразное питание. Для активного функционирования клеток печени нужны не только полезные ненасыщенные жирные кислоты, но и углеводы для их переработки. Доказано, например, что кофе снижает риск развития фиброза печени. Из-за однородной пищи часть клеток печени ленивы, например, если человек сидит на капустной или рисовой диете. Чтобы сохранить здоровье печени, необходимо вести здоровый образ жизни и стараться максимально сократить вредные привычки. Своевременная борьба с причинами заболевания — профилактика, которая, как известно лучше, чем лечение.
Классификация
Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
- билиарный цирроз (первичный, вторичный) (холестаз, холангит);
- циркуляторный цирроз (возникший на фоне венозного хронического застоя);
- обменно-алиментарный цирроз (недостаток витаминов, белков, циррозы накопления, возникающие в результате наследственных обменных нарушений);
- инфекционный (вирусный) цирроз (гепатиты, инфекции желчных путей, заболевания печени паразитарного масштаба);
- токсический цирроз, цирроз токсико-аллергический (пищевые и промышленные яды, медпрепараты, аллергены, алкоголь);
- криптогенный цирроз.
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
- уровень печеночно-клеточной недостаточности;
- общий характер течения заболевания (прогрессирующий, стабильный или регрессирующий);
- степень актуальной для заболевания портальной гипертензии (кровотечения, асцит);
- общая активность процесса течения заболевания (активный цирроз, цирроз умеренно активный, а также неактивный цирроз).
Медикаментозная терапия при НАЖБП
Медикаментозное лечение жирового гепатоза печени предусматривает купирование патологического процесса в ткани печени. Для восстановления разрушенных мембран гепатоцитов и нормализации морфофункционального состояния печени используется лекарственный препарат Фосфоглив*. Это изготовленный из натурального растительного сырья комбинированный гепатопротектор, содержащий в своем составе эссенциальные фосфолипиды и тринатриевую соль глицирризиновой кислоты. Он обладает выраженным антиоксидантным, противовоспалительным и антифибротическим действием. При регулярном курсовом использовании препарата замедляется жировая инфильтрация печени, предотвращается потеря ферментов, усиливается защита гепатоцитов от воздействия токсинов, восстанавливаются структура и функция поврежденных мембран, ускоряется клеточная регенерация.
Фосфоглив*, обладающий достаточно хорошей переносимостью, может быть использован как в качестве монопрепарата, так и в составе комплексной терапии. В ходе проведенных клинических исследований было доказано, что применение данного средства в течение 60 дней в 86,6 % случаев способствует достоверному улучшению самочувствия пациентов с диффузными изменениями печени и ускорению нормализации биохимических показателей крови.
Разрешенные продукты
В лечебном питании при циррозе должны присутствовать продукты, богатые липотропными, то есть расщепляющими жиры веществами (липоевая кислота, метионин, холин). Они выводят «вредный» холестерин из организма, улучшают качество желчи и работу желчных путей.
Кроме того, пища должна быть богата пектинами, которые в большом количестве содержатся в клетчатке. Пектины обволакивают стенки кишечника, не дают токсинам проникнуть в кровеносные сосуды, служат питанием для нормальной микрофлоры в толстой кишке.
Пациентов необходимо обеспечить продуктами, богатыми витаминами. Аскорбиновая кислота участвует в окислительно-восстановительных процессах, обеспечивает детоксикацию организма, укрепляет иммунитет. Витамин Е необходим для обменных процессов, он защищает гепатоциты от разрушения. При циррозе развивается гиповитаминоз А, появляются сухость кожи и волос, ломкость ногтей, недостаток этого витамина необходимо восполнять. Витамины группы В участвуют в обмене веществ, защищают печеночные клетки от разрушения, оказывают антитоксическое действие.
В список разрешенных продуктов входят:
- подсушенный хлеб (тосты), вчерашний хлеб, несдобная выпечка, галеты;
- супы из круп, на овощном бульоне, молочные с вермишелью;
- мясо нежирных сортов и не жилистое (говядина молодая, телятина, нежирная баранина, кролик или белое куриное мясо);
- постная рыба отварная, на пару, либо запеченная, куском или в виде фарша (треска, щука, навага);
- белковый омлет на пару;
- некислые соки из овощей и фруктов, компоты, кисель, отвар шиповника, некрепкий чай с молоком;
- картофель, цветная капуста, тыква, кабачки, морковь, свекла в сыром и отварном видах;
- каши рассыпчатые и полувязкие (рис, гречка, овсяная крупа);
- кисломолочные продукты, но пониженной жирности и некислые;
- неострые и постные сорта сыра;
- салаты из свежих овощей, некислая квашеная капуста, винегрет, кабачковая икра;
- муссы, желе, мармелад, зефир (в них содержатся пектины);
- сливочное масло (добавляется в готовые блюда), растительные масла;
- нежирная ветчина и колбасы ограниченно вне обострения;
- заливная рыба, фаршированная рыба;
- фрукты и ягоды спелые и сладкие в сыром или протертом виде;
- укроп, петрушка, ванилин и корица понемногу.
Симптомы
Сложность своевременной диагностики обусловлена тем, что специфические симптомы и признаки болезни отсутствуют. Заболевание может длительно протекать бессимптомно или сопровождаться признаками, характеризующими неблагополучие печени в целом – увеличение ее размеров, тяжесть и боли в правом подреберии, повышение уровня печеночных ферментов – аланинаминотрансферазы и аспартатаминотрансферазы в крови. На поздних стадиях могут отмечаться такие симптомы фиброза, как:
- увеличение селезенки;
- расширение вен пищевода и кровотечение из них;
- снижение уровня гемоглобина, тромбоцитов, лейкоцитов в крови.
Что это такое
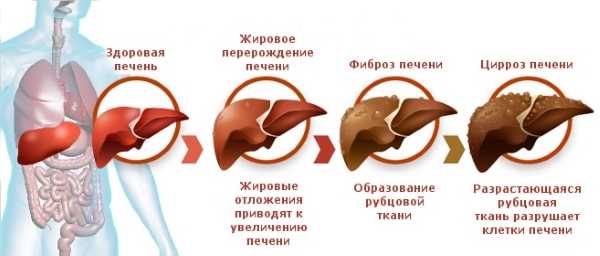
Циррозом печени называется смертельно опасная патология органа, характеризующаяся заменой паренхимы печени соединительными клетками. Результатом становится утрата печенью всех жизненных функций, что приводит к гибели человека. Распространенность заболевания составляет 25 случаев на 100 тысяч жителей. Две трети заболевших — мужчины.
Причины цирроза:
- гепатит,
- алкоголизм,
- отравление химическими веществами,
- паразитарные инфекции (лямблиоз, описторхоз),
- жировой гепатоз печени.
Очень редко цирроз развивается на фоне заболеваний желудочно-кишечного тракта.
Бывают случаи заболевания, развившегося на фоне врожденных аномалий желчевыводящих путей, аутоиммунных процессов. Примерно у 10% пациентов причина болезни остается неопределенной.
Коварство болезни в его латентном скрытом течении. Длительное время пациент не ощущает никаких изменений, а обращается к врачу, когда уже развиваются осложнения. Переход от начальной к финальной стадии занимает в среднем 4-5 лет, но у некоторых больных диагностируется быстрое течение и наступление терминальной стадии через 2 года.
Меню для стола №5
Чтобы проще было составить свой рацион, можно рассмотреть готовое примерное меню и рецепты к нему.
День первый
Завтрак: молочная овсяная каша с протертыми сухофруктами, чай.
Ланч: протертый обезжиренный творог, чай.
Обед: свекольник, 10 г сметаны, гречка с мясными тефтелями, хлеб.
Ужин: запеченные кабачковые оладьи, немного сметаны 10% жирности.
День второй
Завтрак: пудинг из манки, чай с молоком.
Ланч: тосты из пшеничного хлеба, некислое варенье или джем, черный чай.
Обед: диетические щи, хлеб.
Ужин: гречневый крупеник, ягодный компот.
Гречневый крупеник: хорошо разварить в большом количестве воды 200 г гречихи. Протереть 200 г творога, добавить к нему столовую ложку сахара, 100 мл молока и одно яйцо (все смешать). Соединить кашу и творожную массу и запекать под фольгой до полной готовности.
День третий
Завтрак: морковные оладьи на пару, чай.
Ланч: сухое печенье, компот из сухофруктов.
Обед: суп с перловой крупой, немного сметаны, хлеб.
Ужин: куриные кнели на пару, цветная капуста вареная.
День четвертый
Завтрак: запеканка из манки, некрепкий черный чай.
Запеканка: сварить вязкую манную кашу и остудить ее (200 г крупы). Добавить в манку полтора яйца, сахар, можно изюм или измельченный чернослив. Все хорошо взбить и выпекать в смазанной маслом форме до готовности.
Ланч: сухой бисквит, фруктовый компот.
Обед: суп с рисом и овощами, отдельно вареная курица.
Ужин: разваренный кус-кус с изюмом, отвар ромашки или шиповника.
День пятый
Завтрак: хлопья овсяные на молоке, чай.
Ланч: салат из огурцов, листьев салата и моркови.
Обед: диетический борщ, сметана, хлеб.
Ужин: овощное рагу, кусочек вареной нежирной говядины.
День шестой
Завтрак: печеные груши с медом, чай.
Ланч: пшеничные тосты с протертым творогом.
Обед: молочный суп с лапшой.
Ужин: пюре из картофеля, тушеные в сметане тефтели, отвар из шиповника.
День седьмой
Завтрак: белковый омлет с вареной стручковой фасолью, чай.
Ланч: салат из кураги и тертой моркови.
Обед: суп с овсяными хлопьями, морковью и картошкой, хлеб.
Ужин: мясное суфле, тосты из ржаного хлеба, отвар ромашки.
Мясное суфле: 200 г вареной говядины 2 раза пропустить через мясорубку и смешать с 1 желтком. В фарш влить 100 мл молока и перемешать. Взбить в густую пену 2 яичных белка и аккуратно перемешать их с мясом. Готовить суфле на пару.
Ориентируясь на аппетит, можно добавлять перекусы, второй завтрак и полдник. Это примерное меню на неделю, в него можно вносить свои коррективы или придумывать личные рецепты. Главное не отступать от правил: есть дробно только теплую пищу из разрешенных компонентов.
Рацион при циррозе в стадии декомпенсации
Когда проявляется стадия декомпенсации печени, пациенту с циррозом могут диагностировать недостаточность почек и печени, а также поражение мозга. Больной может страдать от отёков нижних конечностей, брюшной водянки.
Каждая из систем организма, страдающая при циррозе, должна лечиться при помощи корректировки питания.
При очевидных нарушениях желчевыводящей системы, почек и печени запрещено кушать жирную еду. Этот компонент следует исключить или максимально сократить в рационе (до 30 г в день). К счастью, изобретательность некоторых пациентов и медиков позволила составить рецепты таким образом, что даже без жира блюда выходят вкусными.
При невоспалительном поражении мозга нужно ограничивать белки. В сутки должно потребляться не более 80 граммов. Если самочувствие ухудшается, то количество нужно снизить до 40 граммов. Очевидно, что общая диета не подходит при этом патологическом состоянии.
При несварении желудка и запоре на этом фоне нужно вводить морковь и свеклу в рацион. В меню должны быть сухофрукты, обработанные паром (инжир, чернослив, курага и другие).
Для многих становится ударом запрет употребления выпечки. В этом случае можно готовить диетические пироги. Рецепт:
- Промыть рис, отварить до полуготовности.
- Затем промыть его водой ещё раз и ровным слоем ½ массы уложить на дно формы для запекания.
- Сверху накрошить яблоки или другие сладки фрукты, и сверху засыпать второй половиной риса.
- Залить заготовку пирога смесью из 150 мл молока и сырого яйца. Готовить шарлотку около 30 минут при температуре 190˚С.
В дальнейшем можно брать за основу этот рецепт и менять ингредиенты. К примеру, рис можно заменить на рожки, а яблоки – на фарш из нежирного мяса или рыбы. Заливать блюдо можно сметаной невысокой жирности.
В целом, больной циррозом тоже может питаться разнообразно и вкусно, а главное полезно. Список разрешённых продуктов относительно велик, поэтому можно экспериментировать с рецептами – как первых и вторых блюд, так и десертов. К примеру, из овощей можно готовить вкуснейшие нежирные супы-пюре, приправляя их нежирным молоком. А запеченные яблоки с мёдом и орешками – простое и доступное лакомство в рамках диеты. Также из творога можно готовить разнообразные запеканки, сырники и пудинги.
Примерное меню на день для больного циррозом:
- Завтрак: подслащенный сахаром или мёдом творог, овсянка на молоке, нежирный чай.
- Второй завтрак: запеченное яблоко.
- Обед: овощной суп – на первое, а на второе – варёный рис с мясом в сметанном соусе, компот из сладких яблок.
- Полдник: чай с шиповником и пшеничный сухарик.
- Ужин: пюре из картофеля, тушёная рыбка в соусе на овощах. Чай с творожно-яблочным пудингом.
- Перед сном можно выпить стакан 1% кефира.
Неправильные продукты питания
В первую очередь, диетический рацион не должен содержать жирной и острой пищи. Список продуктов, которые необходимо ликвидировать из меню:
- корнеплоды: репчатый лук, брюква, редис, редька, хрен;
- фрукты и ягоды: виноград, лаймы, лимоны, кислые сорта апельсинов и грейпфрутов, клюква, брусника;
- зелень: укроп, кинза, петрушка, щавель;
- бобовые культуры: горох, чечевица, нут, фасоль;
- овощи: огурцы, баклажаны, сладкий (болгарский) перец, помидоры, листовой салат;
- крупы: пшено;
- мучные изделия: выпечка из слоеного, песочного, сдобного дрожжевого теста, свежий хлеб и булка;
- сладости: мороженое, сливочный крем, шоколад и шоколадные кондитерские изделия;
- молочная и кисломолочная продукция с высоким процентом жирности: творог – более 9%, сливки и сметана – более – 10%, ряженка, кефир, йогурт – более 2,5%, твердые и плавленые сыры.
- мясо: субпродукты, домашняя птица (утка, гусь), жирная баранина, свинина;
- рыба: семга, палтус, белуга, скумбрия, сельдь, форель;
- готовые блюда быстрого приготовления: картофельное пюре, лапша;
- консервация: паштеты (шпротный, печеночный, мясной), рыбные консервы (включая икру), маринованные грибы и овощи, фрукты в сиропе, консервированные горошек, кукуруза, фасоль.
- колбасные изделия: сосиски, сардельки, купаты, колбаса;
- копченая продукция: бекон, рыба, сало, мясные деликатесы, свиные ребра;
- грибы (свежие, сухие, соленые);
- напитки: томатный сок, кофе, сладкая газировка, квас;
- соусы: горчица, столовый хрен, кетчуп, соусы на майонезной основе, уксус.
Свежевыжатые фруктовые соки необходимо разбавлять кипяченой или минеральной водой (без газа), чтобы уменьшить агрессивное воздействие на желудок
Для больных циррозом запрету подлежат:
- чипсы;
- ароматизированные снеки и сухарики;
- еда из категории фастфуда.
Кроме того, недопустимо питаться полуфабрикатами из рубленого мяса (пельмени, чебуреки, хинкали).





























