Факторы, которые могут способствовать возникновению пневмонии
Возникновение такого заболевания, как пневмония, неразрывно связано с заражением микроорганизмами – возбудителями заболевания. Но при наличии сопутствующих заболеваний и ряда факторов риск заражения возрастает. Для того чтобы предупредить возникновение пневмонии, следует ознакомиться с перечнем таких факторов:
- заболевания внутренних органов, находящиеся в стадии декомпенсации. Особенно часто пневмония возникает на фоне таких заболеваний сердца, почек и легких;
- заболевания онкологического профиля;
- иммунодефицит и другие болезни, связанные с серьезными проблемами в работе иммунной системы;
- перенесенная больным вентиляция легких;
- заболевания центральной нервной системы;
- общий наркоз;
- возраст пациента более 60 лет.
Лучшие врачи по лечению пневмонии
10
Кардиолог
Терапевт
Семейный врач
Вегетолог
Врач высшей категории
Синягина Наталья Владимировна
Стаж 25
лет
Кандидат медицинских наук
Клиника здорового позвоночника Здравствуй на Октябрьской
г. Москва, Ленинский пр-т, д. 2а
Октябрьская
10 м
8 (495) 185-01-01
9.8
Гастроэнтеролог
Терапевт
Нефролог
Врач высшей категории
Соколова Светлана Вадимовна
Стаж 35
лет
Медцентр ОН КЛИНИК на Парке культуры
г. Москва, Зубовский б-р, д. 35, стр. 1
Парк культуры
580 м
8 (499) 519-37-05
10
Кардиолог
Терапевт
Врач высшей категории
Сюмакова Светлана Александровна
Стаж 24
года
Кандидат медицинских наук
Международный медицинский центр Синай
г. Москва, ул. Большая полянка, д. 54, стр. 1
Добрынинская
410 м
8 (499) 116-81-27
9.8
Терапевт
Василенко Людмила Михайловна
Стаж 30
лет
Медцентр ОН КЛИНИК на Цветном бульваре
г. Москва, Цветной б-р, д. 30, корп. 2
Цветной бульвар
390 м
8 (495) 185-01-01
10
Аллерголог
Педиатр
Иммунолог
Врач первой категории
Васильева Ольга Валентиновна
Стаж 28
лет
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
8 (499) 519-36-54
9.2
Терапевт
Семейный врач
Педиатр
Врач высшей категории
Архипенко Сергей Анатольевич
Стаж 18
лет
Клиника Агапе
г. Москва, ул. Верхние поля, д. 35, корп. 5
Люблино
770 м
8 (499) 519-36-15
9.6
Терапевт
Таймусханова Петимат Хамзатовна
Стаж 16
лет
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
8 (499) 519-36-54
9.2
Терапевт
Врач высшей категории
Алексеева Ирина Сергеевна
Стаж 26
лет
Бест Клиник на Профсоюзной
г. Москва, ул. Новочерёмушкинская, д. 34, корп. 2
Профсоюзная
1 км
8 (499) 519-36-54
9.8
Аллерголог
Терапевт
Иммунолог
Врач высшей категории
Смирнова Ольга Михайловна
Стаж 26
лет
Медицинский дом на Кронштадском бульваре 13
г. Москва, Кронштадтский бульвар, д.13/2К1
Водный стадион
550 м
8 (495) 185-01-01
9.1
Терапевт
Коренькова Татьяна Юрьевна
Стаж 23
года
Бест Клиник на Беломорской / Речном вокзале
г. Москва, Ленинградское ш., д. 116
Беломорская
1.1 км
8 (499) 519-36-06
Виды пневмонии
Классификация заболевания проводится по разным критериям.
По этиологии:
- бактериальная;
- вирусная;
- микоплазменная;
- грибковая;
- смешанная;
- невыясненной этиологии.
По характеру течения выделяют острую пневмонию (до 3 недель) и затяжную (до 2 месяцев). Заболевание может иметь легкую, среднюю или тяжелую степень течения.
В зависимости от того, развилась ли болезнь самостоятельно, или на фоне другой патологии, ее делят на первичную и вторичную. Также выделяют аспирационные, посттравматические, постожоговые, постинфарктные воспаления легких.
Пневмония может быть односторонней и двухсторонней. По степени поражения ее разделяют на:
- очаговую – занимает небольшой очаг легкого;
- сегментарную – поражает один или несколько сегментов легких;
- долевую – захватывает одну долю легкого;
- сливную – несколько очагов сливаются в один крупный;
- тотальную – полностью поражены одно или два легких.
Пневмонии делят на внебольничные, внутрибольничные (госпитальные) и атипичные.
Внебольничные (амбулаторные, или домашние) – возникают вне лечебного учреждения. Они могут вызываться инфекционными возбудителями на фоне нормального или сниженного иммунитета либо развиваться вследствие аспирации дыхательных путей.
Госпитальные пневмонии делятся на ранние, которые развиваются в срок до 5 суток пребывания больного в стационаре, и поздние, развивающиеся не ранее шестых суток госпитализации. Они, как правило, имеют тяжелое течение и устойчивы к антибиотикотерапии. Подразделяются на аспирационные, вентиляционные (после длительного нахождения на ИВЛ), цитостатические (вследствие приема препаратов химиотерапии) и воспаления легочной ткани, развивающиеся после пересадки органов.
Атипичные пневмонии вызываются нетипичными возбудителями (простейшие, вирусы) и имеют отличную от традиционного воспаления легких клиническую картину.
Пневмония
принадлежит к наиболее распространенным заболеваниям легких. Патологический процесс локализуется в бронхах, бронхиолах, альвеолярной паренхиме, соединительной ткани. Различают первичную и вторичную пневмонию. Чаще всего причиной развития первичной пневмонии является бактериальная инфекция. Патологическими агентами может быть пневмококк, стафилококк, палочка Фридлендера, синегнойная и кишечная палочки, прочее. На ряду с бактериальной пневмонией также существует и опасность возникновения вирусной пневмонии (гриппозная, аденовирусная, орнитозная), рикетсиозной пневмонии, паразитарной, грибковой и других видов. Вторичная пневмония развивается в следствие имеющихся инфекционных заболеваний (коклюш, корь, тиф, сифилис) или при наличие гнойных очагов (фурункул, абсцесс, остеомиелит).
Клинически пневмония чаще всего возникает неожиданно, на фоне повышения температуры тела до 39 градусов, сопровождается головной болью, болью в груди, которая усиливается во время дыхания, кашля.
Диагностика: на рентген-снимке определяется частичная локализованная или разлитая (зависит от формы пневмонии) тень, возможны варианты с наличием множественных диссеминированных очагов. При помощи спиральной компьютерной томографии (СКТ) можно точно выявить и локализовать даже мелкие, «невидимые» при рентген-исследовании очаги, определить состояние плевры, наличие жидкости в плевральной полости, СКТ позволяет детально оценить прилегающие отделы неизмененной легочной паренхимы, состояние бронхов, лимфоузлов средостения и прочее.
История
Впервые пневмония была описана Гиппократом примерно в 460 году до нашей эры, однако вплоть до XIX века не было известно, что она является именно инфекцией лёгких, а не симптомом других заболеваний. Первые клинические клинические и патологические проявления были описаны французским врачом Рене Лаэннеком в 1819 году, а в 1842 году австрийский патологКарл Рокитанский первым дифференцировал пневмонию на долевую и бронхопневмонию. Инфекционная природа была обнаружена в 1875 году немецким патологом Эдвином Клебсом, который под микроскопом наблюдал бактерии, а в 1884 году Карл Фридлендер и Френкель, Альберт смогли определить два наиболее распространённых возбудителя пневмонии на то время — Streptococcus pneumoniae (пневмококк) и Klebsiella pneumonia. К 1929 году в Международном перечне причин смерти было указано 94 термина для определения пневмонии, позднее в классификаторе МКБ-10 многие описательные термины, включавшие пневмонию, в конечном счёте убрали, однако она всё ещё указана в описательных терминах для некоторых инфекционных и неинфекционных причин, включая осложнения от некоторых заболеваний и процедур. В 1930 годах благодаря пенициллину были разработаны способы лечения бактериальной пневмонии, однако пневмония всё ещё остаётся лидирующей причиной смертности среди детей в возрасте до 5 лет.
23.01.2021
32617
Особенности двусторонней пневмонии
Легкие – парный орган, главной задачей которого является дыхание. Этот процесс происходит в альвеолах легких, где осуществляется газообмен с легочными капиллярами. Таким образом, вдыхаемый кислород легко поступает в кровь, и одновременно углекислый газ перемещается из крови в альвеолы.
Функция дыхания заметно нарушается при воспалительных патологиях легких. Чаще всего пациенты сталкиваются с односторонним инфекционно-воспалительным поражением. Однако нередки и случаи двустороннего поражения легких. Данная проблема особенно актуальна в периоды вирусных эпидемий. В частности, это касается свиного гриппа (H1N1) и новой коронавирусной инфекции COVID-19. У всех пациентов со среднетяжелым, тяжелым и крайне тяжелым течением COVID-19 наблюдается именно двустороннее поражение легких.
Первая, основная особенность такого поражения, которое следует отметить – двусторонняя пневмония протекает тяжелее односторонней. Когда у пациента одно легкое здоровое, то оно вполне справляется со всеми нуждами организма по обеспечению кислородом органов и тканей. Как правило, уровень сатурации (обеспеченность тканей кислородом) при одностороннем поражении в норме, чего не наблюдается при двустороннем воспалении легких.
Как и одностороннее поражение легких, двусторонняя пневмония протекает в различных морфологических формах. Легче всего переносится очаговая пневмония, при которой размер пневмонической инфильтрации (скопления иммунных клеток и воспалительных элементов в легком) составляет не более 2 см. Также различают сегментарную (поражение в рамках одного сегмента легкого), полисегментарную (вовлечено несколько сегментов легких) и лобарную (поражена доля легкого). Как несложно догадаться, чем больше зона поражения, тем тяжелее протекает болезнь.
Двусторонние пневмонии особенно тяжело протекают у людей старше 65 лет, детей младше 5 лет, а также у людей с хроническими заболеваниями сердечно-сосудистой, дыхательной системы и сахарным диабетом.
И у взрослых, и у детей, тяжелее всего протекают двусторонние интерстициальные пневмонии. В данном случае воспаление затрагивает как альвеолы, так и периальвеолярные ткани. Таким образом, функция дыхания значительно ослабевает.
Состояние больных с интерстициальной пневмонией быстро ухудшается, что приводит к дыхательной недостаточности и требует скорейшего медицинского вмешательства.
Важно! Двусторонняя пневмония и ИВЛ. Тяжелые пациенты с двусторонним поражением легких могут перевести на искусственную вентиляцию легких
К этой мере прибегают, когда все остальные методы не привели к желаемому результату. Многие ошибочно полагают, что аппараты ИВЛ – причина высокого уровня летальности среди пациентов, находящихся на искусственной вентиляции легких. Однако высокий уровень летальности, прежде всего, связан с тяжестью протекания заболевания. На ИВЛ переводят очень тяжелых больных с изначально высоким риском летального исхода. Вместе с тем, при использовании ИВЛ существуют риски травматизации легких, а также инфицирования внутрибольничными инфекциями.
Диагностика
Для классификации типа пневмонии и назначения корректного лечения необходимо выявить возбудителя. 85 % успешной диагностики — это правильное сопоставление БАК-посева и результатов рентгена.
Диагностические процедуры:
- прослушивание легких стетоскопом. Позволяет выявить хрипы, «потрескивание» и «пузырение»;
- рентген, КТ или МРТ грудной клетки. Аппараты КТ и МРТ по сравнению с рентген-диагностикой обладают большей чувствительностью, снимок имеет высокое разрешение и детализацию, предусмотрена возможность исследования в сложной проекции;
- забор плевральной жидкости (экссудат) для проведения бактериологического исследования или торакоцентеза;
- бронхоскопия. Визуальный осмотр дыхательных путей, также предполагает сбор материала для анализов;
- пункционная биопсия легочного материала для гистологического исследования;
- ПЦР-анализ крови или мокроты на возбудителя.
- СОЭ/РОЭ, общий анализ крови;
- пульсоксиметрия — измерение насыщенности крови кислородом.
На основе истории болезни, медицинского осмотра и результатов анализов врач может поставить диагноз «пневмония». В случаях с атипичной пневмонией или же неточностью диагноза может потребоваться консультация у врача-пульмонолога.
Факторы, предрасполагающие к развитию пневмонии
Дети раннего возраста:
· внутриутробнаягипоксия и асфиксия;
· родовая травма;
· пневмопатии новорождённого;
· врождённые пороки сердца;
· пороки развития лёгкого;
· муковисцидоз;
· наследственные иммунодефициты;
· гипотрофии;
· гиповитаминозы.
Дети школьного возраста:
· хронические очаги инфекции в носоглотке;
· рецидивирующие бронхиты;
· муковисцидоз;
· приобретённые пороки сердца;
· иммунодефицитные состояния;
· курение.
Взрослые:
· курение и хронический бронхит;
· хронические болезни лёгких;
· эндокринные заболевания;
· сердечная недостаточность;
· иммунодефицитные состояния;
· хирургические операции грудной клетки и брюшной полости;
· длительное пребывание в горизонтальном положении;
· алкоголизм.
Бронхиальная астма
это хроническое рецидивирующее аллергическое заболевание, которое характеризуется периодическими возникновениями отдышки, вызванной спазмом бронхов, гиперсекрецией и отеком слизистой оболочки.
По этиологии принято считать «виноватыми» бактериальные аллергены окружающей среды, пыль, холод, запахи, инфекционно-аллергические агенты (микроорганизмы и продукты их жизнедеятельности).
Клинически бронхиальная астма проявляется приступами отдышки, которые могут продолжаться до 3-7 суток: вздох короткий, сильный и глубокий, выдох – медленный судорожный, сопровождается свистящими хрипами. Лицо у больного одутловатое, бледное. Во время приступа отходит большое количество вязкой мокроты.
Диагностика: на рентген-снимках можно диагностировать эмфизему, зазубренность контура диафрагмы, низкое стояние куполов диафрагмы. При хроническом течении формируются устойчивые изменения в виде бочковидной деформации грудной клетки, фиброзной деформация легочного рисунка, распространенной эмфиземы легких, расширения артериальных сосудов в области корней легких. При помощи спиральной компьютерной томографии (СКТ) можно отчетливо дифференцировать утолщенные стенки бронхов, расширенные просветы бронхиального дерева, различные виды эмфиземы легких, изменение сосудистого рисунка, с преобладанием и усилением в прикорневых отделах, ослаблением в кортикальных.
Как проявляется на рентгене
Одним из важнейших способов диагностики заболевания является рентген. Методика позволяет визуализировать внутренние органы за счет проникновение в тело электромагнитных волн. Рентген при бронхопневмонии помогает оценить расположение очагов и степень поражения бронхов. При проведении исследования пациент получает некритичную долю облучения.
Таблица 1. Проявления на рентгене
| Наименование | Подробнее |
|---|---|
| «Плохая» тень | Затемненные участки различной формы с нечетким контуром |
| Воздушные полости | Просветления, изменение прозрачности легочного фона |
| Тяжистость корней легкий | Вокруг корня легкого формируются нити соединительной ткани — тяжи |
| Смещение средостения | Как правило, при развитии патологии средостение смещаются в пораженную сторону |
| Тотальная деформация, обогащение или обеднение легочного рисунка | Говорит о разрастании сосудистой сетки с целью подпитки отдельного участка легких |
| Изменения диафрагмы | При бронхопневмонии на снимке обнаруживаются изменение купола диафрагмы |
Для проведения диагностики рекомендуют исследование в двух проекциях – прямой и боковой. Не стоит стремиться рассмотреть снимок самостоятельно. Провести расшифровку может только специалист. Однако даже медику не всегда под силу выявить патологию на начальных стадиях.
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Поражение легких при вирусной пневмонии

Инфильтрация легких при вирусной пневмонии на 3D-реконструкции дыхательных путей (КТ-3)

Для сравнения — так выглядят легкие в норме
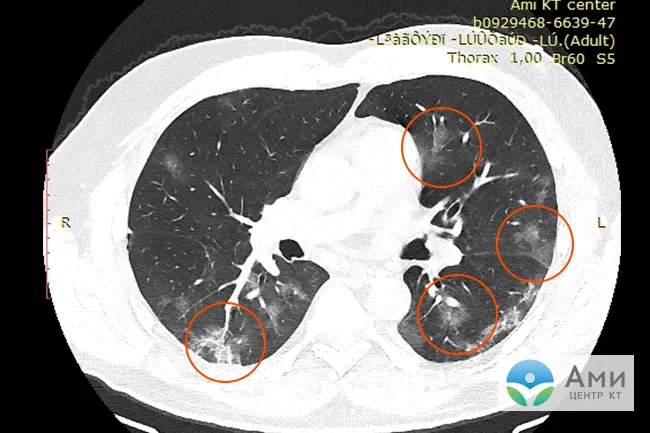
Симптом «матового стекла» (инфильтраты) при вирусной пневмонии на посрезовых КТ-сканах
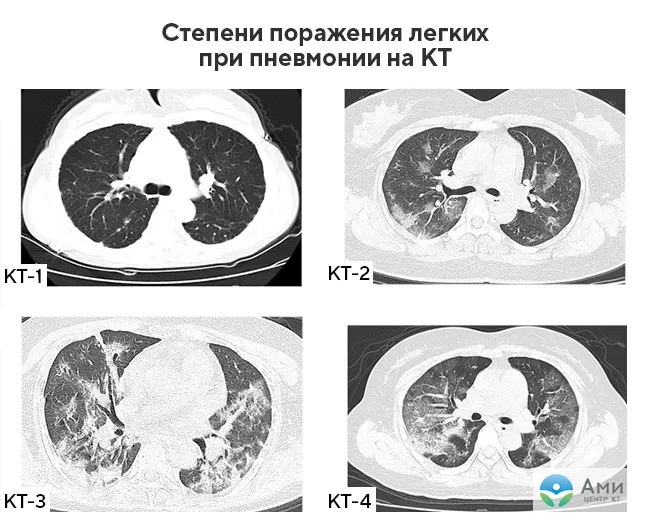
Стадии коронавируса: КТ-1, КТ-2, КТ-3, КТ-4
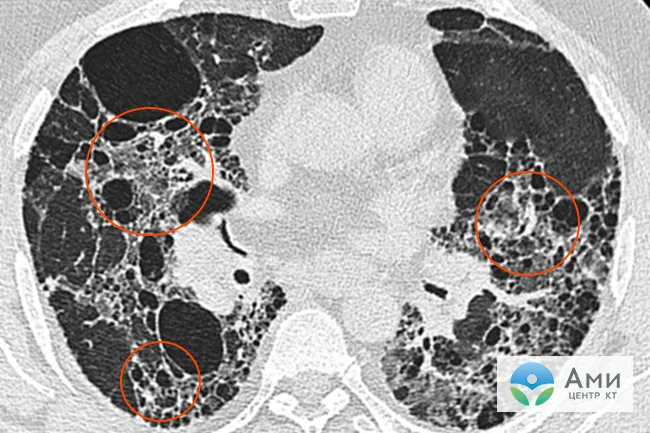
Фиброз легких
Вирусно-бактериальная пневмония
В некоторых случаях вирусная пневмония осложняется присоединением вторичной бактериальной инфекции. Так бывает, например, при респираторно-синцитиальном вирусе и коронавирусе (манифестируется на 6-7 сутки, сопутствует более выраженному отеку легочной ткани). Лечение вирусно-бактериальной пневмонии проводится с применением курса антибиоткиков, которые подбираются только после точного определения вида бактериальной инфекции.
Лечение
Больных пневмонией обычно госпитализируют в отделение пульмонологии. На период интоксикации и лихорадки назначается богатое витаминами сбалансированное питание, предписываются обильное тёплое питьё, постельный режим. При выраженной дыхательной недостаточности показаны ингаляции кислорода.
К основным направлениям лечения принадлежат:
- антибиотикотерапия. Больному зачастую назначаются макролиды. К лекарствам этой группы относятся: Сумамед, Азитромицин. Антибиотики при пневмонии назначаются в индивидуальном порядке. При наличии показаний пациенту прописывают респираторные фторхинолоны (Таваник, Левофлоксацин и т. д.);
- физиотерапевтические процедуры. После снятия симптомов интоксикации, прекращения лихорадки показано проведение сеансов электрофореза с кальцием хлоридом, УВЧ, ингаляций, массажа);
- оксигенотерапия. Она предусматривает насыщение организма кислородом;
- симптоматическое лечение. При пневмонии рекомендовано назначение препаратов с отхаркивающим, жаропонижающим, антигистаминным, муколитическим эффектом, назначение дезинтоксикационной терапии.
Для борьбы с лихорадкой при пневмонии активно используется Парацетамол.Этот медикамент обладает выраженным болеутоляющим и жаропонижающим эффектом. Парацетамол воздействует на центры терморегуляции, боли. Лекарство оказывает достаточное слабое влияние на синтез простагландинов в периферических тканях. Поэтому при приёме Парацетамола не наблюдается поражение слизистой оболочки ЖКТ, нарушение водно-электролитного обмена.
У Парацетамола, активно применяющегося при пневмонии, имеются определённые противопоказания. От использования средства следует отказаться при тяжёлых патологиях печени и почек, повышенной чувствительности к компонентам лекарства
В период беременности и грудного вскармливания, алкогольном поражении печени это средство следует применять с осторожностью
Если пациент находится в тяжёлом состоянии, показано назначение низкомолекулярных гепаринов. Такие медикаменты назначают при риске возникновения тромбоэмболии.
Пневмония при коронавирусе зачастую требует назначение искусственной вентиляции лёгких. Этот метод лечения заболевания применяют при наличии следующих показаний:
- относительных (нарушения сознания, повышения РаСО2 > 20 % от исходного уровня и пр.);
- абсолютных (комы, сопора, остановки дыхания, психомоторного возбуждения, нестабильной гемодинамики).
Антибиотики
Лечение пневмонии у взрослых предусматривает назначение антибактериальной терапии. Соответствующие препараты следует назначать, не дожидаясь определения возбудителя. Подбор антибиотика при пневмонии должен осуществляться исключительно врачом. Отмечается недопустимость самолечения. При внегоспитальной пневмонии, как правило, назначаются лекарства из группы пенициллинов, цефалоспоринов, макролидов.
Способ введения медикамента в организм во многом определяется тяжестью течения болезни. В рамках комплексной терапии внутрибольничной пневмонии применяют фторхинолоны, цефалоспорины, пенициллины. Если возбудитель болезни неизвестен, показана комбинированная антибиотикотерапия. Она предполагает назначение 2-3 медикаментов.
Лечение пневмонии в большинстве случаев длится 7-14 дней. В отдельных случаях возможна замена антибиотика.
Лечение полисегментарной пневмонии
Полисегментарная пневмония требует незамедлительной и комплексной терапии. Патология бактериального происхождения требует назначения антибиотиков, как правило, широкого спектра действия. Это — препараты пенициллиновой, амоксициллиновой, цефалоспориновой групп, а также макролиды и фторхинолоны.
Пневмония вирусного происхождения лечится противовирусными лекарствами. Если присоединяется бактериальная инфекция, назначается курс антибиотиков.
Симптоматическое лечение включает:
- жаропонижающие и противовоспалительные средства;
- бронхолитики с адреномиметической активностью, М-холиноблокаторы, спазмолитики миотропного действия;
- муколитики;
- дыхательная гимнастика и физиотерапия для обогащения крови кислородом и регенерации тканей;
- поливитамины для поддержания иммунного ответа.
Комплексная терапия проводится не менее 14 дней, в случае слабой реакции организма назначение корректируется и проводится ряд дополнительных анализов и исследований.
В качестве реабилитационных мероприятий рекомендуется электрофорез, ультрафиолетовое облучение, массаж грудной клетки — для улучшения дренажа бронхиального дерева.

Эйфа АЦ
- лечит кашель с 3 сторон: облегчает отхождение мокроты, нейтрализует свободные радикалы, оказывает противовоспалительное действие
- приём всего 1 раз в день
Подробнее
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ПРИМЕНЕНИЕМ ВНИМАТЕЛЬНО ПРОЧИТАЙТЕ ИНСТРУКЦИЮ ИЛИ ПРОКОНСУЛЬТИРУЙТЕСЬ С ВРАЧОМ
Распространение
В год диагноз пневмония ставится более 17 млн человек, при этом мужчины болеют на 30 % чаще, чем женщины. К особым группам риска следует отнести детей до 5 лет и пожилых людей в возрасте старше 65 лет. При этом стоит отметить достаточно высокую смертность относительно других заболеваний: 8,04 % у мужчин и 9,07 % у женщин.
Заболеваемость пневмонией зависит от многих факторов: уровня жизни, социального и семейного положения, условий труда, контакта с животными, путешествий, наличия вредных привычек, контакта с больными людьми, индивидуальных особенностей человека, географической распространённости того или иного возбудителя. В 2017 году в России превышение цифр по внебольничным пневмониям наблюдалось в 44 субъектах страны. Было также зарегистрировано необычно большое количество эпидемических очагов.
Пневмония остаётся одной из самых частых причин смерти детей и пожилых людей в наше время, особенно в социальных заведениях (дет. домах, интернатах, местах лишения свободы). Распространенность пневмонии в вооруженных силах составляет до 35-40 случаев на тысячу человек. Каждый десятый случай пневмонии у военнослужащих по призыву протекает тяжело. Резко увеличивается частота пневмоний у пожилых больных в то время, когда они лечатся в госпитальных учреждениях по поводу другого заболевания. Существуют и резкие различия в этиологиибольничной и внебольничной пневмонии.
Симптомы вирусной пневмонии
В зависимости от типа возбудителя (вида пневмонии), заболевание развивается по-разному. Например, у аденовируса острое начало — высокая температура, конъюнктивит, сильная боль в горле и продолжительный ринит, при котором дышать носом невозможно.
Пневмония, ассоциированная с коронавирусом, развивается постепенно — сначала пациента беспокоит лишь невысокая температура (37-38 градусов) и слабость. Однако температура держится долго, а на 5-6 сутки может появиться явная одышка, боль в груди, сухой кашель, указывающие на поражение легких.
Тяжело протекает воспаление легких, которое возникает на фоне обычного гриппа. Болезнь начинается с высокой температуры (до 40 градусов), озноба, затуманенности сознания, болей во всем теле. Пациента беспокоят респираторные симптомы (кашель и насморк), выраженные однако не очень интенсивно. Иногда вирус поражает слизистую оболочку глаз (коньюктивит). Больному эпизодически становится лучше, однако за короткий срок самочувствие может резко ухудшиться. О критическом состоянии пациента свидетельствует посинение кожи, усиление кашля и одышки, боли и снижение артериального давления.
К наиболее распространенным, общим признакам вирусной пневмонии относятся:
- Высокая температура;
- Симптомы острого респираторного заболевания: кашель, нехватка воздуха, одышка;
- Слабость, ломота в костях, мышечные и головные боли;
- Боль или дискомфорт в грудной клетке;
- Нарушение работы других органов и систем: расстройство ЖКТ, коньюктивит, скачки давления.
При подозрении на вирусное поражение легких измеряют сатурацию крови кислородом с помощью пульсоксиметра. Если показатель ниже 95%, пациенту необходима медицинская помощь. В норме процент насыщенности крови кислородом = 100 или близок к этой цифре.





























