Признаки лимфатического отека
Лимфатические отеки, проходят следующие стадии развития:
- сначала появляется незначительный отек, тяжесть в ноге и дискомфорт;
- затем кожа становится похоже на апельсиновую корку;
- происходит утолщение и огрубление кожи из-за фиброза;
- потом отек становится постоянный, который не продавливается и не проходит;
- начинают отекать дистальные отделы конечности (стопа, кисть), появляется так называемый «горб буйвола»;
- при нахождении с приподнятыми ногами отек не уменьшается, в отличие от отека, связанного с варикозом;
- далее происходит развитие «слоновости» и может возникать лимфорея — истечение светло-желтой жидкости — лимфы на поверхность кожи.
Вышеописанный сценарий развития помогает распознать именно лимфатическую природу отека и назначить срочное лечение.
Последние статьи о диагностике
Лимфомы Ходжкина
Как диагностировать лимфому Ходжкина: Лимфома Ходжкина — это рак лимфатической системы. Лимфатическая система — это часть иммунной системы человека, которая отвечает за движение лимфы с белыми кровяными тельцами, борющимися с инфекциями. Первичная диагностика наследственной лимфомы Ходжкина потребует консультации онколога.
Читать далее

Лимфостаз лица
Как диагностировать лимфостаз лица: Лимфостаз лица — это одна из патологий лимфатической системы, связанная с нарушением обращения лимфы и ее задержкой в организме. Патология сопровождается уплотнением тканей, стойким отеком и утолщением конечности, нарушением ее подвижности, появлением на коже характерных язв и потемнением кожи. Первичная диагностика лимфостаза лица потребует проведения УЗИ лимфатических узлов и последующей консультации у хирурга.
Читать далее
Какой врач лечит отеки ног
Вы уже знаете, что причиной отеков ног становятся различные заболевания и состояния, поэтому первым оценить состояние здоровья должен врач общей практики или терапевт, который примет решение о направлении к узким специалистам.
Лечением заболеваний сердечно-сосудистой системы, внутренних органов займется терапевт, с травмами необходимо обратиться к хирургу или травматологу, с заболеваниями вен к флебологу, при развитии лимфатического отека — лимфологу.
Благодаря Клинике Лимфатек вы сократите свой путь, так как команда врачей включает всех необходимых профильных специалистов, а еще каждый врач является практикующим лимфологом. Поэтому, какой бы ни была причина отека ног, вы сможете рассчитывать на грамотную диагностику и компетентное лечение вашего состояния.
При беременности
В период беременности ухудшения оттока лимфы может отмечаться вследствие нескольких причин. У будущей мамы резко увеличивается вес, а, следовательно, возрастает и нагрузка на ноги, расширяются вены, ухудшается кровоток. В итоге развиваются отеки.
Кроме того, лимфатические отеки может провоцировать гормональный дисбаланс. Когда в организме изменяется уровень гормонов, это влияет и на состояние лимфатической системы
Однако важно учесть, что при беременности отеки могут свидетельствовать и о серьезных заболеваниях. Поэтому при первых же проявлениях патологии будущая мама должна посетить врача и пройти те обследования, которые он назначит
Что такое лимфостаз (лимфедема)?
Лимфостаз в настоящее время рассматривается как самостоятельное заболевание, обладающее своим кодом в классификации МКБ и характеризующееся патологическим накоплением лимфы в межклеточном пространстве, которое происходит из-за нарушения естественного оттока лимфы и сопровождается увеличением объёма поражённого органа.
Причин развития лимфостаза на данный момент известно достаточно много, и одна из них — хирургическое вмешательство по поводу онкологического заболевания, включающее удаление регионарных по отношению к опухоли лимфоузлов. В данной статье будет рассмотрен частный случай лимфостаза — лимфостаз верхней конечности после мастэктомии.
Причины
Причины лимфостаза могут быть такими:
- аномальное строение лимфатической системы врожденной этиологии;
- радикальное лечение онкологических заболеваний – к примеру, если производилась резекция тканей молочных желез при злокачественном процессе, повышается опасность развития лимфостаза рук после перенесенного оперативного вмешательства;
- развитие лимфадемы злокачественного генезиса;
- наличие аномального ожирения – липадемы, при котором жировые клетки увеличиваются в объеме;
- синдром Клиппеля-Треноне-Вебера, который характеризируется ангиодисплазией сосудистой системы.
Лимфатическая жидкость может задерживаться при таких патологических процессах:
- недостаточность функции сердца;
- уменьшение концентрации белка в крови в течение продолжительного периода;
- варикозная болезнь;
- дисфункции мочевыделительной системы – цистит, пиелонефрит, гломерулонефрит;
- развитие артериовенозных свищей.
Если лимфатические сосуды утрачивают способность создать полноценный отток крови и лимфы, возникают отеки, связанные с накоплением лимфатической жидкости. Это состояние может дополняться увеличением в размере лимфатических узлов и сосудов. В результате ухудшается тонус лимфатических сосудов, начинает развиваться недостаточность их клапанов.
Одной из причин развития лимфостаза ног являются перенесенные механические повреждения – удар, компрессия, термический ожог, разрыв тканей. В итоге ухудшается проходимость сосудов. Если присоединяется бактериальная инфекция, развитие патологического процесса существенно ускоряется. Спровоцировать активизацию недостаточности лимфатических тканей может воспаление либо хроническое заболевание.
Провоцирующим фактором развития патологического процесса может стать хирургическое вмешательство, к примеру, при лечении онкологии молочных желез проводится мастэктомия, может удаляться грудная мышца либо жировая клетчатка. Такое хирургическое лечение предполагает резекцию лимфатических узлов. Чем больше площадь иссечения, тем более высокая вероятность развития лимфатических отеков. В группу риска входят пациенты, у которых диагностирована аденома предстательной железы, новообразования в наружных или внутренних половых органах.
Общие сведения
Как и нормальное функционирование кровеносной системы, лимфоток очень важен для работы организма. И если в работе лимфатической системы возникают определенные сбои, то у человека появляются признаки такого состояния.
Один из таких характерных признаков – это лимфостаз (лимфедема), при котором нарушается процесс оттока лимфы от конечностей или внутренних органов. В итоге развивается лимфатический отек – отечность с потемнением кожи в том месте, где лимфатическая жидкость застаивается. Код заболевания по МКБ-10 — 181-I89 (болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках).
Лимфатический отек развивается чаще всего у женщин, так как лимфа застаивается в их организмах из-за физиологических и гормональных особенностей. По статистике, в мире этим заболеванием страдают около 10 миллионов людей.
Как развивается лимфедема и какие методы лечения наиболее актуальны в такой ситуации, речь пойдет в этой статье.
Методы диагностики
Для того, чтобы выявить особенности отеков, их причину и определиться с тактикой терапии, необходимо изучить анамнез — историю болезни, провести исследование местных характеристик пораженной области и оценить общее состояние систем организма.
При сборе анамнеза важно выяснить следующие данные:
- как давно возникла отёчность;
- есть ли боль и каков ее характер;
- исчезает ли опухлость после отдыха;
- имеются ли хронические заболевания;
- имеет ли место систематический прием лекарственных препаратов, способствующих накоплению жидкости в организме;
- наличие гипертонической болезни, других болезней пороков сердечно-сосудистой системы;
- проводилась ли терапия злокачественных новообразований (лучевая терапия, хирургическое вмешательство с удалением лимфоузлов.
Изучение характеристик отека:
- Расположение, местный или общий, односторонний или двусторонний, какая область тела задействована.
- Болезненность при пальпации.
- Сохранение ямки при надавливании.
- Наличие варикозно расширенных вен в пораженной области.
- Изменение кожи: могут выявляться пигментация, шелушение, истончение или утолщение, бледность или покраснение, изъязвление и сыпь.
- Есть ли симптом Стеммера.
- Оценка массы тела.
- Другие симптомы системных заболеваний.
Дополнительные методы исследования:
- лабораторные исследования, позволяющие выявить заболевание, которое могло стать причиной — общий анализ крови, общий анализ мочи, креатинин, сахар крови, трансаминидазы, электролиты крови, тиреотропный гормон, предсердный натрийуретический гормон и другие;
- D-диммер крови используется для выявления тромбоза глубоких вен нижних конечностей;
- ультразвуковая допплерография нижних конечностей применяется для выявления тромбоза вен или хронической венозной недостаточности;
- электрокардиография используются для выявления сердечно-сосудистых заболеваний;
- компьютерная томография, магнитно-резонансная томография, в том числе с контрастом используется для уточнения состояния сосудистого русла;
- ультразвуковая морфометрия мягких тканей позволяет оценить наличие избытка жидкости в подкожной клетчатке и утолщение кожи при лимфедеме.
Цены
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Список литературы
- О. В. Андрианов и соавт. К вопросу о реабилитации больных раком молочной железы. Вестник РОНЦ им. Н. Н. Блохина РАМН, 2003, стр. 8–9.
- К. А. Блинова, Н. П. Лапочкина. Восстановительное лечение больных, перенесших радикальное лечение по поводу рака молочной железы. Research’n Practical Medicine Journal, 2016, с. 39–40.
- Mihara M. et al. Indocyanine Green (ICG) Lymphography Is Superior to Lymphoscintigraphy for Diagnostic Imaging of Early Lymphedema of the Upper Limbs. PLoS One. 2012; 7(6): e38182.
- М. Л. Ярыгин и соавт. Постмастэктомический синдром после радикальных операций при сохранении ветвей n. Intercostobrachialis. Хирургия, 2003, № 8, с. 25–27.
- В. Ф. Байтингер и соавт. Профилактика лимфатических отёков верхних конечностей после радикальной мастэктомии по Маддену. Вопросы реконструктивной и пластической хирургии, 2017, № 2(61), с. 15–23.
Терапия
- Противоотечная терапия лимфедемы является основным методом лечения лимфедемы средней и тяжелой степени и мобилизует лимфу и «рассеивает» фибросклеротическую ткань.
- Ручной лимфодренаж предназначен для улучшения лимфотока.
- Компрессия помогает улучшить дренаж, но может увеличить риск возникновения инфекции.
- Уход за кожей необходим для предотвращения вторичных кожных инфекций.
- Упражнения способствуют оттоку лимфы и усвоению белка за счет сокращения мышц.
- Переменная пневмокомпрессия может быть использована в сочетании с противоотечной терапией лимфедемы, особенно у пациентов с ограниченной подвижностью или физическими нагрузками (Tran, 2017).
Микрохирургические методы:
- Васкуляризированный перенос лимфатических узлов.
- Лимфатико-венозные анастомозы могут улучшить физиологический дренаж лимфатической жидкости и устранить необходимость в компрессионной одежде. Эти процедуры дают лучшие результаты, если выполняются при меньшем повреждении лимфатической системы.
- Аспирационная белковая липэктомия более эффективна на поздних стадиях лимфедемы и позволяет удалять твердые частицы лимфы и жировые отложения, которые являются плохими кандидатами для консервативной терапии лимфедемы или вышеуказанных операций.
Техника выполнения массажа при лимфедеме конечностей
Процедура длится 40-60 минут, и включает 4 этапа:
- Подготовка. Заключается в очищении кожных покровов на участке предполагаемого воздействия от загрязнений, и нанесении на кожу массажного средства (крема, масла) для облегчения скольжения рук массажиста
- Непосредственное мануальное воздействие на сосуды и узлы лимфосистемы. Выполняется в соответствии с протоколом.
- Устранение с кожи остатков масла. Возможна дополнительная обработка массажных зон косметическими увлажняющими средствами.
- Отдых. В течение 10 минут после сеанса пациенту не рекомендуется вставать с массажного стола, чтобы избежать головокружения.
Ручной лимфодренажный массаж начинают с поверхностной проработки проблемных зон, с помощью скользящих кольцевых, поперечных и продольных движений. Это помогает разогреть кожу и подкожную клетчатку, разблокировать лимфатические и кровеносные капилляры. Затем, врач переходит к глубокому воздействию на мышечные ткани и сосуды, чтобы усилить отток жидкости, повысить тонус мышц и сосудистых стенок. Далее, выполняют точечную стимуляцию лимфоузлов, чтобы привести их в функциональное состояние. Все приемы массажист проводит в строгом направлении снизу вверх – по ходу естественного транспорта лимфы. При этом частота воздействия не превышает 10-12 движений в минуту.
Как диагностируют лимфостаз нижних конечностей
Во многих случаях лимфостаз можно диагностировать по:
- симптомам и истории болезни;
- осмотру пораженной конечности и измерению расстояния вокруг нее, чтобы увидеть, не увеличено ли оно.
В большинстве случаев в дальнейших обследованиях нет необходимости, но иногда аппаратные методы диагностики можно использовать для оценки и наблюдения за состоянием пациента:
- УЗИ мягких тканей нижних конечностей.
- УЗИ лимфоузлов ног.
- УЗИ сосудов нижних конечностей.
- КТ сосудов нижних конечностей.
- Лимфосцинтиграмма.
- Тестирование биоимпеданса.
Во время теста на биоимпеданс маленькие металлические диски (электроды), помещаются на ноги. В ходе обследования они высвобождают небольшой безболезненный электрический заряд, который измеряется с помощью портативного устройства. Изменения силы тока могут указывать на наличие жидкости в тканях нижних конечностей. Это обследование можно использовать для создания более четкого изображения пораженной ткани.
Показания к лечению лимфедемы
Основное показание к лечению лимфостаза – застой лимфы. Стоит отметить, что на ранней стадии распознать болезнь очень сложно. Человек списывает отеки и дискомфорт на временные неудобства. Однако болезнь продолжает медленно подрывать здоровье.
Симптомы застоя лимфы
- Первые симптомы застоя лимфы проявляются выраженной отечностью – ближе к вечеру. Конечность становится похожей на колонну: лимфостаз приводит к потере естественной формы рук и ног. Кожа натягивается, при этом возможно появление болевых ощущений. Ухудшается подвижность суставов. Рисунок вен на руках и ногах исчезает. Кожа становится более темная и грубая, по структуре похожая на апельсиновую корку.
- На второй стадии отеки рук и/или ног появляются чаще.Беспокоят тяжесть и боль в конечностях. При нажатии на кожу в месте отека можно увидеть вмятину, которая постепенно выравнивается. Кожа заметно грубеет.
- Третья стадия характеризуется потерей естественной формы конечностей. На коже могут появляться трофические язвы, а позже – некроз.
Врачи «Клиники доктора Груздева» не отказывают в помощи пациентам с запущенными формами заболевания, с осложнениями лимфостаза, а также людям в возрасте 70+. В нашем медицинском центре вы получите грамотную и квалифицированную консультацию, информативное обследование и комплексное лечение.
Виды
Лимфостаз нижних конечностей имеет свои разновидности. Выделяют две степени развития патологического процесса:
- Первичная лимфонедостаточность. Патологические изменения появляются в результате аномалий лимфатической системы, которые носят врожденный характер. Это обструкции сосудистой системы, гипоплазии и прочие аномалии наследственного характера. При такой разновидности патологии симптоматика затрагивает одну либо обе ноги. Первые клинические признаки возникают, независимо от возрастной категории. Встречается патология даже в детском возрасте.
- Вторичная недостаточность лимфатической функции. Причиной развития заболевания становится перенесенная травма, хирургическое вмешательство, заболевания лимфатической системы, которые оказывают негативное влияние на отток лимфатической жидкости. Во многих ситуациях встречается лимфостаз ног (одной из них). Чаще такой патологический процесс возникает у представительниц женского пола, патологическим изменениям подвергаются нижние конечности.
Развитие лимфостаза проходит три стадии:
- на начальной отмечаются отеки, которые проходят самостоятельно в течение определенного промежутка времени;
- на следующем этапе отеки становятся необратимыми;
- конечная стадия характеризируется слоновостью конечности.
Благоприятный прогноз течения заболевания зависит от того, на какой стадии находится патологический процесс и от того, возможно ли остановить его дальнейшее прогрессирование.
Осложнения
Целлюлит является наиболее частым осложнением лимфатического отека. Целлюлит — это бактериальная инфекция глубокого слоя кожи (дермы), которая часто поражает людей с лимфатическим отеком. Целлюлит также может иногда вызывать лимфатический отек.
Симптомы целлюлита могут включать:
- покраснение и ощущение жара в коже;
- боль и усиление отека в пораженном месте;
- высокая температура;
- озноб.
Антибиотики, принимаемые внутрь (перорально), обычно можно использовать для лечения целлюлита, хотя в тяжелых случаях может потребоваться лечение в больнице с помощью антибиотиков, вводимых непосредственно в вену (внутривенно).
Прогноз
- К сожалению, не существует этиологического лечения лимфедемы.
- Лечение и профилактические меры могут лишь уменьшить симптомы, замедлить или остановить прогрессирование заболевания и предотвратить осложнения.
- Систематический обзор и мета-анализы свидетельствуют о необходимости полной осведомленности о факторах, способствующих широкой вариабельности лимфедемы, чтобы улучшить качество жизни людей, живущих с лимфоэдемой, связанной с раком (Torgbenu, 2020).
- Пациенты с хронической лимфедемой в течение десяти лет имеют 10% риск развития лимфангиосаркомы. Эта опухоль очень агрессивна, требует радикальной ампутации пораженной конечности и имеет очень плохой прогноз. Пятилетняя выживаемость составляет менее 10%.
Физическая терапия
- Самостоятельный лимфатический дренаж.
- Регулярное выполнение упражнений.
- Инструкции по правильному питанию для уменьшения задержки жидкости.
- Избегание любых повреждений кожи, таких как царапины (могут привести к воспалению).
- Использование компрессионной одежды и бандажей.
- Подбор одежды (Piller, 2009).
- Контроль массы тела.
- Избегание венопункций в пораженной конечности.
- Избегание инъекций в пораженную конечность.
- Избегание других сжимающих предметов (например, измерения АД на пораженной конечности).
- Отказ от ношения украшений на пораженной конечности.
- Избегание горячих ванн (это усиливает отек), разрешены холодные ванны.
- Для уменьшения боли и отека обязательно необходимо обучение, например, строгое соблюдение правил ношения компрессионных чулок. Кроме того, необходимо устранить сухость кожи и зуд. Все пациенты должны наблюдаться у медицинского работника по уходу за ранами, если происходит повреждение тканей. На этом этапе шансы на самостоятельное заживление невелики, и необходимы ежедневные перевязки.
Мероприятия включают
- Ручной лимфодренаж (для улучшения оттока лимфы от пораженной руки или ноги, от проксимального отдела к дистальному).
- Компрессионная одежда с малой эластичностью надевается после лимфодренажа.
- Гигиена и уход за кожей (например, ежедневно очищайте кожу руки или ноги и увлажняйте лосьоном).
- Физические упражнения улучшают состояние сердечно-сосудистой системы и в некоторых случаях помогают уменьшить отеки.
- Аппаратный лимфодренаж.
- Психологическая и эмоциональная поддержка.
Комплексная противоотечная терапия
Бандажирование верхней конечности
Основное лечение лимфедемы средней и тяжелой степени, мобилизует лимфу и рассасывает фибросклеротическую ткань.
Фаза 1:
- Уход за кожей.
- Легкий ручной массаж (ручной лимфодренаж).
- Упражнения на увеличение амплитуды движений.
- Компрессия (использование многослойной повязки, максимально допустимый уровень 20-60 мм рт.ст.).
Фаза 2:
- Компрессия эластичным чулком или рукавом с низкой эластичностью.
- Уход за кожей.
- Упражнения.
- Легкий массаж по мере необходимости.
Противопоказания для компрессии включают заболевания артерий, болезненный постфлебитический синдром и скрытую висцеральную неоплазию.
Пневмокомпрессионная терапия
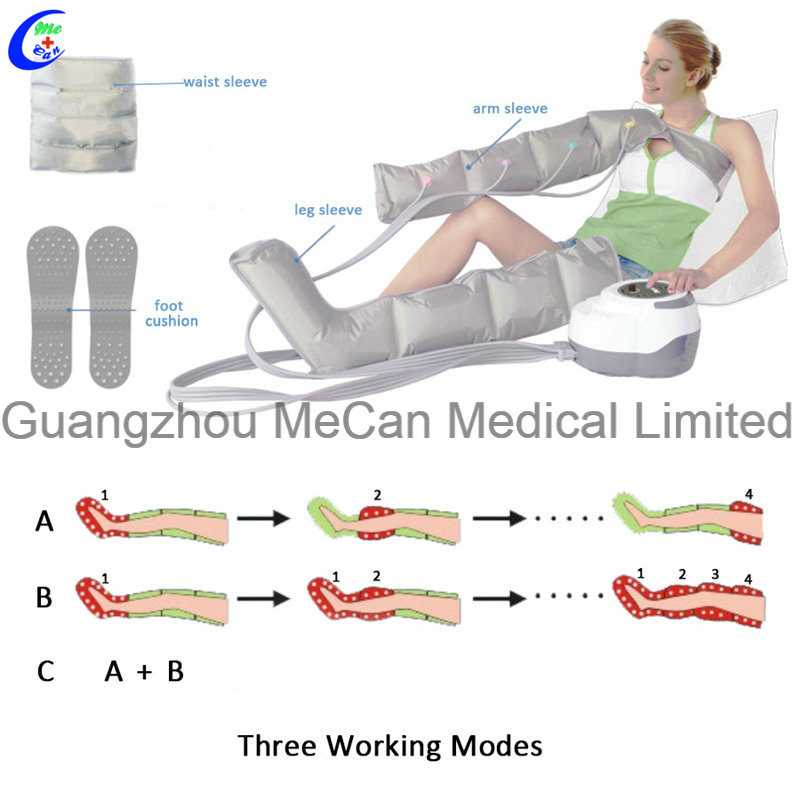
Пневматическая компрессия
Пневматическое сжатие может быть либо прерывистым – весь бандаж попеременно надувается и сдувается, либо последовательным – секции бандажа надуваются и сдуваются по очереди, обеспечивая сжатие конечности от дистальной части к проксимальной.
План лечения с помощью пневмокомпрессионной терапии
- 1–я неделя. Начните с 40 мм рт.ст. в течение 30 минут два раза в день. Давление остается прежним, а время постепенно увеличивается до конца недели, дозировка составляет 40 мм рт.ст. в течение 1 часа. Лечение проводится 7 дней в неделю.
- 2-я неделя. Повышайте давление на 5 мм рт.ст. в день до 65 мм рт.ст. (макс.). Время — 1 час два раза в день. При жалобах на боль используйте более низкое давление и проводите лечение чаще, например, 45 мм рт.ст. 3 раза в день или 30 мм рт.ст. 4 раза в день. Лечение может проводиться как при физическим терапевтом, так и дома.
Приведенные ниже 5 видеороликов предназначены для просмотра в режиме обучения пациента.
Противоотечная терапия
Ручной лимфодренаж
Самоуход
Оценка конечности
Бандажирование
Этиология
Первичная лимфедема — это наследственное или врожденное заболевание, которое обусловлено пороком развития лимфатической системы, чаще всего из-за генетической мутации. Первичная лимфедема подразделяется на 3 категории:
- Врожденная лимфедема, диагностируемая при рождении или в течение двух лет после рождения.
- Лимфедема раннего возраста (praecox), возникающая в период полового созревания или в начале третьего десятилетия.
- Поздняя лимфедема, которая возникает после 35 лет.
Вторичная лимфедема может возникать в результате инсульта, травмы или закупорки лимфатической системы.
- Наиболее распространенной причиной лимфедемы во всем мире является филяриатоз, вызванный инфекцией Wuchereria bancrofti.
- В развитых странах большинство случаев вторичной лимфедемы обусловлено злокачественными новообразованиями или связано с лечением злокачественных новообразований. Это включает хирургическое удаление лимфатических узлов, местную лучевую или медикаментозную терапию.
- Рак молочной железы является наиболее распространенным диагнозом, связанным с вторичной лимфедемой.
Виды лимфостаза
Кроме классификаций по причине и стадии заболевания, все случаи развития лимфостаза можно разделить на несколько групп по локализации. Наиболее распространена форма, поражающая лимфатическую систему нижних конечностей – 91% всех зафиксированных случаев. Второе место по распространенности врачи отводят лимфостазу рук, которая развивается чаще всего после радикальной мастэктомии. Статистика говорит, что такая форма лимфостаза поражает более 70% всех пациенток, перенесших эту непростую операцию. Это связано с тем, что вместе с малой грудной мышцей пациенту удаляют крупные региональные лимфоузлы и лимфатические сосуды.
Применяется также классификация лимфодемы по возрасту пациента. Если пациент входит в возрастной диапазон от 15 до 30 лет, говорят об юношеской лимфодеме. Если болезнь поражает человека старше 30 лет, патологию называют поздней лимфодемой.
Профилактика лимфостаза
В настоящее время, несмотря на совершенствование хирургических техник и введение в клиническую практику методики биопсии сторожевого лимфатического узла, позволяющего выполнять удаление подмышечных лимфатических узлов только при достоверном наличии их метастатического поражения, лимфостаз верхней конечности после мастэктомии встречается по-прежнему довольно часто (от 38% до 89%, по данным литературы).
Дальнейшее широкое внедрение современных методик хирургического лечения рака молочной железы и их совершенствование способно выступить в качестве профилактики лимфостаза верхней конечности. Так, перспективной выглядит методика BRANT (Breast Reconstruction And Node Transplantation) — операция, при которой одновременно выполняют реконструкцию молочной железы и пересадку лимфатических узлов в подмышечную область.
Активную профилактику лимфостаза необходимо начать в кратчайшие сроки после выполнения радикальной мастэктомии. Так, верхнюю конечность следует укладывать в положении сгибания в локтевом суставе под углом 80–90 градусов с ротацией кнаружи. Также следует как можно раньше, когда того позволит состояние пациентки, начинать лечебную гимнастику, направленную на восстановление лимфооттока; при неосложненном течении послеоперационного периода осторожные движения можно начинать спустя 3–4 дня после операции.
Так как лимфостаз может развиться и спустя годы после проведенного лечения, необходимо постоянное бережное отношение к верхней конечности, включаая следующее:
- Исключение физических нагрузок на руку с прооперированной стороны, например, не переносить в ней тяжести;
- Соблюдение гигиенических мероприятий, направленных на исключение заноса инфекции — выполнение хозяйственных работ в перчатках;
- Коррекция диеты, сохранение оптимальной массы тела;
- Ведение активного образа жизни, занятия спортом — плавание, выполнение лечебных упражнений;
- Избегать перегрева;
- Уход за кожей верхней конечности — увлажнение кожи косметическими средствами;
- Избегать медицинских манипуляций на конечности с прооперированной стороны — забор крови из пальца и вены, внутривенные введения лекарственных препаратов, измерение артериального давления;
- Регулярное выполнение рекомендованного комплекса упражнений для верхней конечности;
- Раннее обращение к врачу-реабилитологу с целью решения вопроса о ношении компрессионного трикотажа, а также при появлении симптомов лимфостаза и жалоб, указывающих на его развитие.
Отдельно хотелось бы отметить, что появление лимфостаза в отдалённые сроки после завершения лечения может быть вызвано в том числе и возникновением и дальнейшим ростом рецидивной опухоли в прооперированной области, поэтому рекомендуется обследование для исключения этой причины застоя лимфы.





























