Причины образования тромбов
Выделяют три главных причины почему тромб образовывается и во многих случаях отрывается:
- Повреждение стенки сосуда (механическая травма, воспалительные процессы, повреждение внутренней стенки бактериями, токсинами, вирусами);
- Неправильная работа свертываемой функции крови (активация коагулянтов и провоцирование агрегации тромбоцитов — присоединение друг к другу). В основном этот процесс связан с врожденными отклонениями в развитии тромбоцитов, хотя порой изменения происходят на химическом уровне (после воздействия бактериальных, вирусных клеток, приема определенных лекарств);
- Замедление кровообращения (связанное с передавливанием артерий и вен, варикозным расширением сосудов, повышением густоты крови).
Тромбы могут образоваться в любой составляющей кровеносной системы – в венах, артериях и даже в сердце. Вышеуказанные причины – применимые для каждого случая.
Однако существуют еще специфические факторы, которые влияют только на определенную часть кровеносной системы.
Причины возникновения тромбов в артериях
Главный фактор образования тромба в артериях – это облитерирующий атеросклероз.
Во внутренней оболочке артерии откладывается холестерин и липиды (жиры).
Вокруг этих накоплений, выстилающий сосуд начинает замещаться (постепенно) соединительной тканью, которая потом формирует атеросклеротическую бляшку. 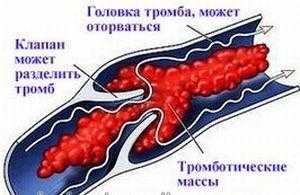 Бляшка воспринимается организмом как некий дефект, который нужно «убрать».
Бляшка воспринимается организмом как некий дефект, который нужно «убрать».
На ее поверхность осаждаются сгустки фибрина и тромбоциты, постепенно формируя тромб – сперва непрочный и мягкий, со временем тот уплотняется.
Этот процесс происходит у большинства людей, но с разной скоростью.
Кровяной сгусток в венах
На стенках вен холестерин никак не обнаружить, так как это вещество попадает в артериальную кровь. Венозные тромбы образовываются из-за специфических повреждений стенки сосуда: тромбофлебит и флеботромбоз.
Тромбофлебит – возникновение тромба на воспаленном участке сосуда (воспаления могут быть вызваны инфекцией, химическими агентами, пороками венозных клапанов, варикозные болезни…).
Флеботромбоз – тромб образовывается без симптомов воспаления.
Если поражено сердце
Главный фактор – замедление кровотока. Такое возможно, к примеру, после инфаркта миокарда (часть сердечных тканей погибает, замещается соединительной тканью). Часто тромбы формируются после операций на сердце (например, установка клапана).
Если тромб оторвался в сердце это практически всегда означает летальный исход.
Проявления инфаркта сердца
Симптомы инфаркта миокарда достаточно характерны и, как правило, позволяют заподозрить его с высокой долей вероятности еще в прединфарктном периоде развития заболевания. Так, больные испытывают более длительные и интенсивные загрудинные боли, которые хуже поддаются лечению нитроглицерином, а иногда и вообще не проходят. Возможно появление одышки, потливости, разнообразных аритмий и даже тошноты. Вместе с тем, больные все тяжелее переносят даже незначительные физические нагрузки.
В это же время появляются и характерные электрокардиографические признаки нарушения кровоснабжения в миокарде, а особенно эффективно для их выявления постоянное наблюдение на протяжении суток и более (холтеровское мониторирование).
Наиболее характерные признаки инфаркта появляются в острейшем периоде, когда в сердце возникает и расширяется зона некроза. Этот период длится от получаса до двух часов, а иногда и дольше. Существую факторы, провоцирующие развитие острейшего периода у предрасположенных лиц с атеросклеротическим поражением коронарных артерий:
- Чрезмерные физические нагрузки;
- Сильные стрессы;
- Операции, травмы;
- Переохлаждение или перегревание.
У большинства больных болевой синдром весьма ярко выражен, что вызывает и определенные эмоциональные проявления: чувство страха умереть, выраженное беспокойство или апатия, а иногда возбуждение сопровождается галлюцинациями.
В отличие от других видов ИБС, болевой приступ при инфаркте длится не менее 20-30 минут, а обезболивающий эффект нитроглицерина отсутствует.
При благоприятном стечении обстоятельств, на месте очага некроза начинает формироваться так называемая грануляционная ткань, богатая кровеносными сосудами и клетками фибробластами, образующими коллагеновые волокна. Этот период течения инфаркта называют подострым, а длится он до 8 недель. Как правило, протекает он благополучно, состояние начинает стабилизироваться, болевые ощущения ослабевают и исчезают, а пациент понемногу свыкается с тем, что перенес такое опасное явление.
В дальнейшем, в сердечной мышце на месте некроза образуется плотный соединительнотканный рубец, сердце адаптируется к новым условиям работы, а постинфарктный кардиосклероз знаменует наступление следующего периода течения заболевания, продолжающегося всю оставшуюся жизнь после инфаркта. Перенесшие инфаркт чувствуют себя удовлетворительно, однако случается возобновление болей в области сердца и приступов стенокардии.
Пока сердце способно компенсировать свою деятельность за счет гипертрофии (увеличения) оставшихся здоровых кардиомиоцитов, признаков его недостаточности не возникает. С течением времени происходит истощение приспособительных возможностей миокарда и развивается сердечная недостаточность.
проекции болей при инфаркте миокарда
Случается, что диагностика инфаркта миокарда значительно осложняется необычным его течением. Это характеризует атипичные его формы:
- Абдоминальная (гастралгическая) – характеризуется болями в эпигастрии и даже по всему животу, тошнотой, рвотой. Иногда может сопровождаться желудочно-кишечными кровотечениями, связанными с развитием острых эрозий и язв. Эту форму инфаркта необходимо отличать от язвенной болезни желудка и 12-перстной кишки, холецистита, панкреатита;
- Астматическая форма – протекает с приступами удушья, кашлем, холодным потом;
- Отечная форма – характерна для массивных некрозов с тотальной недостаточностью сердца, сопровождается отечным синдромом, одышкой;
- Аритмическая форма, при которой нарушения ритма становятся основным клиническим проявлением ИМ;
- Церебральная форма – сопровождается явлениями мозговой ишемии и характерна для больных с выраженным атеросклерозом сосудов, кровоснабжающих головной мозг;
- Стертая и бессимптомная формы;
- Периферическая форма с атипичной локализацией боли (нижнечелюстная, леворучная и др.).
Функция
Питание сосочковых мышц
В сосочковые мышцы прикрепить митральный клапан (клапан между левое предсердие и левый желудочек ) и трехстворчатый клапан (клапан между правое предсердие и Правый желудочек ) к стене сердца. Если сосочковые мышцы не функционируют должным образом, митральный клапан может протекать во время сокращения левого желудочка. Это заставляет часть крови перемещаться «в обратном направлении», от левого желудочка к левому предсердию, а не вперед к аорте и остальным частям тела. Эта утечка крови в левое предсердие известна как митральная регургитация. Точно так же может происходить утечка крови из правого желудочка через трикуспидальный клапан в правое предсердие, что описывается как трикуспидальная недостаточность или трикуспидальная регургитация.
Переднебоковая папиллярная мышца чаще получает два кровоснабжения: левая передняя нисходящая (ПМЖВ) артерия и левая огибающая артерия (LCX). Следовательно, он более устойчив к коронарным заболеваниям. ишемия (недостаточность богатой кислородом крови). С другой стороны, заднемедиальная папиллярная мышца обычно снабжается только ОАП. Это делает заднемедиальную папиллярную мышцу значительно более подверженной ишемии. Клиническое значение этого заключается в том, что инфаркт миокарда вовлечение КПК с большей вероятностью вызовет митральную регургитацию.
Изменения диастолы
Во время сжатия желудочковый миокард (систола ), субэндокардиальные коронарные сосуды (сосуды, которые входят в миокард) сжимаются из-за высокого желудочкового давления. Это сжатие приводит к кратковременному ретроградному кровотоку (т. е. кровь течет назад к аорте), что дополнительно препятствует перфузии миокарда во время систолы. Однако эпикардиальные коронарные сосуды (сосуды, которые проходят по внешней поверхности сердца) остаются открытыми, из-за этого кровоток в субэндокарде останавливается во время сокращения желудочков. В результате перфузия миокарда в основном происходит во время расслабления сердца (диастола ), когда субэндокардиальные коронарные сосуды открыты и находятся под более низким давлением. Поток никогда не достигает нуля в правой коронарной артерии, так как давление в правом желудочке ниже диастолического артериального давления.
Изменения потребности в кислороде
Сердце регулирует количество расширение сосудов или вазоконстрикция коронарных артерий из-за потребности сердца в кислороде. Это способствует затруднению наполнения коронарных артерий, давление остается прежним. Нарушение доставки кислорода, вызванное уменьшением кровотока перед увеличением потребности сердца в кислороде, приводит к повреждению тканей. ишемия, состояние кислородной недостаточности. Кратковременная ишемия связана с сильной болью в груди, известной как стенокардия. Тяжелая ишемия может привести к смерти сердечной мышцы от гипоксии, например, во время инфаркт миокарда. Хроническая умеренная ишемия вызывает ослабление сердечных сокращений, известное как гибернация миокарда.
Помимо метаболизма коронарный кровоток обладает уникальными фармакологическими характеристиками. Среди них выделяется его реактивность на адренергическую стимуляцию.
Осложнения инфаркта миокарда
Инфаркт миокарда и сам по себе представляет угрозу жизни, и через свои осложнения. У большинства перенесших его остаются те или иные нарушения в деятельности сердца, связанные, прежде всего, с изменением проводимости и ритма. Так, в первые сутки после начала заболевания, с аритмиями сталкивается до 95% больных. Тяжелые аритмии при массивных инфарктах способны быстро привести к сердечной недостаточности. Возможность разрыва сердечной мышцы, тромбоэмболический синдром также доставляют немало проблем как врачам, так и их пациентам. Своевременно оказанная помощь в этих ситуациях поможет больному их предупредить.
Наиболее частые и опасные осложнения инфаркта миокарда:
- Нарушения сердечного ритма (экстрасистолия, фибрилляция желудочков, атриовентрикулярные блокады, тахикардия и др.);
- Острая сердечная недостаточность (при массивных инфарктах, атриовентрикулярных блокадах) – возможно развитие острой левожелудочковой недостаточности с явлениями сердечной астмы и альвеолярного отека легких, угрожающих жизни больного;
- Кардиогенный шок – крайняя степень недостаточности сердца с резким падением АД и нарушением кровоснабжения всех органов и тканей, в том числе, жизненно важных;
- Разрывы сердца – тяжелейшее и фатальное осложнение, сопровождающееся выходом крови в полость перикарда и резким прекращением сердечной деятельности и гемодинамики;
- Аневризма сердца (выпячивание участка миокарда в очаге некроза);
- Перикардит – воспаление наружного слоя стенки сердца при трансмуральных, субэпикардиальных инфарктах, сопровождающееся постоянной болью в области сердца;
- Тромбоэмболический синдром – при наличии тромба в зоне инфаркта, в аневризме левого желудочка, при длительном постельном режиме, тромбофлебитах вен нижних конечностей.
Большинство смертельно опасных осложнений возникают в раннем постинфарктном периоде, поэтому очень важно тщательное и постоянное наблюдение за пациентом в условиях стационара. Последствия обширного инфаркта сердца составляют крупноочаговый постинфарктный кардиосклероз (массивный рубец, заместивший участок омертвевшего миокарда) и различные аритмии
Со временем, когда возможности сердца поддерживать адекватный кровоток в органах и тканях истощаются, появляется застойная (хроническая) сердечная недостаточность. Такие больные будут страдать от отеков, жаловаться на слабость, одышку, боли и перебои в работе сердца. Нарастающая хроническая недостаточность кровообращения сопровождается необратимыми нарушениями функции внутренних органов, скоплением жидкости в брюшной, плевральной и перикардиальной полости. Такая декомпенсация сердечной деятельности в конечном счете приведет к смерти больных.
Типы нарушений кровообращения
Мозговое нарушение кровообращения делится на несколько типов:
-
Острое.
Оно возникает внезапно и влечет за собой снижение функций участка головного мозга и может привести к летальному исходу. Объединяет в себе транзиторную ишемическую атаку и предынсультное состояние. Когда в определенной области головного мозга нарушается кровообращение, происходит гибель части нервной ткани. Данное состояние требует немедленной госпитализации и оказания медицинской помощи.
Сопровождается такими симптомами, как нарушение речи и чувствительности, головная боль, слепота на один глаз, тошнота, рвота.
В последние годы острое нарушение мозгового кровообращения возникает не только у возрастной, но и у молодой группы населения. Это связано с постоянными стрессами, хронической усталостью, депрессией, нездоровым образом жизни.
-
Хроническое.
Развивается медленно и многоочагово на фоне различных заболеваний (черепно-мозговая травма, гипертония, атеросклероз, сахарный диабет, ожирение). Поражает мелкие артерии и артериолы.
Первую стадию можно легко перепутать с хронической усталостью. У человека снижается работоспособность, память, концентрация внимания. Появляется бессонница, головные боли.
Записаться на консультацию
На второй стадии отчетливо видна деградация человека. Он становится очень раздражительным, неуверенным в себе, плохо реагирует на критику. Часто пациенты жалуются на шум в ушах, нарушения при ходьбе.
Третья стадия. Симптомы слабоумия усиливаются: появляется тремор рук, дезориентация в пространстве, нарушения речи.
-
Преходящее нарушение мозгового кровообращения.
Быстро появляется и быстро исчезает. Основу патологии составляет снижение кровотока по артериям, кровоснабжающим головной мозг. Поэтому среди симптомов вы можете встретить: онемение лица или конечностей, боль по всему телу, сбой в речи.
Первая помощь при инфаркте сердца
Если появлись симптомы инфаркта, нужно действовать немедленно (видео 1):
вызвать скорую медицинскую помощь;
разжевать и проглотить 250 мг ацетилсалициловой кислоты и принять нитроглицерин (распылить в рот одну дозу спрея или положить одну таблетку под язык)
Лучше заранее уточнить у лечащего врача, терапевта или кардиолога, можно ли принимать нитроглицерин (он резко снижает артериальное давление, поэтому важно контролировать дозу лекарства);
обеспечить доступ свежего воздуха: открыть форточку или окно;
сесть или лечь, приняв удобное положение, расслабиться, постараться не волноваться, чтобы не увеличивать нагрузку на сердце;
Видео 1. Как распознать инфаркт миокарда и что делать до приезда скорой. Борис Тодуров. Кардиохирург, директор Института сердца (Украина)
Важно! Даже если есть сомнения в том, что это сердечный приступ, скорую медицинскую помощь нужно вызывать сразу же. Инфаркт может развиваться очень быстро, и нужно действовать без промедлений
Если сердечный приступ развивается у другого человека, нужно:
- вызвать скорую медицинскую помощь;
- проверить дыхание и пульс;
- если пульс не прощупывается или дыхания нет, провести сердечно-лёгочную реанимацию.
При сердечно-лёгочной реанимации проверяют дыхательные пути и освобождают их, если нужно, делают искусственное дыхание и проводят компрессию грудной клетки.
Важно! Запустить сердце, если оно не бьется, в общественном месте (в аэропорту или в торговом центре) можно с помощью внешнего дефибриллятора. Поищите на стене коробку с надписью «AED», голосовые инструкции помогут вам правильно прикрепить электроды, аппарат сам определит необходимость дефибрилляции и разрешит нажать на кнопку запуска электрического импульса
Как проявляется нарушения кровообращения
Если вы обнаружили у себя нижеперечисленные симптомы, то, возможно, вы страдаете явным или скрытым нарушением кровообращения:
-
Частые головные боли;
-
Сильные головокружения;
-
Обмороки;
-
Болевые ощущение в груди и во всем теле;
-
Постоянное чувство усталости, снижение работоспособности, невозможность сосредоточиться;
-
Ухудшение памяти;
-
Общее недомогание;
-
Повышенное или пониженное артериальное давление;
-
Медленное заживление ран;
-
Онемение или покалывание конечностей;
-
Расстройства сна;
-
Проблемы с речью;
-
Снижение остроты зрения;
-
Нарушение координации движений;
-
Эректильная дисфункция;
-
Снижение либидо;
-
Выпадение волос;
-
Выступление венозной сетки.
Венечная ангиография
Для того чтобы определить тип коронарного поступления крови, специалистами широко применяются различные методы. Наиболее востребованным является рентген. При проведении обследования информация появляется не только на компьютере, но и происходит запись на пленку. Это необходимо для того, чтобы произвести расшифровку коронарного кровоснабжения. Ангиография является важным исследованием при диагностировании коронарной болезни сердца и находится на первом месте среди методик практикующих кардиологов.
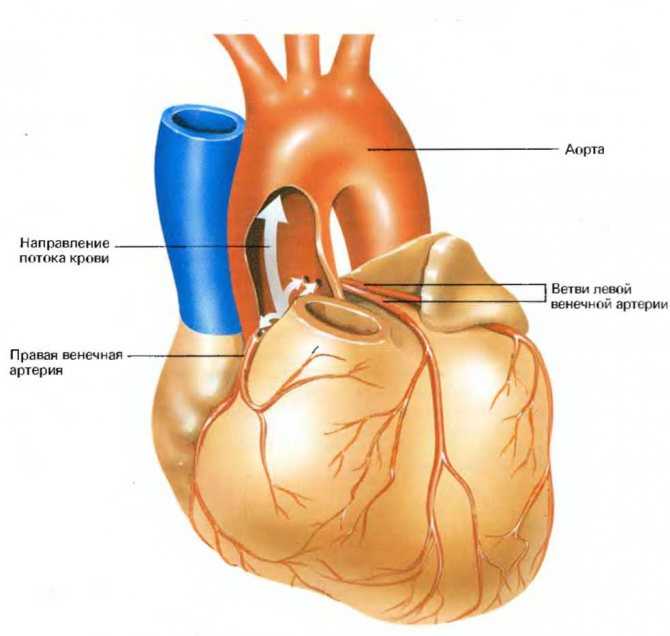
При проведении обследования выясняется, насколько сужена коронарная система, а также возможность развития таких заболеваний, как появление атеросклеротических бляшек, тромбоз. Только после того, как пациент прошел обследование, ему может быть назначено лечение. Методы, применяемые для лечения заболеваний, могут быть такими:
- Коронарное шунтирование.
- Медикаментозная терапия.
- Интервенция.
При обследовании пациенту вводится местный наркоз, и просматривается бедренная, плечевая или лучевая аорта. Метод не травматичный и удобный, именно поэтому его широко используют в современной медицине. Применение пункции позволяет увидеть все, что происходит в организме посредством взятия анализа.
Причины нарушения кровообращения
Нарушением кровообращения называют патологические процессы, которые обусловлены изменением объема крови в сосудистом русле, её реологических свойств (вязкоупругость, псевдопластичность, тиксотропия) или выходом крови за пределы сосудов (кровоизлияние).
Если кровь перестает поступать в ткани, то развивается локальная гипоксия. Вслед за ней происходит нарушение работы клеток, а затем — их гибель.
Основными причинами кровообращения является наличие у человека острых и хронических заболеваний. К ним относятся:
-
Атеросклероз. Данная патология появляется из-за дисбаланса белков и жиров в организме. В стенке сосуда происходит отложение холестерина, образуя атеросклеротические бляшки. Это сужает просвет сосуда и ухудшает ток крови. Вследствие этого внутренние органы испытывают недостаток кислорода и питательных веществ. Атеросклероз может стать причиной тромбоза, вследствие которого вероятны инфаркт миокарда, инсульт, гангрена нижних конечностей.
-
Сахарный диабет. Это эндокринное заболевание характеризуется относительным или абсолютным дефицитом гормона щитовидной железы (инсулина), что провоцирует превышение нормального уровня глюкозы в крови. А высокая отметка сахара, в свою очередь, вызывает повреждение стенок сосудов и ускоряет образование атеросклеротических бляшек. Также СД является причиной диабетической невропатии, при которой поражаются малые кровеносные сосуды.
-
Тромбозы. Тромбозом называют образование тромба внутри кровеносного сосуда, препятствующего току крови. Заболевание может затрагивать как вены, так и артерии. Тромб приводит к резкому ухудшению кровоснабжения данного участка тела и может стать причиной гибели тканей — некроза.
-
Лишний вес. Ожирение увеличивает общий объем крови, который проходит через сердце. А это создает большое давление на стенки сосудов кровеносной системы. Именно поэтому абдоминальное ожирение (в области живота) является фактором риска сердечной недостаточности и гипертонии.
Сопутствующие факторы, которые приводят к нарушению кровообращения:
-
Малоподвижный образ жизни. Ученые считают, что комфортные условия жизни, многочисленные службы доставки (от еды и медикаментов до бытовой техники) и интернет настолько упростили жизнь, что уровень физической активности среднестатистического человека снижается из года в год. В связи с этим большую часть суток человек проводит в сидячем или лежачем положении. Это приводит к негативным последствиям со стороны многих органов и систем: нарушается метаболизм, снижается общая выносливость организма, мышцы постепенно подвергаются атрофии, развивается остеопороз, снижается жизненная емкость легких.
Выраженные последствия гиподинамии имеет и сердечно-сосудистая система. В условиях малоподвижного образа жизни снижается объем сердечного выброса, уменьшается эластичность артерий и вен, ухудшается питание миокарда.
-
Влияние возраста. Обычно проблемы с кровотоком развиваются после 45-55 лет. На это оказывают большое влияние течение хронических заболеваний, травмы, ушибы, повышенное артериальное давление и генетическая предрасположенность.
-
Курение. Список отрицательного влияние никотина на кровообращение не из коротких. Итак, курение нарушает обменные процессы (что приводит к тромбообразованию и склерозированию сосудистого русла), уменьшает уровень простациклина (высокоактивного метаболита арахидоновой кислоты, расширяющего артерии и капилляры), создает стойкий спазм артериол, учащает пульс, вызывает гипоксию.
-
Хронический стресс и высокая эмоциональная восприимчивость также имеют “накопительный эффект”, что в итоге приводит к нарушению кровообращения. Например, острое психологическое напряжение существенно повышает уровень гомоцистеина в плазме, а также является благоприятной средой для развития гипертонии.
-
Нарушение кровотока в области шейного отдела позвоночника является одной из распространенных проблем, имеющих прогрессирующий характер, так как из-за этого страдает и ток крови в артериях.

Внешнее устройство человеческого «мотора»
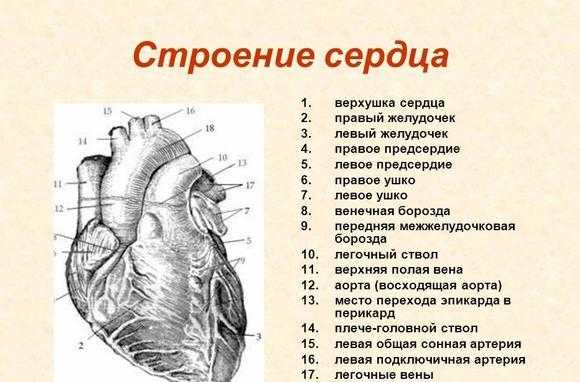
Строение сердца
Первокурсники медколледжей и медуниверситетов зазубривают наизусть, да еще и по-латыни, что сердце имеет верхушку, основание и две поверхности: передневерхнюю и нижнюю, отделённые краями. Невооружённым глазом можно увидеть сердечные борозды, глядя на его поверхность. Их три:
- Венечная борозда,
- Передняя межжелудочковая,
- Задняя межжелудочковая.
Предсердия от желудочков визуально разделяет венечная борозда, а границей между двумя нижними камерами по передней поверхности ориентировочно служит передняя межжелудочковая борозда, а по задней — межжелудочковая задняя борозда. Межжелудочковые борозды соединяются у верхушки немного правее. Эти борозды образовались из-за пролегающих в них сосудов. В венечной борозде, разделяющей сердечные камеры, находится правая венечная артерия, синус вен, а в передней межжелудочковой борозде, которая разделяет желудочки — большая вена и передняя межжелудочковая ветвь.
Задняя межжелудочковая борозда является вместилищем для межжелудочковой ветви правой венечной артерии, средней сердечной вены. От обилия многочисленной медицинской терминологии голова может пойти кругом: борозды, артерии, вены, ветви… Ещё бы, ведь мы разбираем строение и кровенаполнение важнейшего человеческого органа — сердца. Будь оно устроено проще, разве смогло бы выполнять такую сложную и ответственную работу? Поэтому, не будем сдаваться на полпути, и детально разбираем анатомию сосудов сердца.
Лечение инфаркта миокарда
Целью лечения больного инфарктом является скорейшее возобновление кровообращения к пораженной части сердечной мышцы. В арсенале современной медицины для этих целей применяется несколько видов лекарственных средств, которые комбинируются в зависимости от стадии заболевания.
Из лекарств используются ацетилсалициловая кислота, которая предотвращает образование тромбов, тромболитики, способные растворять уже сформированные тромбы, гепарин, влияющие на свертываемость крови и некоторые другие. Кстати, рано начатая тромболитическая терапия снижает вероятность летального исхода, лучше всего ее начать в течение 6 часов после начала приступа инфаркта миокарда. Для применения тромболитиков есть и противопоказания, это опухоли мозга, недавно перенесенные тяжелые травмы, хирургические вмешательства сроком до 2-х недель. Заболевания печени и почек, туберкулез и другие заболевания важных органом также исключают их применение. В случае невозможности применения тромболитиков, а также при кардиогенном шоке, для восстановления тока крови к сердечной мышце, может проводиться процедура прямой ангиопластики коронарной артерии и установление коронарного стента. Стент представляет собой каркас, который поддерживает сосуд раскрытым.
Однако если эти процедуры не привели к улучшению, то применяется хирургическое лечение инфаркта миокарда. Проводится операция аортокоронарного шунтирования (или хирургическая реваскуляризация) для восстановления кровообращения сердечной мышцы. Операция необходима при разрывах миокарда, межжелудочковых перегородок.
Однако, помимо восстановления тока крови к сердечной мышце, лечение направлено на уменьшение размера поражения миокарда путем применения бета-блокаторов, таких как атенолол, лабеталол и т.д. Также они делают работу сердца более экономной, что играет важную роль при болезни. Боль купируется путем приема нитроглицерина (0,5 мг под язык), и обезболивающих средств, морфина, омнопона, пантопона, лучше внутривенно. Назначаются также средства для борьбы с аритмиями. Именно аритмии являются основными возможными осложнениями после перенесенного инфаркта миокарда, и причиной смерти больных до приезда врачей.
Схема лечения инфаркта миокарда на 24-72 часа может быть следующей: введение гепарина внутривенно (20-40 тыс. ед.), нитроглицерин (внутривенно, со скоростью введения 5-10 мкг в секунду), стрептокиназа в 2 приема внутривенно (1-1,5 млн. ед.). Также применяется бета-адреноблокаторы, например, пропранолол по 20 мг в один прием, аспирина – 0,5 мг в сутки, и, при необходимости, транквилизаторы несколько раз в сутки.
При остановке сердца применяется стандартный набор мероприятий сердечно-легочной реанимации. Одновременно в стационаре ведется наблюдение за артериальным давлением больного, его пульсом, работой почек и т.д.
Реабилитация больного после перенесенного заболевания может длиться несколько недель. Сначала больному разрешается самостоятельно сидеть на кровати и кресле, немного позже – ходить по палате, подниматься по ступенькам и т.д. Также может назначаться санаторное лечение.
После прохождения курса лечения инфаркта миокарда прописывается диета, состоящая из легкой, не жирной пищи, также нужно контролировать работу кишечника, не допускать запоры.
Течение инфаркта миокарда можно разделить на несколько периодов. Обычно заболевание начинается с кратковременных болей в сердце или грудине, во время этого начинается уменьшение кровоснабжения сердца. Далее следует острый период, во время которого начинается некроз тканей, он длится примерно 8-10 дней. После острого начинается подострый период, который обычно длиться полтора или два месяца, в это время происходит рубцевание. Иногда период болезни может быть более длительным из-за развития осложнений. Последним этапом считается послеинфарктный период, когда происходит постепенное восстановление организма после перенесенного инфаркта миокарда. В это время больному еще нужен постельный режим и наблюдение врача.
Доктора
специализация: Кардиолог
Короткова Анастасия Александровна
нет отзывовЗаписаться
Подобрать врача и записаться на прием
Нитроглицерин
Корвалол
Аспирин
Анальгин
Панангин
Ацетилсалициловая кислота
Атенолол
Морфин
Омнопон
Гепарин
Стрептокиназа
Пропранолол
Как выбрать между стентированием, шунтированием и медикаментозной терапией?
Это задача вашего кардиолога, который учитывает следующие данные:
- Выраженность симптомов, а именно: тяжесть стенокардии, выраженность одышки, другими словами насколько ишемическая болезнь «мешает жить» пациенту.
- Объективные доказательства ишемии (нехватки крови) миокарда. Чаще всего это нагрузочная проба, в идеале стресс-эхокардиография, которая должна быть выполнена квалифицированными врачами в центре с большим проведения подобных исследований.
- Данные коронарографии. При распространенном тяжелом поражении всех трех коронарных артерий, результаты шунтирования лучше.
- Сопутствующие заболевания. При наличии у пациента сахарного диабета и многососудистого поражения артерий сердца, например, как правило, показано коронарное шунтирование.
На какие симптомы обратить внимание? Когда обращаться к врачу для назначения операции?
Отметим, что заболевание может развиваться очень медленно, годами. Именно поэтому существует вероятность того, что патология не даст о себе знать. В результате болезнь выявляется очень поздно.
Тем не менее к общим симптомам относят:
- Боль в груди и дискомфорт.
- Отеки ног.
- Одышку.
- Сильное утомление даже после небольшой физической нагрузки.
- Чрезмерное потоотделение.
- Боли в руках и плечах.
- Тошноту.
Особенно внимательно следует прислушиваться к симптомам, если вы находитесь в группе риска:
- Пол: мужской.
- Возраст: старше 45 лет.
- Генетические факторы: предрасположенность (когда у близких родственников имеются сердечные заболевания).
- Вес: лишний, ожирение.
- Образ жизни: малоподвижный, сидячий.
- Вредные привычки: курение, прием алкоголя.
- Питание: преобладание в рационе жирной, соленой, острой, сладкой пищи, богатой холестерином.
- Сопутствующие патологии: гипертония, стрессы.
При подозрениях на наличие патологии следует немедленно пройти диагностику.
Как выявляется заболевание?
Для диагностики патологии применяется несколько методик.
В их числе:
- ЭКГ. Нередко проводится не однократное исследование, а суточный мониторинг. Он позволяет оценить все особенности работы сердца и возникающие в течение дня и ночи проблемы.
- Эхокардиография.
- Тредмил-тест.
- Компьютерная томография.
- Электронно-лучевая томография.
Особое внимание в диагностике уделяется такому методу, как ангиография. Данная методика направлена на изучение функционального состояния сосудов, окольного кровотока и протяженность патологического процесса
В кратчайшие сроки врач сможет обнаружить патологию, выявить ее характер, расположение и степень развития.
Очень важным является и рассказ больного о своем состоянии. Отправляясь к врачу, будьте готовы перечислить все симптомы, рассказать о перенесенных заболеваниях. Помните! От вашего рассказа во многом будет зависеть дальнейшая диагностика и точность поставленного диагноза.
Реанимация при инфаркте миокарда
Чем раньше будут начаты реанимационные мероприятия, тем больше шансов выжить у больного. Начинать их надо уже с первой минуты проявлений инфаркта миокарда. Конечно же, в первую очередь, нужно вызвать «Скорую помощь». Уложите больного на ровную твердую поверхность, подложив под плечи валик или полотенце, запрокиньте его голову для проходимости дыхательных путей.
Если человек не дышит самостоятельно, то нужно провести искусственную вентиляцию легких. Для этого оказывающий первую медицинскую помощь вдувает в открытый рот больного воздух из своего рта, как бы раздувая легкие. Нос больного зажимается пальцами. Потом реанимирующий откидывается назад, снова набирает в рот воздух и прижимает свои губы к губам больного и вдувает воздух.
Если при этом на сонной артерии не прощупывается пульс, то одновременно нужно делать непрямой массаж сердца. Для этого положите свои руки одна на другую так, чтобы основание ладони располагалось на срединной линии грудины, на 2 пальца выше мечевидного отростка. Руки при непрямом массаже сердца не сгибаются, и под давлением веса своего тела, производится смещение грудины к позвоночнику. Таких компрессий, или сдавлений, должно быть около 80 в минуту. Можно это сделать так: 15 надавливаний на грудину, потом – 2 вдувания воздуха, повторить. Если вы все делаете правильно, то у больного должна порозоветь кожа, появиться реакция на свет, возобновилось дыхание и появился пульс.





























