Осложнения
Осложнения аортальной недостаточности развиваются по мере увеличения ее степени тяжести. В начале могут появляться обычные синкопальные состояния (обмороки) из-за недостаточного кровоснабжения мозга. Нарушения проводимости в виде блокад левой ножки пучка Гиса и атриовентрикулярного проведения импульса также нередко могут встречаться у пациентов с аортальной недостаточностью.
Коронарная недостаточность может сопутствовать аортальной, но чаще в совокупности со стенозом аортального клапана. У пациента развиваются приступы стенокардии (боли в сердце давящего, сжимающего характера) и даже инфаркта миокарда.
Сердечная недостаточность — самое частое осложнение уже тяжелой аортальной недостаточности. Больной жалуется на одышку при физической нагрузке, приступы удушья, отеки нижних конечностей.
Внезапная смерть часто развивается в результате жизнеугрожающих аритмий — пароксизмальные желудочковые тахикардии, фибрилляция желудочков. В таком случае человек даже не успевает вызвать скорую медицинскую помощь — настолько быстро развивается аритмия.
Симптомы Недостаточности митрального клапана:
Клиническая симптоматика при недостаточности митрального клапана зависит от степени выраженности клапанного дефекта, вторичных изменений внутрисердечной и центральной гемодинамики, давления в МКК, включения адаптационно-компенсаторных механизмов, состояния сократимости миокарда, активности и остроты проявлений основного заболевания.
В 1-й стадии компенсации порока отсутствуют признаки НМК, дети выполняют все физические нагрузки легко, пульс и артериальное давление в норме, верхушечный толчок обычной силы,
Во 2-й стадии компенсации порока дети могут выполнять ежедневные бытовые нагрузки, но при интенсивной нагрузке у детей наблюдается одышка, тахикардия, боли в сердце, неравномерное сердцебиение, дискомфорт, при выслушивании тон может быть усиленным, наблюдается шумовая характеристика аномалии,
3-я стадия компенсации порока сопровождается левожелудочковой сердечной недостаточностью, гемодинамическими нарушениями, на правые отделы сердца осуществляется повышенная нагрузка, у больных наблюдаются ортопноэ, одышка, усиленное сердцебиение, чувство дискомфорта, бледность кожи.
Степени ПМК
Существует три степени поражения клапана.
При первой провисание створки составляет менее 5 мм. Такое явление характерно для людей с врожденной патологией. Заброс крови в желудочек при первой степени достигает уровня передней створки. Как правило, пациент не ощущает признаков неполадок в работе клапанной системы.
При второй степени проламбирование увеличивается до 9 мм. Заброс крови в желудочек достигает середины предсердия. Люди с такой особенностью в течение всей жизни могут периодически испытывать признаки дисфункции клапана: одышку, утомляемость. При их наличии следует ограничить физические нагрузки. ПМК второй степени не является причиной освобождения от воинской обязанности, однако влияет на выбор войск. Женщины с пролапсом при планировании беременности должны уведомить врача о своем состоянии, чтобы специалист мог назначить необходимые обследования.
Третья степень проламбирования представляет собой прогиб от 10 миллиметров и более. Регургитация достигает противоположной стенки предсердия. Пациенты с такой патологией испытывают признаки нарушения сердечной деятельности:
- одышку;
- нарушение частоты пульса: тахикардия, брадикардия;
- непереносимость спорта, других нагрузок;
- головокружение;
- боли в груди.
Человек нуждается в обязательном лечении, которое может быть не только терапевтическим, но и хирургическим. Молодые люди с прогибом третьей степени на основании медицинского заключения освобождаются от обязательной службы в армии.
Как диагностируется пролапс митрального клапана?
Порок митрального клапана диагностируется с помощью физического осмотра и тестов.
Физический осмотр
Ваш врач может многое узнать, слушая ваше сердце с помощью стетоскопа. Если у вас пролапс митрального клапана, врач услышит щелкающий звук, за которым следует шум. Это состояние также называют «синдромом щелчка» из-за его характерного звука.
Во время обследования ваш врач также обсудит с вами вашу историю болезни и семейную историю
Поскольку пролапс митрального клапана иногда передается по наследству, эту информацию важно знать
Если ваш врач подозревает, что у вас ПМК или другая проблема с клапаном, он порекомендует как минимум один тест для подтверждения диагноза.
Тесты для диагностики пролапса митрального клапана
Эхокардиография является основным методом диагностики ПМК. Эхокардиограмма (эхо) использует ультразвуковую технологию для проверки структуры и функции вашего сердца.
Ваш врач может порекомендовать дополнительные тесты, чтобы узнать больше о вашем сердце. Это включает:
- Электрокардиография (ЭКГ).
- Рентген грудной клетки.
- Катетеризация сердца.
Патогенез
При ревматизме в процесс вовлекаются все слои сердца – эндокард с клапанами, миокард, сосудистая система и перикард. Ревматический процесс вызывает деформации клапана, спаивание их по комиссурам, укорочение сухожильных хорд — все это ограничивает подвижность створок. Дегенеративные изменения клапана происходят при синдроме Марфана и Элерса Данло. Они включают утолщение и растяжение клапана в связи с разрушением коллагена. В тоже время образующаяся фиброзная ткань вызывает утолщение створок — они становятся плотными, а укорочение вызывает ограничение подвижности створок. При этой патологии образуются дефекты створок по краям, края скручиваются, сморщиваются и створки укорачиваются, не смыкаясь во время систолы. Играет роль также изменение подклапанного аппарата — рубцовое укорочение хорд и склероз сосочковых мышц. В последствии в створках откладывается кальций, что резко ограничивает подвижность. Все эти изменения вызывают изменение внутрисердечной гемодинамики.
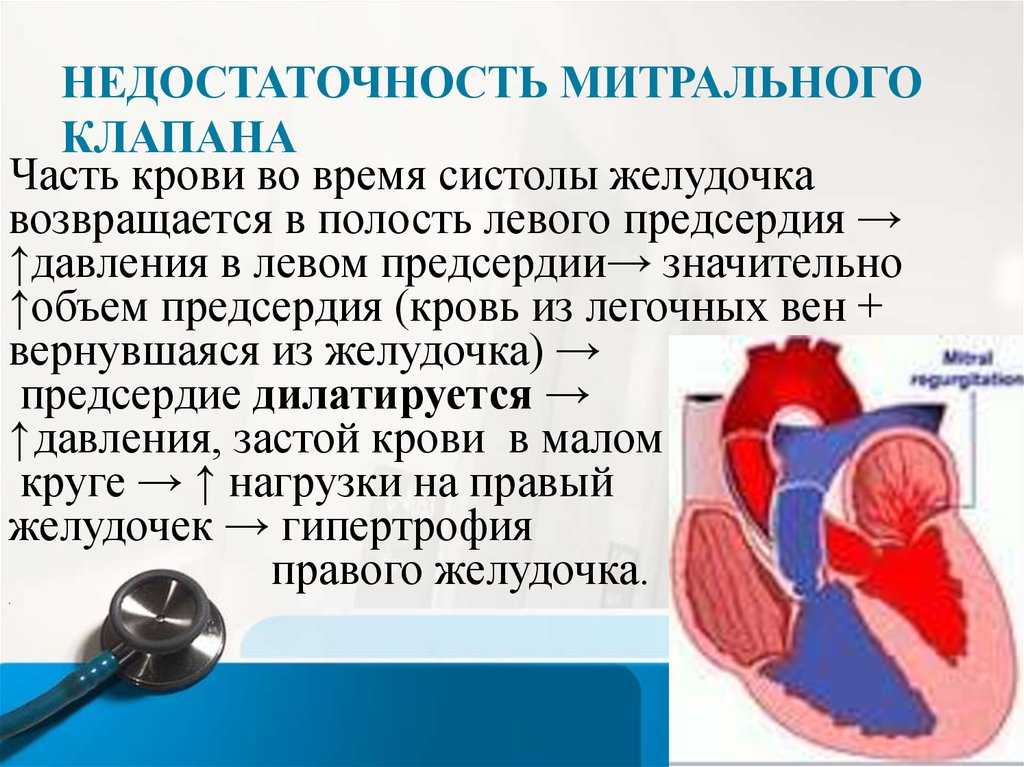
Порок митрального клапана в виде митральной недостаточности имеет следующие гемодинамические особенности:
- Створки не до конца смыкаются, в связи с чем кровь возвращается в левое предсердие. Возвратом крови перегружается левое предсердие.
- Переполненное левое предсердие начинает увеличиваться, а левый желудочек гипертрофируется.
- Волна регургитации со временем увеличивается, а клапанная недостаточность нарастает. Развивается легочная гипертензия — это связано с тем, что перегрузка левого предсердия создает застой в малом кругу кровообращения.
- В некоторых случаях возникает отек легкого. Уменьшается сократительная способность левого желудочка и ослабляется его насосная функция. Развивается хроническая сердечная недостаточность.
Величина обратного тока крови в предсердие определяет тяжесть митральной недостаточности. Со временем развивается объемная перегрузка левых отделов и общий ударный объем левого желудочка может увеличиваться в 3 раза. Выброс в аорту нормальный до момента развития недостаточности левого желудочка. Увеличение левых отделов растягивает клапанное кольцо и способствует прогрессированию недостаточности. Дополнительный объем крови предсердии растягивает его стенки, они потеряют тонус и при этом повышается давление в полости предсердия и в легочных венах (развивается венозная легочная гипертензия).
1.Что такое регургитация митрального клапана?
Регургитация митрального клапана характеризуется неестественным потоком крови из левого желудочка в левое предсердие во время систолы – сокращения сердечной мышцы.
При правильной работе сердечного клапана кровь движется из предсердия в желудочек. На фоне ревматической лихорадки, расширения кольца митрального клапана, ишемической дисфункции сосочковых мышц и других неблагоприятных факторов направление движения крови меняется в обратную сторону.
Согласно статистическим данным, митральной регургитации подвержены около 70% населения земного шара. Незначительные проявления этого патологического процесса могут встречаться даже у абсолютно здоровых людей.
Признаки и симптомы
Фонокардиограммы нормальных и аномальных тонов сердца
Митральная регургитация может сохраняться в течение многих лет, прежде чем появятся какие-либо симптомы.
Симптомы, связанные с МР, зависят от того, в какой фазе болезненного процесса находится человек. Лица с острой МР обычно имеют тяжелые симптомы и имеют признаки и симптомы острой декомпенсированной застойной сердечной недостаточности (например, одышка , отек легких , ортопноэ). , пароксизмальная ночная одышка ), а также симптомы кардиогенного шока (т. е. одышка в покое). Сердечно-сосудистый коллапс с шоком ( кардиогенный шок ) может наблюдаться у лиц с острой МР из-за разрыва сосочковой мышцы , разрыва сухожильной хорды.или инфекционный эндокардит митрального клапана.
Лица с хронической компенсированной МР могут протекать бессимптомно в течение длительных периодов времени, с нормальной переносимостью физических нагрузок и без признаков сердечной недостаточности. Однако со временем может наступить декомпенсация, и у пациентов может развиться перегрузка объемом ( застойная сердечная недостаточность ). Симптомы перехода в декомпенсированную фазу могут включать усталость, одышку, особенно при физической нагрузке, и отек ног. Также возможно развитие нерегулярного сердечного ритма, известного как фибрилляция предсердий .
Результаты клинического обследования зависят от тяжести и продолжительности МР. Митральный компонент первого тона сердца обычно мягкий и с боковым смещением верхушки сердца часто с приподнятым тоном . За первым тоном сердца следует пронзительный голосистолический шум на верхушке, иррадиирующий в спину или ключичную область. Его продолжительность, как следует из названия, составляет всю систолу. Громкость шума плохо коррелирует с тяжестью срыгивания. За ним может последовать громкий, ощутимый P 2 , лучше всего слышен в положении лежа на левом боку. Аобычно слышен третий тон сердца .
В острых случаях единственными отличительными признаками могут быть шум и тахикардия .
Пациенты с пролапсом митрального клапана могут иметь голосистолический шум или часто средне-поздний систолический щелчок и поздний систолический шум. Случаи позднего систолического шума регургитации могут быть связаны со значительными гемодинамическими последствиями.
Причины пролапса митрального клапана
Прогиб двустворчатого клапана может быть врожденным (первичным) и приобретенным (вторичным). Врожденный ПМК является достаточно распространенным явлением. Он встречается у новорожденных и вызван патологиями внутриутробного развития, которые приводят к ослаблению соединительной ткани. При врожденных причинах развития заболевания отмечают изменение анатомии хорд, створок, структуры клапана. Также может наблюдаться изменение способности мышц левого желудочка к сокращению.
У пациента с такой патологией периодически возникают боли в области сердца, одышка, может кружиться голова, имеется предрасположенность к обморокам, тяжело переносятся физические и психоэмоциональные нагрузки. Как правило, негативные симптомы появляются в стрессовых ситуациях, а в обычное время человек чувствует себя нормально. Опасность врожденного ПМК заключается в том, что он в два раза увеличивает вероятность внезапной сердечной смерти в молодом возрасте.
Внезапная сердечная смерть — редкое явление, распространенность которого составляет 0.2-0.4%. В группе повышенного риска находятся молодые люди с поражением обеих створок клапана.
При врожденном пролапсе митрального клапана следует ежегодно проходить эхокардиографическое обследование. При выявлении опасных изменений врач назначает лечение, которое нормализует работу сердца.
Приобретенный ПМК
Большинство диагностированных случаев заболевания являются приобретенными. ПМК может развиться на фоне ишемической болезни сердца, эндокардита, после перенесенного инфаркта. Среди других причин возникновения болезни Барлоу:
- приобретенные нарушения соединительной ткани;
- вегетососудистая дистония;
- травматические повреждения грудной клетки;
- патологическое изменение мышцы желудочка;
- ревматизм;
- тяжелое течение беременности у матери, которое сопровождалось интоксикацией.
Заболевание проявляет себя многочисленными признаками: одышкой при физических нагрузках, которая может сохраняться даже в покое, а также аритмией и отеками. Пациент жалуется на повышенную утомляемость, тревожность, которая может сопровождаться паническими атаками.
Лечение приобретенного ПМК зависит от степени поражения и симптоматики. В большинстве случаев пациенту подбирают лекарственную терапию, которая корректирует работу сердца. При тяжелых поражениях показано хирургическое вмешательство.
Какое лечение назначается при митральной недостаточности?
Из лекарств обычно назначаются не только кардиотропные препараты, но и средства для лечения основного заболевания, послужившего причиной порока. При ангинах и тонзиллитах необходимо назначение антибиотиков, лучше из группы пенициллинов, но при их непереносимости возможен прием цефалоспоринов или макролидов. Обязательна профилактика бицилином при выявлении бактерий БГСА. При аутоиммунных и ревматических болезнях показан прием глюкокортикостероидов и нестероидных противовоспалительных препаратов (НПВП).

Из кардиотропных препаратов назначаются мочегонные (диуретики), средства, уменьшающие пред- и постнагрузку на сердечную мышцу (нитраты, бета – блокаторы, а также ингибиторы АТФ и анатагонисты рецепторов к ангиотензиногену II (-прилы и -сартаны).
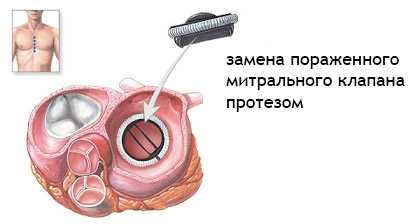
Хирургическая коррекция заключается в подшивании створок или самого кольца, либо в имплантации в клапанное отверстие протеза. При комбинированном пороке чаще применяется последнее вмешательство.
Подходы к терапии в детском возрасте
В связи с тем, что у детей встречается как врожденная форма порока, так и приобретенная, эта возрастная категория требует особо тщательного наблюдения детских кардиологов и кардиохирургов. В случае, когда у малыша наблюдаются сочетанные серьезные пороки сердца, ему обязательно требуется хирургическая коррекция, причем часто в первые дни после родов, так как в раннем новорожденном периоде происходит перестройка кровеносной системы (у плода и у новорожденного ребенка система кровообращения очень отличается). Поэтому уже в первые дни у малыша может резко нарасти сердечная недостаточность, приводящая к летальному исходу. Своевременная операция на сердце позволяет не только спасти жизнь малышу, но и предотвратить дальнейшие анатомические изменения в сердце по мере роста ребенка.
Ребенок с диагнозом митральной недостаточностью должен ежегодно выполнять УЗИ сердца для оценки жизненно важных показателей и ЭКГ с периодичностью раз в полгода. При назначении кардиотропных препаратов в возрастной дозировке родители ни в коем случае не должны нарушать рекомендаций врача, так как самостоятельная отмена препаратов может привести к резкому ухудшению течения болезни.
Симптомы аортальной недостаточности
Скорость развития симптомов зависит от причины формирования аортальной недостаточности.
Острая форма
Острая аортальная недостаточность развивается резко, буквально за несколько минут-часов, реже — в течение дня. Причиной часто является какая-то остро возникшая патология, например травма клапана или расслоение аорты. В результате развивается тяжелая аортальная недостаточность с большим обратным сбросом крови в левый желудочек. Он переполняется объемом. Быстро развивается недостаточность митрального клапана и возникает застой крови в малом круге кровообращения, что может привести к отеку легких. В случае принятия экстренных мер сердце может восстановиться практически полностью.
При острой форме развивается острая сердечная недостаточность с отеком легких и кардиогенный шок:
- резко выраженная одышка,
- затруднение дыхания,
- кашель,
- вынужденное положение больного сидя,
- хрипы в легких,
- появление пенистой розовой мокроты,
- снижение артериального давления вплоть до потери сознания.
Даже при интенсивной медикаментозной терапии нередко наступает смерть от желудочковых аритмий, кардиогенного шока, отека легких.
Хроническая форма
Хроническая развивается медленно. Клиника не развивается годами. Человек может не знать о патологии и недостаточность часто становится случайной находкой. Либо пациент обращается уже с какими-либо симптомами, когда сердце сильно изменено. Лечение при этом носит в основном симптоматический характер.Хотя в некоторых случаях возможна хирургическая коррекция.
Хроническая аортальная недостаточность годами может протекать бессимптомно. Первыми симптомами могут быть вялость, снижение работоспособности, обмороки и предобморочные состояния. Постепенно развивается клиника сердечной недостаточности, обусловленная перегрузкой левого желудочка объемом:
- одышка при физической нагрузке, затем со временем — в покое;
- приступы удушья;
- боль в области сердца давящего, сжимающего характера, проходящая после приема нитроглицерина;
- отеки нижних конечностей, а в дальнейшем при отсутствии адекватного лечения появляется жидкость в брюшной, плевральных и даже перикардиальной полостях;
- нарушения ритма сердца — от мерцательной аритмии до желудочковых тахикардий. опасных для жизни.
Патогенез (что происходит?) во время Митрального стеноза (стеноза митрального клапана):
В норме у взрослых площадь отверстия митрального клапана составляет 4-6 кв. см. При митральном стенозе она становится меньше 2 кв. см, что ведет к повышению трансмитрального градиента давления. При тяжелом стенозе (менее 1 кв. см) для поддержания сердечного выброса давление в левом предсердии должно быть около 25 мм рт. ст. Растет давление в легочных венах и капиллярах, уменьшается податливость легких и появляется одышка при нагрузке. Первые приступы одышки обычно возникают в ответ на увеличение кровотока через клапан, поскольку при этом растет трансмитральный градиент давления.
Для определения тяжести стеноза надо измерять и трансмитральный градиент давления, и объемную скорость кровотока. Последняя зависит не только от сердечного выброса, но и от ЧСС: тахикардия укорачивает в основном диастолу (то есть время, в течение которого кровь должна пройти через митральный клапан), поэтому при одних и тех же сердечном выбросе и площади отверстия митрального клапана более высокая ЧСС сопряжена с более высоким трансмитральным градиентом давления.
Аналогичные рассуждения справедливы для трикуспидального стеноза.
При изолированном митральном стенозе диастолическое давление в левом желудочке нормальное; повышение его говорит о систолической или диастолической дисфункции левого желудочка, что возможно при сопутствующих аортальных пороках, митральной недостаточности, артериальной гипертонии, ИБС, ревматическом миокардите. Систолическая дисфункция левого желудочка (снижение фракции выброса) имеется у 25% больных с давним тяжелым митральным стенозом. Она вызвана длительным снижением преднагрузки и склеротическими изменениями базальных отделов левого желудочка, примыкающих к митральному кольцу. Если сохраняется синусовый ритм, то на кривых давления в левом предсердии и ДЗЛА при изолированном митральном стенозе видны высокоамплитудные волны A (мощная систола предсердий) и пологий Y-спад (медленное снижение давления после открытия митрального клапана).
Если при митральном стенозе, как и при любых других заболеваниях левых отделов сердца, систолическое давление в легочной артерии превышает 50 мм рт. ст., то правый желудочек перестает с ним справляться, происходит дилатация правого желудочка и повышается диастолическое давление в нем. Во время нагрузки давление в левом предсердии, ДЗЛА и давление в легочной артерии возрастают еще больше. При тяжелом стенозе давление в легочной артерии высокое и в покое, изредка оно даже достигает АД.
Сердечный выброс. В покое возможны как нормальный (при высоком трансмитральном градиенте давления), так и сниженный сердечный выброс (при низком градиенте давления). При умеренном стенозе сердечный выброс в покое близок к норме, но при нагрузке он увеличивается недостаточно. При тяжелом стенозе, особенно на фоне резко повышенного легочного сосудистого сопротивления, сердечный выброс в покое снижен, а при нагрузке не растет или даже падает. Главная причина снижения сердечного выброса — препятствие наполнению левого желудочка, но иногда играет роль и дисфункция одного или обоих желудочков.
Легочная гипертензия. Клиническую картину и гемодинамику при митральном стенозе во многом определяет давление в легочной артерии.
Причины легочной гипертензии:
- пассивная передача давления из левого предсердия;
- спазм легочных артериол в ответ на повышение давления в легочных венах;
- отек стенок мелких легочных сосудов;
- облитерация легочных сосудов.
Тяжелая легочная гипертензия ведет к недостаточности клапана легочной артерии, трикуспидальной недостаточности и правожелудочковой недостаточности.
Изменение легочных сосудов играет и защитную роль, препятствуя застою в легких: сужение артериол не дает легочным капиллярам переполняться при нагрузке и уменьшает приток крови к стенозированному митральному клапану, но при этом снижается и сердечный выброс.
Классификация
Клиническая типизация болезнетворного явления проводится по разным основаниям. Так, в зависимости от происхождения выделяют ишемическую форму, которая сопряжена с нарушением гемодинамики. Это классическая разновидность.
Вторая — неишемическая, то есть не связана с отклонениями в обеспечении тканей кислорода. Встречается реже, и только на первых стадиях.
Другой способ классифицировать состояние — исходя из выраженности клинической картины.
- Острая разновидность возникает как результат разрыва сухожильных хорд клапана, определяется выраженной симптоматикой, также высокой вероятностью осложнений и даже летального исхода.
- Хроническая и формируется как итог длительного течения основного процесса, без лечения и проходит 3 стадии. Восстановление требует много сил, чаще оно оперативное, что само по себе может привести к фатальным последствиям (относительно редкое явление).
Основная клиническая классификация характеризуется степенями тяжести патологического процесса:
- I. Фаза полной компенсации. Орган еще способен реализовать свои функции, объем возвращающейся крови составляет не свыше чем 15-20% от общего количества (гемодинамически незначимый). Это классический вариант, соответствующий самому началу болезни. В этот момент пациент еще не чувствует проблемы либо проявления столь скудны, что не провоцируют каких-либо подозрений. Это наилучшее время для терапии.
- II. Частичная компенсация. Тело уже не справляется. Количество крови, рефлюксирующей в предсердие составляет более 30% от общего объема. Восстановление возможно хирургическими методами, динамическое наблюдение уже не проводится, нужно устранять проблему. Предсердия и желудочки перегружены, первые растягиваются, вторые гипертрофируются, чтобы компенсировать растяжение. Возможна остановка работы мышечного органа.
- III. Декомпенсация. Полное расстройство деятельности кардиальных структур. Регургитация эквивалентна 3 степени и составляет более 50%, это ведет к выраженной клинической картине с одышкой, асфиксией, отеком легких, острой аритмией. Перспективы излечения туманны, точно сказать, насколько вероятно возвращение к нормальной жизни невозможно. Даже при условии комплексного воздействия, велик риск стойкого дефекта и инвалидизации.
Чуть реже выделяют 5 клинических стадий, что не имеет большого значения. Это все те же варианты 3-ей фазы патологии, однако, более дифференцированные с точки зрения прогноза и симптоматики. Соответственно говорят еще о дистрофической и терминальной стадии.
Классификация требуется для выработки путей лечения.
4.Диагностика и лечение регургитации митрального клапана
Диагностика регургитации митрального клапана может включать в себя:
- осмотр врача;
- эхокардиограмму – процедуру, основанную на использовании звуковых волн для определения формы, размера и структуры сердечной ткани;
- рентген грудной клетки;
- электрокардиограмму сердца, позволяющую выявить нарушения в сердечном ритме;
- катетеризацию сердца – исследование полостей сердца, а также близлежащих кровеносных сосудов с помощью полой гибкой трубки.
Эти тесты позволяют не только выявить митральную регургитацию, но и определить степень митральной недостаточности. Полученная в ходе исследования информация является основой, на которой базируется дальнейшее лечение.
Выбор способа лечения регургитации митрального клапана зависит в первую очередь от формы заболевания, а также от степени его прогрессирования. К примеру, в хронических случаях врачи чаще всего назначают постоянное наблюдение за состоянием сердца больного и прием специальных медикаментозных средств для устранения симптомов болезни. К таким препаратам можно отнести:
- вазодилататоры – группу сосудорасширяющих лекарственных средств;
- диуретики и мочегонные средства;
- антикоагулянты – препараты, препятствующие образованию тромбов.
Симптомы
Хроническая митральная недостаточность
При хронической митральной недостаточности физические признаки предшествуют симптомам многие годы. Симптомы появляются постепенно, после длительной ревматической инфекции, в случае ревматической митральной недостаточности.
Вначале возникает одышка при физической нагрузке (затрудненное дыхание) и постепенно развивающаяся астения. Одышка может сопровождаться кашлем и потливостью, а при тяжелых формах физической нагрузки может возникать острый отек легких (скопление жидкости в легких).
Постепенно, если регургитация становится значимой, возникают ночная пароксизмальная одышка и ортопноэ (одышка в покое). Редко у пациентов возникает стенокардия (из-за низкой частоты сердечных сокращений) и эпизоды периферической эмболии при наличии мерцательной аритмии.
Под эмболией понимают транспорт инородного тела по кровеносному сосуду с последующей его остановкой с закупоркой сосуда. Периферические эмболы встречаются гораздо реже, чем митральный стеноз.
тромбоз сосуда
Острая митральная недостаточность
Это явление вызывает внезапное повышение давления в левом предсердии и малом круге кровообращения, что быстро приводит к острому отеку легких. Как правило, это вызвано разрывом сухожильных тяжей и частичным или полным разрывом папиллярных мышц, нередкой причиной которого является острый инфаркт миокарда.
Пациенты с острой митральной недостаточностью страдают выраженной одышкой с ночными пароксизмальными приступами одышки и часто могут иметь внезапное начало симптомов. Обычен кашель, иногда со слегка пенистой мокротой и кровянистыми прожилками.
Профилактика
Для предупреждения развития обострения острой ревматической лихорадки у пациентов с ревматическим аортальным стенозом рекомендуется антибактериальная терапия (бензатин бензилпенициллин).
Прием варфарина, как антикоагулянта, рекомендуется пациентам, которым поставлен механический протез аортального клапана. Он препятствует образованию тромбов на новом клапане, отрыв которых может привести инсульту. При лечении варфарином необходим контроль уровня МНО в пределах 2-3. Точнее цифру скажет лечащий врач.
У пациентов с биологическим протезом рекомендуется прием ацетилсалициловой кислоты 75-100 мг.
Прооперированным пациентам с сохраняющейся сниженной фракцией выброса левого желудочка назначается пожизненная терапия сердечной недостаточности.
Аортальная регургитация. Федеральные клинические рекомендации. — 2016г.
Пару слов о детях
Среди клапанных пороков у детей чаще всего можно встретить стеноз клапана легочной артерии, имеющий 10% от всех врожденных аномалий, на долю стеноза аортального клапана выпадает вдвое меньше (5%).
Недостаточность клапанов сердца у детей, как и у взрослых, преимущественно является следствием ревматической лихорадки, которая у малышей в первую очередь формирует аортальные пороки.
К малым аномалиям сердца причисляют всем известный, но вызывающий много вопросов своеобразный симптомокомплекс, диагностируемый преимущественно у детей – пролапс митрального клапана (ПМК). Сущность этого феномена состоит в нарушении функционирования сердечного клапана за счет прогибания (пролабирования) его створок в полость ЛП во время систолы желудочков. Кстати, пролабирование может быть замечено за любым из сердечных клапанов и даже за несколькими сразу (например, митральный + трикуспидальный). Одновременное прогибание нескольких клапанов усугубляет ситуацию, поскольку в подобных случаях формируются значительные гемодинамические расстройства.
Причины патологии
Причины развития порока бывают врожденные и приобретенные.
Врожденные причины
Аномалии развития соединительной ткани (синдромы Марфана и Элерса-Данло). Эта ситуация предопределена генетически.
Встречаются семейные случаи патологии. В таких семьях у всех родственных членов подтвержден этот диагноз.
Приобретенные причины
| Причины пролапса митрального клапана | Как часто встречается среди всех патологий митрального клапана |
|---|---|
| Ревматические пороки митрального клапана | 50–80% |
| При артериальной гипертонии и утолщении стенки миокарда левого желудочка | 8–12% |
| Инфекционный эндокардит – поражение клапанного аппарата инфекционным процессом (колониями бактерий) | 10% |
| Отрыв хорды как следствие тупой травмы грудной клетки и пролабирование створки в левое предсердие | Не более 2–3% |
| Пролапс и регургитация вследствие отрыва хорды створки при инфаркте миокарда | Не более 2–3% |
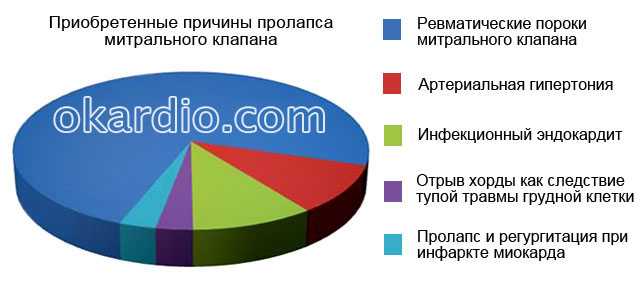
Самая частая причина митрального пролапса – ревматические пороки. Ревматизм – это аутоиммунная патология, которая приводит к изменению внешнего вида створок и развитию пролапса и (или) стенозированию – сужению отверстия митрального клапана.
При ревматизме говорят о комбинированном пороке митрального клапана, регургитация (обратный ток крови в предсердие) у которого может преобладать над стенозированием.
Причины и факторы риска
Недостаточность аортального клапана развивается из-за неплотного смыкания створок в фазу расслабления желудочков, что может развиться по целому ряду причин:
- идиопатические (неизвестной причины) расширения аорты;
- врожденные пороки аортального клапана (чаще двустворчатый аортальный клапан);
- склероз створок (вследствие атеросклероза);
- ревматизм;
- инфекционный эндокардит;
- артериальная гипертензия;
- миксоматозная дегенерация (нарушение развития соединительной ткани);
- расслоение восходящего отдела аорты;
- синдром Марфана;
- травмы аортального клапана;
- анкилозирующий спондилит;
- сифилитический аортит;
- ревматоидный артрит.
Большая часть из перечисленных причин приводят к хронической аортальной недостаточности, которая может длительное время протекать бессимптомно. Другие же, в частности инфекционный эндокардит, расслоение аорты, травма часто сопровождаются резким развитием аортальной недостаточности тяжелой степени. Это приводит к серьезным нарушениям гемодинамики. В результате кровь в гораздо меньшем количестве достигается до жизненно важных органов: мозг, почки, печень, сердце.
Операции на сердечных клапанах
Нередко пороки сердца долгое время никак себя не проявляют, потому что сердце приспосабливается к работе с перегрузкой. В случае, когда порок сердца «умеренный» и не приводит к серьезной перегрузке сердца, в некоторых случаях ограничиваются наблюдением или медикаментозной терапией. Но когда порок выраженный, его необходимо лечить хирургическим путем.
На клапанах сердца проводят следующие операции: реконструкцию или полную замену поврежденного клапана.
Реконструкция клапана сердца
Иногда во время операции удается сохранить створки собственного клапана и лишь исправить их форму. Такая процедура называется пластикой клапана.
Иногда форму клапана удается восстановить, укрепив его основание нитями, либо подшив к основанию специальное кольцо, при этом сохраняются собственные створки клапана. Такая процедура называется аннулопластикой, она возможна лишь для митрального и трикуспидального клапана.
Реконструкция клапана может в значительной степени восстановить его функцию. При тяжелой степени повреждения клапана сердца операция по замене клапанов может стать единственным методом лечения. Результаты этих операций превосходит эффект от медикаментозной терапии. Сегодня операции на клапанах сердца могут проводиться у пациентов любых возрастных групп.
Доступ при операциях на аортальном клапане или на нескольких клапанах одновременно осуществляется через разрез по центру грудины. При операциях на митральном клапане возможно применение «техники замочной скважины», когда операционный доступ осуществляется через маленький разрез в проекции митрального клапана: сбоку и ниже груди.
Когда створки собственного клапана сохранить невозможно, или при сохранении их высока вероятность возвращения порока и повторной операции, собственный клапан иссекается, и на его место производится имплантация искусственного протеза клапана.
Наиболее часто выполняются операции по реконструкции митрального клапана
В этом случае собственный клапан сохраняется – это очень важно
В некоторых случаях для лечения аортального порока производится операция Росса. Поврежденный аортальный клапан заменяется собственным клапаном легочной артерии, близким к нему по строению, а вместо иссеченного клапана легочной артерии имплантируется искусственный протез.
Когда поврежден аортальный клапан и стенка аорты, может потребоваться замена восходящей части аорты клапансодержащим протезом аорты (иногда его называют кондуит). При этом протезируется не только аортальный клапан, но и прилежащий к нему восходящий отдел аорты.
О возможности проведения реконструктивной операции на клапане сердца в Вашем случае Вам сообщит лечащий врач. В отдельных случаях вопрос о возможности проведения реконструкция клапана решается во время операции: если реконструкция невозможна, то проводят операцию по замене поврежденного клапана.
Замена клапана сердца
Для замены клапанов сердца человека используются два типа клапанных протезов: первый тип – искусственные протезы: изготавливаются из искусственного композитного материала (см. рис. 1), второй тип — биологические протезы: изготавливаются из химически обработанных долей сердца свиней и коров, нанесенных на опорный каркас (см. рис. 2) и без каркаса (см. рис. 3).
Преимуществом механического протеза клапана сердца является значительная прочность, а недостатком — необходимость пожизненной терапии препаратами, тормозящими свертывание крови (антикоагулянтами, например, варфарин, маркумар и т.д.).
Преимущество биологического протеза – это отсутствие какой-либо дополнительной медикаментозной терапии после операции, недостаток — это ограниченный срок выживаемости протеза: в настоящее время он составляет примерно 12-15 лет, а далее — повторная операция.
Выбор типа зависит от возраста, сопутствующих заболеваний, образа жизни и других факторов. Этот выбор Вы должны сделать совместно с вашим врачом.