Роль здорового и полноценного рациона
Характер течения БК зависит от привычек человека, способа жизни и питания. Если не выполнять рекомендации гастроэнтерологов и игнорировать диетический рацион, нагрузка на органы пищеварительного тракта увеличится. В ответ на это произойдет усиление воспалительных реакций в ЖКТ. Как результат, могут появиться осложнения:
Стриктура (этим термином обозначают сужение части кишки).
Стриктуры приводят к рубцеванию в КТ и неминуемым изменениям в слизистой. Следствием такого явления может стать хронический запор и непроходимость со временем. В тяжелых случаях больному требуется незамедлительная помощь хирургов для удаления проблемного участка ЖКТ. Таким пациентам впоследствии присваивается инвалидность, их качество жизни ощутимо снижается.
Трещины.
Линейные нарушения целостности могут появляться в разных отделах кишечного тракта, включая анальный канал. Чем обширнее и глубже поражения, тем вероятнее внутрикишечные кровопотери и анемия как следствие.
Перфорация.
Этот термин подразумевает формирование новых отверстий в стенках ЖКТ.
Абсцесс.
Это тяжелое осложнение, вытекающее вследствие несоблюдения рекомендованного меню диеты при болезни Крона. В тканях кишечника появляются гнойные образования, ограниченные тонкой капсулой.
Диета — обязательное условие в рамках терапевтического процесса. При частых сбоях в питании заболевание рецидивирует, а после появляются нежелательные осложнения, одним из которых является рак.
Для поддержания нужного баланса в микрофлоре кишечного тракта, помимо правильных продуктов, пациентам рекомендованы пробиотики (особенно эффективны для устранения диареи) и пребиотики. Антибиотические медикаментозные препараты подавляют воспалительные явления в кишечнике и также применяются для лечения болезни Крона.
Фекальная трансплантация — еще один вариант терапии, предполагающий замену бактериального содержания кишечника. Методика подразумевает трансплантацию в КТ стороннего кала с правильным балансом бактерий.
Что такое болезнь Крона?
Клиническая картина заболевания зачастую многолика и неоднозначна, поэтому в некоторых случаях проходят годы до постановки правильного диагноза.
Заболеваемость и распространенность патологии растет во всем мире: чаще всего дебют болезни случается у лиц в возрасте от 15 до 30 лет, второй пик заболеваемости приходится на возраст 50-80 лет, однако, стоит отметить, что данная воспалительная патология кишечника может проявить себя в любом возрасте; при заболевании Крона также выявляется тенденция к небольшому преобладанию женщин в сравнении с мужчинами среди числа заболевших.
Болезнь Крона нельзя вылечить, однако с помощью современной лекарственной терапии и хирургического лечения можно добиться стойкой ремиссии заболевания — значительного уменьшения симптомов, взяв заболевание «под контроль».
Симптомы болезни
Часто встречающиеся кишечные проявления:
- Диарея — часто длительная, более 6 недель.
- Боли и спазмы в животе.
- Снижение аппетита и потеря веса.
- Повышение температуры тела.
- Кровь в стуле (чаще при поражении толстой кишки).
- Тошнота, рвота (особенно при возникновении кишечной непроходимости).
- Образование язв в ротовой полости.
- Длительно незаживающие, возникающие вновь анальные трещины.
Часто встречающиеся внекишечные проявления:
- Поражение глаз: иридоциклит, ирит, увеит — покраснение глаза, слезотечение, светобоязнь, резь и боль.
- Поражение суставов: артрит — покраснение, отек, болезненность области сустава.
- Поражение кожи: узловатая эритема — возникновение похожих на «синяк» возвышающихся участков кожи. Участки кожи могут сливаться между собой и быть разной степени окраски — от темно-желтого до багрово-синего.
Причины болезни Крона
Нет оснований полагать, что употребление в пищу тех или иных продуктов может вызвать болезнь Крона, но изменение рациона питания может облегчить определенные симптомы. Поэтому врачи и диетологи рекомендуют больным с воспалительными заболеваниями кишечника специальную диету.
Точная причина болезни Крона неизвестна. Большинство исследователей полагают, что ее вызывает комбинация факторов.
Генетическая предрасположенность. Есть доказательства того, что в появлении болезни Крона определенную роль играет генетика. Исследователями было установлено свыше 200 различных генов, которые чаще встречаются у людей с болезнью Крона, чем у остальных. Есть также свидетельства того, что болезнь Крона может передаваться по наследству. Примерно у 3 из 20 людей с болезнью Крона есть близкий родственник (мать, отец, сестра или брат) с таким же заболеванием. А если у вас есть однояйцевый близнец с этим заболеванием, вероятность того, что вы тоже заболеете, составляет 70%.
Тот факт, что у некоторых народностей болезнь Крона распространена более, чем у других, также указывает на важную роль, которую играет генетика.
Иммунная система защищает организм от вредных бактерий, которые могут попасть в пищеварительную систему. В тоже время, в кишечнике живет большое количество различных полезных бактерий, которые участвуют в переваривании пищи. Иммунная система обычно распознает эти бактерии и не трогает их, однако при болезни Крона что-то нарушает ее работу, и организм выделяет особый белок, который называется «фактор некроза опухоли-альфа». Этот белок приводит к уничтожению всех бактерий, полезных и вредных, что вызывает воспаление кишечника, характерное для болезни Крона.
Перенесенное инфекционное заболевание. У некоторых генетически предрасположенных людей перенесенные в детстве инфекционные заболевания могут вызывать расстройство иммунной системы, что приводит к появлению симптомов болезни Крона. Одной из причин таких нарушений считают паратуберкулез — инфекционное заболевание, которое обычно встречается у коров, овец и коз. Возбудитель паратуберкулеза — Mycobacterium avium. Как показывают исследования, у людей с болезнью Крона эта микобактерия обнаруживается при анализе крови в семь раз чаще, чем у остальных людей
Известно, что микобактерия выживает в процессе пастеризации (термической обработки), поэтому ей можно заразиться через молоко больных животных. Вместе с тем, точная роль паратуберкулеза в развитии болезни Крона до конца не изучена, и некоторые исследователи опровергают вышеизложенную теорию.
Курение. Наряду с наследственностью и этническим происхождением, курение является наиболее важным фактором риска при болезни Крона. У курильщиков вероятность появления заболевания в два раза выше. Более того, у курильщиков с болезнью Крона симптомы бывают более выражены, чем у некурящих людей. Прочитайте подробнее о том, как бросить курить.
Факторы внешней среды. Есть два необычных аспекта болезни Крона, из-за которых многие эксперты считают, что факторы внешней среды могут играть роль в развитии заболевания. Они описаны ниже.
- Болезнь Крона — это «болезнь богатых». Больше всего заболеванию подвержены жители развитых стран мира, например, США и Великобритании, а меньше всего — жители развивающихся стран Азии и Африки.
- Болезнь Крона стала распространяться с 1950-х годов. Это говорит о том, что-то в образе жизни современных жителей стран Запада повышает вероятность появления заболевания.
Так, согласно гипотезе гигиены, современные городские дети растут во все более «чистой» среде, не контактируя с бактериями, и их иммунная система остается недоразвитой, так как ребенок не болеет детскими инфекционными заболеваниями, однако убедительных свидетельств этого нет.
Меню (Режим питания)
Нужно помнить, что диету нужно соблюдать длительно и осторожно вводить новые продукты. При шестиразовом питании меню должно быть разнообразным и включать чередование блюд из курицы, рыбы, говядины и при нормальной переносимости творога, а также различных крупяных блюд
Можно ежедневно включать яйца. При стихании процесса добавить протертые овощи с малым содержанием клетчатки (тыква, кабачки, картофель).
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник | |
| Ужин |
|
| На ночь |
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник | |
| Ужин |
|
| На ночь |
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
41.12. СИНДРОМ РАЗДРАЖЁННОГО КИШЕЧНИКА
Синдром раздражённого кишечника — функциональное заболевание, для которого характерно наличие устойчивой совокупности кишечных симптомов при отсутствии «симптомов тревоги» и органических заболеваний. В соответствии с Римскими критериями II синдром раздражённого кишечника диагностируют при наличии болей и/или дискомфорта в животе, которые проходят после акта дефекации, сопровождаются изменением частоты и консистенции стула и сочетаются не менее чем с двумя стойкими симптомами нарушения функции кишечника:
• изменением частоты стула (чаще 3 раз в день или реже 3 раз в неделю);
• изменением консистенции кала (жидкий, твердый);
• изменением акта дефекации;
• императивными позывами;
• чувством неполного опорожнения кишечника;
• необходимостью дополнительных усилий при дефекации;
• выделением слизи с калом;
• вздутием живота, метеоризмом;
• урчанием в животе.
Эти расстройства должны продолжаться не менее 12 нед на протяжении последних 12 мес. В патологический процесс вовлекается преимущественно толстая кишка.
ЭПИДЕМИОЛОГИЯ
Синдром раздражённого кишечника — широко распространенное заболевание. Его симптомы встречаются у 14-30% всего населения. За врачебной помощью обращаются только 1/3 пациентов. Женщины болеют в 2-4 раза чаще, чем мужчины. После 50 лет соотношение мужчины/женщины выравнивается и становится близким к 1:1. Пик заболеваемости приходится на возраст 30-40 лет, возможность развития синдрома раздражённого кишечника после 60 лет сомнительна.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Пусковой фактор, повлёкший за собой нарушение функций толстой кишки, удаётся выявить не во всех случаях.
• В развитии заболевания большое значение имеет тип личности (истерические, агрессивные реакции, депрессия, навязчивость, канцерофобия, ипохондрические проявления), психоэмоциональные стрессовые факторы, приводящие к изменению порога чувствительности висцеральных рецепторов стенки кишки и влияющих на двигательную функцию кишечника.
Осложнения при болезни Крона
У людей с болезнью Крона есть риск осложнений, которые описаны ниже.
Стеноз кишки (сужение)
При длительном воспалении в кишке образуются рубцы, что со временем может привести к стенозу (сужению, стриктуре) кишечника. Другой причиной сужения просвета кишки может быть воспалительный отек слизистой оболочки.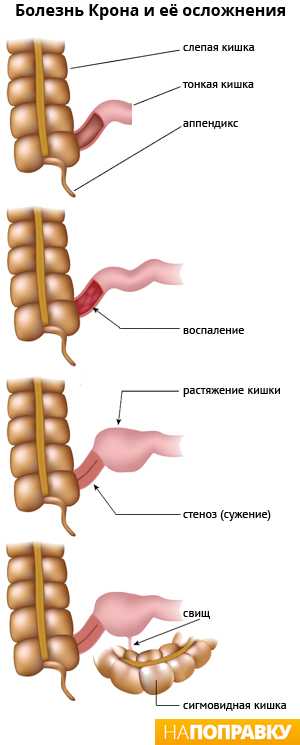
Узкий участок кишки затрудняет прохождение твердого кишечного содержимого, что проявляется водянистым стулом или полным его отсутствием. Это состояние называется обструкцией кишки или кишечной непроходимостью.
Прочие симптомы кишечной непроходимости:
- постоянные или схаткообразные боли в животе;
- рвота;
- вздутие живота;
- чувство переполнения живота.
При отсутствии лечения, возможен разрыв кишечника и попадание его содержимого в брюшную полость. При подозрении на непроходимость кишечника как можно скорее обратитесь к врачу общей практики (терапевту, семейному врачу). Врач поможет оценить ваше состояние и, при необходимости, направит вас на срочную консультацию к специалисту (гастроэнтерологу или колопроктологу) или в больницу.
Если есть возможность, вы можете сразу обратиться к гастроэнтерологу или колопроктологу. Наш меднавигатор поможет выбрать нужного специалиста.
Если вы плохо себя чувствуете и не можете самостоятельно посетить врача, вызовите скорую помощь, позвонив по телефону 03, с мобильного — 911 или 112.
Если стеноз кишки вызван отеком слизистой, возможно лечение с помощью лекарственных препаратов. Рубцовые стриктуры кишечника обычно лечат хирургическим путем, иссекая пораженную область. В некоторых случаях можно применять процедуру, которая называется баллонной дилатацией. Она проводится в ходе колоноскопии.
Если баллонная дилатация кишки не помогла или противопоказана, просвет кишечника расширяют с помощью стриктуропластики. В этом случае, рассекают только рубцовую ткань или целиком стенку кишечника в месте сужения, восстанавливают ее первоначальную форму, после чего — сшивают.
Свищ (фистула)
Длительный процесс воспаления и рубцевания в пищеварительной системе может приводить к формированию язв, которые со временем превращаются в каналы, ведущие от одной области пищеварительной системы к другой. Иногда эти каналы — свищи (фистулы) соединяют пищеварительную трубку с кожей, мочевым пузырем, влагалищем, анусом и др.
При небольших свищах симптомов может не быть, в то время как крупные свищи могут воспаляться и вызывать:
- постоянную пульсирующую боль;
- повышение температуры до 38ºC или выше;
- появление крови или гноя в стуле;
- непроизвольное вытекание кала или слизи из ануса.
Если фистула появляется на коже (обычно в районе ануса), из нее отходит отделяемое с неприятным запахом.
Как правило, лечение свищей начинают с медикаментозной терапии (прием антибиотиков, препаратов 5-АСК, иммунодепрессантов). Если в результате приема лекарств свищ не заживает, назначают хирургическое лечение — иссечение свища или другие методы операционной коррекции.
Другими кишечными осложнениями болезни Крона являются:
- перфорация (разрыв) кишечника с развитием перитонита;
- кровотечение;
- тяжелые запоры (при выраженном стенозе кишки).
Внекишечные осложнения болезни Крона
У людей с болезнью Крона также повышен риск возникновения осложнений со стороны других органов:
- остеопороз — истончение и повышенная ломкость костей, вызванная тем, что кишечник не усваивает достаточного количества питательных веществ; вероятность остеопороза повышает прием кортикостероидов;
- железодефицитная анемия — может развиться в результате обильного кровотечения из кишечника или быть следствием длительной кровоточивости из участков воспаления и язв в пищеварительной системе; характерные симптомы: усталость, одышка и бледность;
- анемия, вызванная дефицитом витамина B12 или фолиевой кислоты — свяхана с нарушением всасывания питательных веществ в пищеварительной системе; характерные симптомы: усталость и упадок сил;
- пиодермия гангренозная — редкое кожное заболевание; проявляется появлением на коже болезненных язв с гнойным отделяемым.
У детей с болезнью Крона также могут возникать отставание в росте и развитии из-за того, что организм не получает достаточного количества питательных веществ.
Меню (Режим питания)
Нужно помнить, что диету нужно соблюдать длительно и осторожно вводить новые продукты. При шестиразовом питании меню должно быть разнообразным и включать чередование блюд из курицы, рыбы, говядины и при нормальной переносимости творога, а также различных крупяных блюд
Можно ежедневно включать яйца. При стихании процесса добавить протертые овощи с малым содержанием клетчатки (тыква, кабачки, картофель).
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник | |
| Ужин |
|
| На ночь |
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник | |
| Ужин |
|
| На ночь |
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
Основные правила диеты при болезни Крона
В медицине болезнь Крона определяют как хроническое заболевание ЖКТ, поражающее любой орган системы пищеварения. Терапия данного недуга основана на употреблении лекарственных средств и соблюдении специальной диеты, состоящей из следующих правил:
- абсолютно все блюда при данной патологии должны вариться, готовиться на пару или запекаться, категорически запрещено обжаривание пищи;
- сократить суточное потребление соли до 8 г;
- в рационе должны присутствовать продукты, которые содержат большое количество белков, минимум углеводов и еще меньше жиров;
- чтобы не перегружать пищеварительный тракт грубой пищей, ее рекомендуется измельчать до пюреобразной консистенции;
- количество приемов в сутки должно быть не менее 5;
- выпивать в день 2 литра жидкости;
- исключить из меню продукты, которые способны спровоцировать брожение;
- при сопровождении болезни Крона стенозом кишечника нужно исключить из рациона продукты с грубыми растительными волокнами.
Хирургическое лечение
Выделяют 4 группы показаний к хирургическому лечению при болезни Крона:
- Неэффективность медикаментозной терапии, когда лекарственные препараты не могут уменьшить симптомы.
- Острые осложнения: кишечное кровотечение, перфорация (образование отверстия) стенки кишки, токсическая дилятация ободочной кишки (редкое осложнение, при котором кишка расширяется более 6 см и возникают признаки интоксикации – отравления организма веществами, которые поступают в кровь через стенку кишки).
- Хронические осложнения: стриктуры (рубцовые сужения) кишки, инфильтрат в брюшной полости, кишечные свищи, неоплазия (изменение клеток слизистой оболочки, которое может привести к развитию злокачественной опухоли).
- Задержка физического развития – обычно отмечается при поражении верхних отделов кишечника.
По статистике, в хирургическом лечении в тот или иной момент времени нуждается более 70% пациентов с болезнью Крона. Решение о том, что нужно проводить операцию – всегда очень сложное, врачи стараются его принимать только в крайних случаях. Специалисты в международной клинике Медика24 всегда тщательно оценивают все потенциальные преимущества и риски, при необходимости мы собираем консилиумы с участием экспертов.
В большинстве случаев при болезни Крона выполняют резекцию кишки – удаление ее части. Это помогает уменьшить симптомы, но не приводит к полному излечению. Может произойти рецидив в другой части кишечника:
|
Частота рецидивов симптомов заболевания |
Частота рецидивов по результатам эндоскопического исследования |
|
|
Риск рецидива можно снизить с помощью медикаментозных препаратов
Важной мерой профилактики является отказ от курения. Тем не менее, у 50% пациентов в дальнейшем требуется повторное хирургическое вмешательство
Чем больший участок кишки приходится удалять, в том числе во время последующих резекций, тем выше риск развития осложнения – синдрома короткой кишки. Из-за потери большой части кишечника нарушается всасывание питательных веществ, развивается недостаточность кишечного пищеварения. Это состояние проявляется в виде диареи, потери веса, общей слабости, анемии, отеков, судорог в мышцах, признаков гиповитаминозов.
В случаях, когда это возможно, врачи стараются прибегать к органосохраняющим операциям. Например, при стриктурах кишки выполняют вмешательства, направленные на восстановление нормальной ширины ее просвета: стриктуропластику, дилатацию стриктур.
Симптомы болезни Крона
В зависимости от сегмента поражения клиническая картина заболевания может значительно отличаться. Однако, ведущими симптомами, которые встречаются практически при любом отделе поражения, являются:
- Боль в животе, вздутие Могут свидетельствовать о начальном развитии непроходимости кишечника.
- Диарея Наиболее частый симптом заболевания, так как слизистая оболочка полноценно неспособна выполнять всасывающую функцию. Регулярный дефицит питательных веществ приводит к развитию анорексии у пациентов с болезнью Крона (БК – хроническое рецидивирующее заболевание).
- Спазмы Спастические боли в животе обостряются после приема пищи.
Со временем в стуле появляется слизь или даже кровь. Незначительные, но регулярные кровопотери с калом приводят к развитию анемии.
Хронический воспалительный процесс приводит к изъязвлению слизистой оболочки кишки и формированию свищей и абсцессов. Попадание кишечного содержимого или гноя в брюшную полость может стать причиной перитонита или даже сепсиса.
Внекишечные проявления заболевания можно разделить на 8 больших групп.
Для кровеносной системы характерны симптомы анемии и тромбофилии. Пациент испытывает постоянную слабость, повышенную утомляемость, под глазами появляются синяки и мешки. Нарушается работа свертывающей системы крови: развивается склонность к тромбообразованию.
Изменения в костно-сутсавной системе характеризуются:
- Сакроилеит. Боль в области крестца, которая может иррадиировать в бедро, поясницу и ягодицы.
- Периферический артрит средних суставов (коленных, локтевых, лучезапястных). Воспалительный процесс в суставе приводит к его покраснению, болезненности и местному повышению температуры.
- Анкилозирующий спондилоартрит. Боль и скованность локализуются в области крестца и поясницы. Ограниченность движений усиливается в покое, в ночные и утренние часы после пробуждения.
- Остеопения и остеопороз. Кости становятся более хрупкими, увеличивается риск патологических переломов.
Достаточно частыми внекишечными проявлениями заболевания являются увеит (покраснение, слезотечение, болезненность, фоточувствительность) и эписклерит (покраснение и болезненность склеры, светобоязнь без нарушения зрительной функции).
На коже пациентов с болезнью Крона можно заметить узловатую эритему: это плотные, округлые образования, которые залегают в глубине дермы с покраснением на верхушке. Также может развиваться гангренозная пиодермия: при этом состоянии на коже появляются пустулы (гнойники) с гнойным или геморрагическим содержимым.
Некоторые пациенты обращаются к врачу с симптомами плеврита или миокардита. Оба этих состояния характеризуются болью за грудной, чувством нехватки воздуха.
В почках могут активизироваться процессы камнеобразования, которые в будущем могут стать причиной развития мочекаменной болезни. Также в этом органе может откладываться аномальный белок, амилоид, который замещает нормальные ткани и приводит к нарушению фильтрационной функции почечного аппарата.
В поджелудочной железе также происходят воспалительные изменения: развивается панкреатит. Состояние характеризуется болями, которые носят опоясывающий характер и иррадиируют в спину.
Большое количество внекишечных симптомов наблюдается со стороны гепатобилиарного тракта:
- Холецистолитиаз (желчнокаменная болезнь, ЖКБ) Характеризуется болями и тяжестью в правом подреберье.
- Первичный склерозирующий холангит Воспалительное поражение печеночных протоков, которое приводит к нарушению оттока желчи. Пациенты жалуются на боль в правом подреберье, зуд кожи, желтушность склер, слизистых оболочек и кожных покровов.
- Холангиокарцинома Злокачественная опухоль, которая локализуется в желчных протоках. Характеризуется болью и повышенной утомляемостью.
- Аутоиммуннный гепатит Воспалительное заболевание печени, которое вызвано собственными иммунными клетками. Заболевание сопровождается болью, повышенной утомляемостью, слабостью, а также желтухой.
Симптомы болезни Крона крайне разнообразны, поэтому при появлении первых признаков недомогания следует обращаться к врачу. Своевременный визит к специалисту позволяет значительно улучшить прогноз заболевания.
Диагноз
Диагноз затруднителен. При остром терминальном илеите нередко ставят диагноз — острый аппендицит (см.) и оперируют больного. При хроническом течении заболевания диагноз с нек-рой долей вероятности может быть поставлен на основании описанных симптомов, данных рентгенологического исследования, результатов эндоскопии.
Рис. 1. Рентгенограмма кишечника при болезни Крона: резкое неравномерное сужение терминальной части подвздошной кишки с неровностью ее контуров.
Рис. 2. Рентгенограмма поперечной ободочной кишки при болезни Крона: гаустрация кишки отсутствует, контуры кишки неровные, зубчатые со спикулоподобными выступами.
Ведущим рентгенологическим симптомом Крона болезни является сужение пораженного участка кишки (рис. 1). При резком сужении пораженный отдел кишки приобретает вид «шнура» или «веревочки». Если такому изменению подвергаются слепая кишка и терминальная часть подвздошной, то трудно определить область илеоцекального перехода. Измененный фрагмент кишки обычно не заполняется туго контрастной массой, особенно в период обострения болезни. Рельеф слизистой оболочки имеет полиповидный характер. При поражении К. б. толстой кишки гаустры сглаживаются или исчезают. Контуры пораженного участка кишки чаще всего бывают мелко- или крупнозубчатые, нередко с характерными для К. б. остроконечными спикулоподобными выступами (рис. 2), которые являются отображением поперечно расположенных и глубоко проникающих в стенку кишки щелевидных изъязвлений. Иногда язвы, распространяясь в глубину стенки кишки, обусловливают на рентгенограммах своеобразную картину «шляпок гвоздей», располагающихся правильными рядами по контурам пораженной кожи. Важным признаком является укорочение измененных отрезков тонкой или толстой кишки. Граница со здоровыми участками стенки кишки чаще резкая. Характерно для К. б. чередование пораженных фрагментов кишки с нормальными.
Изменения слизистой оболочки рентгенологически проявляются крупно- или мелкоячеистой структурой внутренней поверхности кишки, напоминающей булыжную мостовую. На фоне перестроенного рельефа слизистой оболочки могут обнаруживаться различные по величине стойкие контрастные пятна — отображение продольных и поперечных язв и эрозий.
Рис. 3. Рентгенограмма толстой кишки при болезни Крона: рельеф слизистой оболочки левой половины кишки имеет ячеистый характер (указано стрелками).
При двойном контрастировании кишки (взвесью бария и воздухом) более отчетливо определяются сужение пораженного участка кишки, неровность его контуров, псевдодивертикулярные выпячивания, ригидность стенок, резкость границ с нормальными стенками, ячеистая структура рельефа слизистой оболочки (рис. 3). При дифференциальном диагнозе необходимо иметь в виду следующие заболевания: язвенный неспецифический колит (см.), хрон, колиты другой этиологии (см. Колит), опухоли, дивертикулит, туберкулез, актиномикоз (см. Кишечник), саркоидоз (см.), венерическая лимфогранулема (см. Лимфогранулематоз паховый). В дифференциальной диагностике К. б. с язвенным колитом следует учитывать, что при язвенном колите чаще поражаются дистальные отделы толстой кишки. Псевдополипы при этом, в противоположность К. б., располагаются беспорядочно, имеют неправильную форму и нечеткие очертания. Сужение кишки развивается реже и позднее. Рубцово-стенотическая форма туберкулеза кишечника характеризуется значительным сморщиванием пораженного участка кишки, наличием выраженных спаек, увеличением брыжеечных лимф, узлов, бесструктурной перестройкой слизистой оболочки кишки, выраженными функциональными расстройствами соседних нормальных участков кишки.





























