Уход
Показания
Не всем пострадавшим потребуется лечение при обращении. Людей обычно делят на группы с низким и высоким риском кровотечения / свертывания крови (в зависимости от возраста, истории болезни, показателей крови и образа жизни), людей с низким риском обычно лечат. аспирин, а тем, кто подвергается высокому риску, дается гидроксикарбамид и / или другие методы лечения, снижающие количество тромбоцитов (например, интерферон-α и анагрелид ).
Агенты
Гидроксикарбамид, интерферон-α и анагрелид может снизить количество тромбоцитов. Аспирин в низких дозах используется для снижения риска образования тромбов, за исключением случаев, когда количество тромбоцитов очень велико, когда существует риск кровотечения из-за болезни, и, следовательно, эта мера будет контрпродуктивной, поскольку использование аспирина увеличивает риск кровотечение.
В исследовании PT1 сравнивали гидроксимочевину плюс аспирин с анагрелидом плюс аспирин в качестве начальной терапии ЭТ. Пациенты, получавшие гидроксимочевину, имели более низкую частоту артериального тромбоза, более низкую частоту тяжелых кровотечений и более низкую частоту трансформации в миелофиброз, но риск венозного тромбоза был выше при применении гидроксикарбамида, чем при применении анагрелида. Неизвестно, применимы ли результаты ко всем пациентам с ЭТ. У людей с симптоматической ЭТ и чрезвычайно высоким количеством тромбоцитов (более 1 миллиона) тромбоцитоферез может использоваться для удаления тромбоцитов из крови, чтобы снизить риск тромбоза.
Диагностика и лечение гистиоцитоза
Диагностика гистиоцитоза из клеток Лангерганса основывается на гистопатологическом исследовании, наличии характерных симптомов и визуализационных тестах. Поскольку гистиоцитоз редкое заболевание, проявляющееся широким спектром клинических симптомов, постановка диагноза часто затягивается.
Перед началом лечения выполняются грейдинговые анализы (анализы крови и мочи, УЗИ, рентген, иногда КТ, МРТ, ПЭТ – решение о конкретном обследовании принимает онколог). Это дает возможность правильно оценить форму заболевания, что является основой для правильного подбора лечения. Слишком поверхностная или неполная диагностика приводит к неправильной оценке стадии патологии и соответственно влияет на прогноз и на качество жизни пациента после онкологического лечения.
Лабораторные анализы включают:
- анализ показателей периферической крови;
- биохимические анализы крови и мочи (суточный анализ);
- исследование свертывающей системы;
- общий анализ мочи.
Отклонения в результатах анализов зависят от локализации заболевания.
Визуальные тесты используются для оценки отдельных органов и систем, которые могут быть охвачены процессом заболевания.
Проводятся:
- Рентгеновская или компьютерная томография легких. Выявляет изменения в дыхательной системе. Осмотр скелета позволяет визуализировать остеолитические очаги.
- УЗИ брюшной полости. Может показать поражение печени или селезенки.
- Магнитно-резонансная томография. Используется для диагностики структур головного мозга.
- ПЭТ-сканирование. Позитронно-эмиссионная томография — наиболее детальное обследование, способное выявлять очаги заболевания, не видимые при других визуальных тестах.
Рекомендуется проведение молекулярных тестов, определяющих возникновение характерных мутаций. Можно воздержаться от выполнения биопсии только при расположении очагов в центральной нервной системе, если нет возможности безопасно собрать материал, и при однозначных результатах томографических тестов.
У пациентов с симптомами LCH в гистиоцитах часто (66%) обнаруживается наличие мутаций в гене BRAF V600E. Вышеуказанная мутация обнаруживается и в аналогичном процентном соотношении у пациентов с болезнью Эрдхаима-Честера.
Коротко о гемопоэзе
Кроветворение (гемопоэз) – процесс, проходящий много стадий, на каждой из которых клетки крови приобретают новые качества (дифференцируются). Конечным результатом этого процесса является выход в периферическую кровь зрелых (или созревающих, но уже имеющих определенные «навыки»), полноценных, способных осуществлять свои функциональные задачи, форменных элементов крови:
- Красных кровяных телец – эритроцитов;
- Белых клеток – лейкоцитов;
- Кровяных пластинок (бляшек Биццоцеро) – тромбоцитов.
Кроветворение начинается от стволовой клетки, способной, дифференцироваться и давать жизнь всем линиям (росткам) гемопоэза. Миелоидный и лимфоидный ростки пошли от специализированных, обладающих высокой пролиферативной активностью, способных к дифференцировке плюрипотентных клеток.
Сбой кроветворения в миелоидном направлении приводит к тому, что сам аномальный клон в некоторой степени теряет возможность продолжать линию (воспроизводить потомство, поэтому количество клеток того ростка, на котором возникла проблема, падает). Естественно, нарушается и созревание полноценных клеток. В результате этого, уменьшается численность одной или нескольких популяций форменных элементов, а также, ввиду ухудшения качества клеток, не в лучшую сторону меняются их функциональные возможности.
Вытекающие из подобных событий последствия – синдром, имеющий различные варианты клинических проявлений, то есть, представляющий собой группу гетерогенных патологических состояний, которая и названа миелодиспластическим синдромом.
Причина
В ET, мегакариоциты более чувствительны к факторы роста.[нужна цитата ] Активируются тромбоциты, полученные из аномальных мегакариоцитов, что, наряду с повышенным количеством тромбоцитов, увеличивает вероятность образования тромбов. Повышенная вероятность кровотечения, когда количество тромбоцитов превышает 1 миллион, связано с фактор фон Виллебранда (vWF) секвестрация увеличенной массой тромбоцитов, оставляя недостаточное vWF для тромбоцит адгезия. Мутация в JAK2 киназа (V617F) присутствует в 40–50% случаев и является диагностическим, если присутствует.JAK2 является членом Янус киназа семья.
В 2013 г. обнаружены две группы кальретикулин мутации в большинстве JAK2 -отрицательный /MPL -отрицательные пациенты с эссенциальной тромбоцитемией и первичный миелофиброз, что делает CALR мутации вторые по распространенности в миелопролиферативные новообразования. Все мутации (вставки или делеции) затронули последний экзон, генерируя чтение сдвиг кадра полученного белка, который создает новый концевой пептид и вызывает потерю эндоплазматического ретикулума Сигнал удержания KDEL.
Миелопролиферативное заболевание крови: синдром, что это такое, лечение
Миелопролиферативное заболевание — это патология, характеризующаяся избыточной выработкой компонентов крови. У людей с такой болезнью увеличивается риск тромбозов. Чаще этому заболеванию подвержены мужчины старше 40 лет, реже женщины, а среди детей встречаются одиночные случаи.
Виды и стадии патологии
Существует несколько видов миелопролиферативных заболеваний:
- Эссенциальный тромбоцитоз — характеризуется переизбытком тромбоцитов.
- Идиопатический миелофиброз — отличается образованием патологических элементов, и фиброзная ткань постепенно заменяет костный мозг.
- Истинная полицитемия — густая кровь из-за обилия эритроцитов. Они накапливаются в селезенке и приводят к ее увеличению. При этом случаются кровотечения или тромбоз сосудов, что влечет за собой инсульт и инфаркт.
- Хронический миелолейкоз — отличается большим скоплением лейкоцитов в костном мозге.
- Хронический нейтрофильный лейкоз — характеризуется выработкой стволовыми клетками пораженных клеток-нейтрофилов (они призваны бороться со всевозможными инфекциями), из которых образуется опухоль. Развитие патологии идет медленно.
- Для эозинофильной лейкемии характерна чрезмерная выработка эозинофилов (вид лейкоцитов, который борется с инфекциями, вызванными некоторыми паразитами).
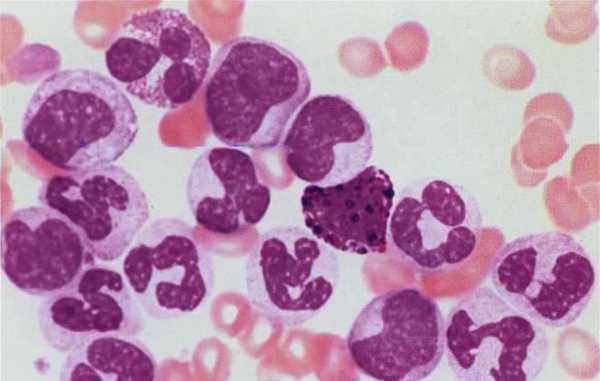
Миелопролиферативные заболевания часто переходят в острую форму лейкемии.
У таких заболеваний нет общепринятой системы стадирования, применяемой при обнаружении различных новообразований. Стратегию лечения выбирают в соответствии с видом патологии.
Существует 2 пути распространения опухоли в организме:
- Лимфогенный — характеризуется проникновением патологии в органы по лимфатическим сосудам.
- Гематогенный — отличается попаданием больных клеток в здоровые через кровеносную систему. Такой путь сопровождается образованием метастазов.
Симптоматика заболевания
Миелопролиферативный синдром каждого вида проявляется по-разному. Однако можно выделить некоторые общие симптомы:
- звон в ушах;
- быстрая и сильная утомляемость;
- кровотечения и кровоизлияния;
- отечность;
- болевые ощущения в суставах, левом предплечье и животе;
- быстрое снижение веса, часто приводящее к анорексии;
- селезенка или печень увеличиваются в размерах;
- лихорадочное состояние, сочетающееся с появлением синюшных пятен на лице и конечностях.

Диагностические мероприятия
Для диагностирования проводят обследование пациента, включающее следующие процедуры:
- забор крови для анализа;
- исследование мазка;
- биопсия;
- полимеразная цепная реакция;
- исследование клеток для установления изменений в ph-хромосомах.
После постановки диагноза пациенту необходимо наблюдение у врача-гематолога.
Методы лечения
Лечение миелопролиферативных заболеваний крови проводится несколькими методами. Из числа самых эффективных можно выделить следующие:
- Химиотерапия — характеризуется применением цитостатических препаратов, которые разрушают имеющиеся патогенные клетки, предотвращают появление других. Их вводят в кровь посредством инъекций или перорально. Этот способ называется системным. А также используют региональный метод — лекарство вводят напрямую в спинномозговой канал или больной орган.
- Флеботомия — заключается в снижении количества эритроцитов.
- Лучевая терапия — основывается в использовании излучения высокой частоты, разрушающего новообразования, а также замедляющего появление опухолей.
- Аферез тромбоцитов — основан на снижении уровня этих клеток посредством очищения крови через специальный сепаратор.
- Трансфузия — это переливание крови с заменой одних компонентов на другие.
https://youtube.com/watch?v=cwoFEwQLEKo
Миелопрофилеративные заболевания вылечить достаточно сложно и долго, поэтому при первых признаках необходимо обратиться к врачу.
Список запрещённых продуктов
Во время лечения следует избегать продуктов, которые замедляют кровоток, способствуют скоплению тромбоцитов и формированию сгустков крови. На период диеты из ежедневного меню исключают продукты, которые содержат витамин К. Это объясняется тем, что данный элемент провоцирует повышение вязкости крови и увеличивает риск тромбообразования.
 Пациентам, склонным к тромбозам, фастфуд из меню нужно исключить полностью
Пациентам, склонным к тромбозам, фастфуд из меню нужно исключить полностью
Питание при тромбозе должно быть полезным, по этой причине пациент должен отказаться от следующих продуктов:
- Все виды орехов (кроме кешью).
- Копчёные, консервированные изделия.
- Сладости.
- Солёная пища, которая задерживает жидкость в организме.
- Алкогольные напитки.
- Ягоды синего или фиолетового цвета (например, чёрная смородина).
- Белый виноград, гранат.
- Шиповник, рябина.
- Бананы.
- Жирный мясной бульон.
- Свиная, говяжья печень, почки, сердце, лёгкие.
- Кисломолочные продукты с высоким процентом жирности.
- Полуфабрикаты, еда из фастфуда, которая содержит трансжиры и холестерин с низкой плотностью.
- Колбаса, сосиски, сардельки.
- Капуста всех видов, шпинат.
- Бобовые.
- Тонизирующие напитки (кофе, чай).
Вышеописанные продукты повышают вязкость крови, как следствие, тромбоциты становятся клейкими и образуют тромб.
Общая характеристика синдрома
Аномалия генетического материала на уровне полипотентной кроветворной стволовой клетки, мутация ее, а также клеток предшественниц кроветворения, наличие генетически неполноценных клонов приводят к тому, что в клеточном звене системы иммунитета происходят существенные изменения, глубина которых, однако, зависит от того, по каким линиям (одной или нескольким?) пошли нарушения в кроветворении. В зависимости от этого можно ожидать в крови:
- Моноцитопению (уменьшение клеток одного вида);
- Бицитопению (нарушения идут в двух ростках);
- Панцитопению (сбой пошел в трех направлениях, поэтому резко снижено количество белых и красных клеток крови, а также тромбоцитов).
В КМ – аналогично: нормоклеточность, гиперклеточность либо гипоклеточность (миелограмма покажет, какой росток пострадал).
Клинические проявления описываемого синдрома также соответствуют причине, спрятанной на уровне кроветворения:
- Анемия;
- Геморрагический синдром (при снижении численности и нарушении функции тромбоцитов);
- Сочетание анемического и геморрагического синдромов;
- Инфекционный синдром (реже);
- Увеличение селезенки, лимфаденопатия, постоянное повышение температуры тела (эти симптомы присутствуют не так и часто, поэтому относятся к факультативным признакам).
Между тем, опираясь на данные многочисленный исследований МДС (изменение численности и морфологических характеристик клеток крови и костного мозга), гематологи пришли к выводу, что рано или поздно конечным итогом миелодиспластического синдрома станет острый или хронический миелоидный лейкоз (ОМЛ либо ХМЛ), а все эти анемии (рефрактерные) являются лишь промежуточным (временным) состоянием болезни. В связи с этим МДС нередко называют «предлейкозом», «предлейкемией», «тлеющим» или «дремлющим» лейкозом. Все зависит от количества миелобластов – клеток-родоначальниц гранулоцитарного ряда.
Патологическое состояние главного кроветворного органа может сформироваться у человека в любом возрастном периоде (от грудного – до глубокой старости). У детей болезнь чаще всего дебютирует между 3 и 5 годами, хотя, в целом, в детском возрасте риск заболеть совсем низкий. Среди взрослых самыми уязвимыми становятся пожилые люди (60 лет и старше). Например, такой распространенной и рискующей перейти в острый лейкоз форме, как РЦМД, наиболее подвержены люди в возрасте от 70 до 80 лет. Общая частота встречаемости миелодиспластического синдрома колеблется в пределах 3-5 случаев на 100 тысяч населения (не так и редко), причем, мужчины страдают данной патологией несколько чаще, нежели женщины.
Причина первичных форм заболевания остается невыясненной. Основными вероятными «виновниками» вторичного МДС считаются:
- Воздействие ионизирующего излучения;
- Влияние антропогенных неблагоприятных факторов окружающей среды (химических соединений, созданных человеком);
- Последствия химио- и радиотерапии (после лечения опухолевых процессов);
- Инфекционные агенты (бактерии, вирусы).
Следует отметить, что до сих пор МДС, передаваемого по наследству или возникающего в кругу близких родственников, отмечено не было, однако из наблюдений определена группа пациентов, имеющих повышенный риск формирования синдрома. Это дети и взрослые люди, страдающие болезнью Дауна, анемией Фанкони, синдромами Луи-Бар и Блума.
Прогноз
В силу развития цитопенических синдромов, особенно при снижении количества тромбоцитов, само по себе заболевание может быть жизнеугрожающим, но главная опасность миелодиспластического синдрома — перерождение его в острый лейкоз. Для оценки общей продолжительности жизни и риска трансформации миелодиспластического синрома в лейкоз используются две шкалы — International Prognostic Scoring System (IPSS) и шкала ВОЗ. В обеих шкалах используется балльная система, оценивающая кариотип, наличие цитопении (в шкале IPSS) или выраженной анемии (в шкале ВОЗ), а также количество бластов в костном мозге (шкала IPSS) или изначальный вариант миелодиспластического синдрома (шкала ВОЗ). Согласно сумме баллов и оценивается прогноз, а также планируется терапия и динамическое наблюдение.
Миелодиспластический синдром объединяет в себе несколько заболеваний, различных по степени тяжести и по их течению; кроме того, в рамках одного заболевания возможны различные проявления его с различной степенью тяжести. К сожалению, миелодиспластический синдром на данный момент является практически неизлечимым заболеванием, но своевременное обращение к врачу, грамотно подобранная терапия и тщательное динамическое наблюдение способны предотвратить злокачественное перерождение и контролировать его течение, сохраняя пациенту долгую жизнь с минимальным нарушением её качества.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Список литературы:
- Миелодиспластический синдром. Клинические рекомендации Ассоциации Онкологов России, 2019.
- Миелодиспластический синдром у взрослых. Клинические рекомендации Национального гематологического общества, 2014.
- Усс А.Л. Миелодиспластический синдром: классификация, прогноз, лечение. Проблемы здоровья и экологии. С.57-62.
- Косанова А.К. и соавт. Рефрактерные анемии и цитопении как диагностические критерии при миелодиспластических синдромах. Вестник КазНМУ, 2015, № 1. С. 131-133.
- Кохно А.В. и соавт. Миелодиспластический синдром. Клиническая геронтология. 2009. № 3. С. 33-46.
- Зельцер А.Н. Миелодиспластический синдром: трудности и успехи диагностики. Журнал фундаментальной медицины и биологии. 2017. № 1. С. 27-37.
- Myelodysplastic Syndromes. NCCN Guideline version 2.2020.
Признаки и симптомы
Большинство людей с эссенциальной тромбоцитемией без симптомов во время постановки диагноза, который обычно ставится после обнаружения повышенного уровня тромбоцитов во время рутинной процедуры полный анализ крови (CBC). Наиболее частыми симптомами являются кровотечение (из-за дисфункциональных тромбоцитов), сгустки крови (например., глубокие венозные тромбы или же легочная эмболия ), быстрая утомляемость, головная боль, тошнота, рвота, боли в животе, нарушения зрения, головокружение, обморок, и онемение в конечностях; наиболее частыми признаками являются повышенное количество лейкоцитов, снижение количества эритроцитов, и увеличенная селезенка.
Пример меню
Диетолог поможет больному составить наиболее подходящее меню в зависимости от назначенных препаратов. Примерный рацион для пациента на 3 дня.
 Правильное питание поможет предотвратить проблемы с сосудами ног
Правильное питание поможет предотвратить проблемы с сосудами ног
1 день:
- Завтрак – фруктовая или ягодная овсянка на воде с добавлением мёда и несладкий зелёный чай.
- Обед – суп с овощами, отварной картофель, 200 г запечённой рыбы, компот.
- Полдник – любой фрукт (не бананы).
- Ужин – овощное рагу, салат из помидоров и огурцов, чай.
2 день:
- Гречневая каша на воде, чай.
- Уха, отварное мясо (курица), салат из овощей, компот.
- Фрукты и 100 г кешью.
- Отварной рис, овощной салат, кисель.
3 день:
- Овсяная каша, свежевыжатый сок.
- Суп с овощами, отварное мясо, овощной салат, кисель.
- Семена тыквы или подсолнечника, любой фрукт.
- Гречневая каша, овощной салат, чай.
После лечения пациент может кушать разные продукты, однако от вредной пищи следует отказаться.
Клиническая картина
Клинически могут развиваться как кровотечения, так и тромбозы всевозможных локализаций.
Могут формироваться тромбозы артерий центральной нервной системы, сердца, периферических артерий, имеется вероятность развития тромбоэмболии легочной артерии и тромбоза глубоких вен нижних конечностей.
Кровотечения наиболее часто возникают в желудочно-кишечном тракте и в легких, могут сочетаться с увеличением печени и селезёнки.
Тромбирование в капиллярной сети может сопровождаться онемениями, парестезиями в дистальных отделах конечностей, мочках ушей, кончике носа.
Заболевание может сопровождаться различными неспецифическими симптомами, снижением массы тела, регионарными лимфаденопатиями.
Опасность тромботических осложнений в наибольшей степени вероятна при нарастании числа тромбоцитов свыше 2000х109/л.
Болезни костного мозга
Независимо от того, что вызвало повреждение ткани, особенно ее красной части – онкологическое заболевание или другие факторы – это всегда представляет угрозу для здоровья и жизни человека.
Миелопролиферативные расстройства
Нарушения со столь сложным названием возникают, если стволовые клетки размножаются неправильно. Таких заболеваний существует несколько типов:
- Первичный миелофиброз. Характеризуется образованием в костном мозге преимущественно мегакариоцитов и гранулоцитов. В финале болезни соединительная ткань разрастается, и кроветворение развивается вне костного мозга.
- Полицитемия. Это болезнь, характеризующаяся абсолютным повышением количества эритроцитов в периферической крови, повышением общего объема циркулирующей крови, нередко лейкоцитозом, гипертромбоцитозом, увеличением селезенки и частыми тромбозами мозговых и коронарных сосудов.
- Эссенциальная тромбоцитемия. Хроническое миелопролиферативное заболевание, проявляющееся гипертромбоцитозом (тромбоциты выше 450×109/л) в сочетании с мегакариоцитарной гиперплазией костного мозга, при отсутствии эритроцитоза, нейтрофильного лейкоцитоза.
Апластическая анемия
Апластическая анемия – это болезнь, из-за которой угнетается кроветворная функция костного мозга. Иными словами, он теряет способность производить необходимое для организма количество кровяных клеток. Такое случается из-за повреждения стволовых клеток, которые теряют способность расти и развиваться в новые клетки крови.
Апластическая анемия может быть приобретенной или врожденной. В первом случае стволовые клетки могут потерять способность превращаться в кровяные из-за воздействия токсинов, радиации или после тяжелых инфекционных заболеваний. Кроме того, эта болезнь иногда может проявляться как осложнение некоторых аутоиммунных нарушений, например, волчанки или ревматоидного артрита.
Лейкемия
Лейкемия, или “белокровие” – это вид рака, при котором в периферической крови появляется большое количество белых кровяных телец – лейкоцитов. Эти заболевания объединены под общим названием – гемобластозы.
Существуют такие принципы разделения гемобластозов:
- В зависимости от принадлежности к отделу кроветворения: к миелопоэзу относят миелопролиферативные новообразования, а к лимфопоэзу – лимфопролиферативные новообразования;
- В зависимости от места первичной локализации опухолевого роста: лейкозы (костный мозг) и гематосаркомы (вне костного мозга);
- В зависимости от агрессивности течения, коррелирующей с характером морфологического субстрата опухоли: из незрелых клеток (клеток-предшественников, бластов) либо из созревающих и зрелых клеток.
Ученым трудно сказать, что именно вызывает лейкоз. Но принято считать, что повышают риск онкологических процессов в костном мозге облучение, влияние некоторых химических веществ, а также ряд генетических болезней.
Лечение гистиоцитоза
Лечение односистемной кожной формы зависит от степени поражения. Назначается местное лечение, заключающееся в применении глюкокортикостероидов, мехлорэтамина или фототерапии. Поскольку возникают спонтанные ремиссии, отдельные очаги требуют только наблюдения.
Для больных с единичным костным очагом часто единственно лечение — биопсия очага поражения, иногда возникает необходимость в выскабливании очага и местном введении стероида или применении лучевой терапии.
Показания к системному лечению:
- односистемные мультифокальные и мультисистемные заболевания;
- изменения костей черепа и позвоночника (повышенный риск вовлечения центральной нервной системы);
- вовлечение органов высокого риска, т.е. костного мозга, селезенки, печени.
Для лечения часто используется винбластин (противоопухолевый препарат) в комбинации с преднизолоном, в некоторых случаях с 6-меркаптопурином. Курс лечения обычно длится 12 месяцев.
Если реакция на это лечение неудовлетворительна, наблюдается прогрессирование заболевания, используются другие цитостатики, например, цитарабин, кладрибин, винкристин, метотрексат или меркаптопурин.
Что такое костный мозг
Костный мозг для кроветворной системы является важнейшим органом, ведь его главная функция – как раз осуществление гемопоэза, или кроветворения. Он непосредственно участвует в создании новых клеток крови взамен тех, что погибли, отмерли. Кроме того, единственной тканью взрослого человека, в которой содержатся незрелые клетки, известные также как стволовые, является именно костный мозг.
Костный мозг бывает двух типов: желтый, который представлен преимущественно жиром, и красный – основной орган кроветворения. В отличие от красного, желтый костный мозг не принимает участия в гемопоэзе.
Во время гемопоэза образуются клетки крови. Стартует гемопоэз в раннем эмбриональном периоде. Соответственно, существуют как эмбриональные кроветворные органы, так и те, что функционируют после рождения. К органам, которые отвечают за гемопоэз во время эмбрионального периода, относят желточный мешок, фетальную печень, селезенку и костный мозг. В желточном мешке появляются первые кроветворные стволовые клетки. Происходит это на 3-й неделе эмбриогенеза. Незадолго после, от 3-го месяца и до рождения, основным кроветворным органом плода становится печень, поскольку некоторые из стволовых клеток перемещаются туда. С 4-го же месяца эмбриогенеза начинается формирование клеток крови и в костном мозге. Кроме того, в кроветворении у плода участвуют тимус, лимфатические узлы и селезенка. В печени и селезенке сохраняются гемопоэтические стволовые клетки, находящиеся в «спящем» состоянии, чем часто объясняют факт возникновения за пределами костного мозга очагов кроветворения. Такое кроветворение называется экстрамедуллярным. Возникает оно при онкологических заболеваниях крови и в результате чрезмерной стимуляции гемопоэза.
Объем костномозговых полостей у только что родившегося ребенка составляет около 1,6 л., из которых красный костный мозг занимает почти 100% пространства. Когда человек взрослеет, происходит централизация кроветворения, при этом гемопоэтически активная ткань сохраняется в костях центральной части скелета. Общий объем костного мозга у взрослых достигает приблизительно 4 л.
Расположение гемопоэтической ткани у взрослого человека следующее: в костях таза ее больше всего – 40%, в телах позвонков значительно меньше – 28%, в костях черепа она составляет 13%, в эпифизах трубчатых костей и ребрах – 8%, в грудине меньше всего – только 2%. Оставшуюся часть костномозговых полостей занимает желтый костный мозг, являющийся, как вы помните, жировой тканью. При этом красный и желтый костный мозг находятся в равном соотношении: 1:1.
Структурно красный костный мозг подразделяется на: экстраваскулярный (собственно, гемопоэтическая ткань) и васкулярный, который состоит из широких венозных сосудов, называемых синусами. В сети ретикулиновых волокон внутри костных трабекул находится желеподобный дисперсный материал, который и является гемопоэтической тканью.
Кровоснабжение костного мозга называется перфузией. Его осуществляют основная питающая артерия и ее малые терминальные артериолы. Отток же крови происходит таким образом: по венозным капиллярам собирается кровь в центральный венозный синус через венозные сосуды. Стенки венозных сосудов состоят из следующих трех слоев клеток: адвентиции, базальной мембраны и эндотелия. Именно в ретикулуме – тонкой сети волокон соединительной ткани, образованной отростками адвентициальных клеток, располагаются кроветворные клетки. На объем гемопоэтического пространства влияют изменения в адвентициальных клетках: количество кроветворных клеток снижается, когда адвентициальные клетки увеличиваются из-за повышения содержания в них жира. Если рассматривать эту картину под микроскопом, она выглядит как трансформация красного костного мозга в желтый.
В тот момент, когда требования к кроветворению повышаются – адвентициальные клетки уменьшаются, тем самым способствуя увеличению гемопоэтического компонента костного мозга.






























