Диагностика
Диагностика заболевания осуществляется комплексно. В первую очередь, врач проводит устный опрос, в ходе которого выясняет жалобы пациента, осуществляет сбор анамнеза. В дальнейшем могут быть назначены следующие исследования:
- УЗИ органов брюшной полости и почек.
- Определение продолжительности кровотечения.
- Проведение манжетной пробы, а также пробы жгута и щипка.
- Исследование фекалий.
- Проведение иммунологических исследований, а также биохимия крови.
- Вирусологические исследования с целью выявления гепатитов.
- Проведение эндоскопического исследования желудочно-кишечного тракта.
- Анализ крови позволяет выявить повышенное количество лейкоцитов и СОЭ. Также наблюдаются иммунологические нарушения в виде увеличения иммуноглобулинов А и снижения уровня иммуноглобулинов G.
- В ходе физкального осмотра врач проверяет функционирование суставов, тщательно осматривает кожные покровы с целью выявления изменения их цвета и возможных высыпаний. В том случае, если будут обнаружен отеки в области лица, это может свидетельствовать о нарушении нормального функционирования мочевыделительной системы. Также следует проверить пульс.
Болезнь следует отличать от следующих недугов и состояний:
- Инфекционный эндокардит.
- Системные васкулиты (синдром Гудпасчера, узелковый периартериит, болезнь Бехчета).
- Диффузные заболевания соединительной ткани (системная красная волчанка).
- Менингококцемия.
- Макроглобулинемическая пурпура Вальденстрема.
- Иерсиниоз.
- Болезнь Крона.
Дополнительно может быть назначено проведение процедуры трепанобиопсии и обследование костного мозга.
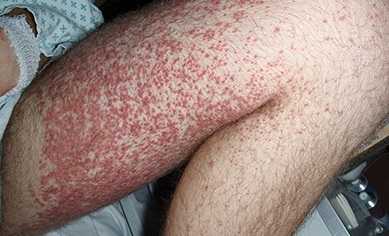
Проявления геморрагического васкулита
Для заболевания характерны следующие признаки:
- Температура
- Сыпь
- Поражение суставов
- Боли в животе)
- Нефротический синд
Развивается болезнь остро. Возникает температура до 38С (выше – редко). У всех заболевших проявляется сыпь. Как правило, она возникает в начале заболевания, реже – вместе с абдоминальными или суставными симптомами.
Сыпь
Кожные высыпания характерны для 100% заболевших.
У большинства детей геморрагический васкулит начинается с типичных кожных высыпаний – это мелкопятнистые, симметрично расположенные синячковые элементы, не исчезающие при надавливании. Сыпь локализуется на разгибательных поверхностях конечностей, вокруг суставов, на ягодицах. Высыпания на коже лица, туловища, ладонях и стопах бывают реже. Интенсивность сыпи различна – от единичных до множественных элементов с тенденцией к слиянию. При угасании сыпи остается пигментация, на месте которой при частых рецидивах появляется шелушение. После выздоровления сыпь не оставляет следов.
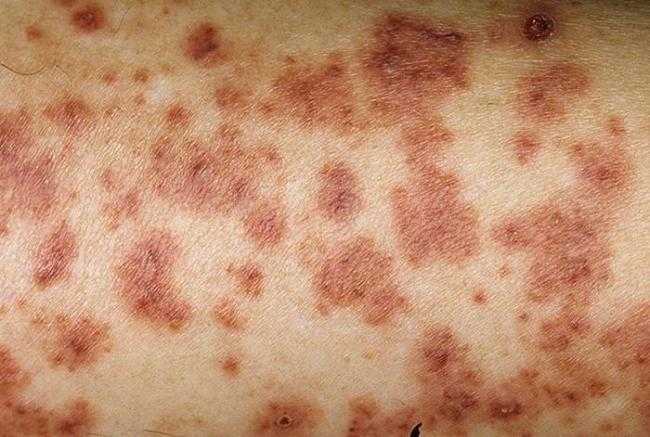

Фото: Томского военно-медицинского института
Суставной синдром
Поражение суставов – второй характерный признак геморрагического васкулита, наблюдающийся у 60-80% больных. Обычно он появляется одновременно с сыпью на 1-й неделе болезни, либо в более поздние сроки. Характер поражения суставов варьирует от кратковременных суставных болей до воспаления. Поражаются преимущественно крупные суставы, особенно коленные и голеностопные. Развивается околосуставной отек с изменением формы суставов и болезненностью; боли держатся от нескольких часов до нескольких дней. Стойкой деформации суставов с нарушением их функции не бывает.
Абдоминальный синдром
Боли в животе – третий по частоте признак геморрагического васкулита (60-70% заболевших). Боли могут появиться одновременно с поражением кожи и суставов, а могут возникать раньше кожно-суставных изменений на 1-14 дней почти в половине случаев. Одни больные жалуются на умеренные боли в животе, которые не сопровождаются расстройствами пищеварения, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. У других боли в животе носят приступообразный характер, возникают внезапно по типу кишечной колики, не имеют четкой локализации. Болевые приступы могут повторяться многократно в течение суток и продолжаться до нескольких дней. Больные жалуются на тошноту, рвоту, неустойчивый стул, иногда повышение температуры. В редких случаях на фоне указанной клинической картины отмечаются эпизоды кишечных и желудочных кровотечений.
Поражение почек
Наблюдается у 25–60% больных и развивается в срок до трех месяцев от начала заболевания. Чаще всего поражение почек не вызывает никаких симптомов, поэтому при обнаружении других признаков геморрагического васкулита рекомендуется обследование (ОАМ) не позднее, чем через 6 месяцев после последнего эпизода сыпи. Гематурия (кровь в моче) и протеинурия (белок в моче) являются признаками поражения почек.
Поражение почек может быть различным – от тех, которые быстро исчезают на фоне терапии, до выраженной картины гломерулонефрита (нефрит Шенлейна-Геноха).
Значительно реже при геморрагическом васкулите выявляется поражение других органов. Легочный синдром может возникнуть в виде кашля с небольшим количеством мокроты и прожилками крови, иногда одышкой. Описаны геморрагический перикардит, кровоизлияния в эндокард. Как правило, эти изменения обратимы.
Чаще у детей на фоне среднетяжелого и тяжелого течения заболевания появляется систолический шум в сердце функционального характера. Поражение центральной нервной системы обусловлено воспалением сосудов головного мозга, мозговых оболочек и обычно появляется на высоте кожных изменений. Больные жалуются на головную боль, головокружения, раздражительность. В ряде случаев у мальчиков с геморрагическим васкулитом наблюдается поражение яичек (нередко двухстороннее) – отечность, болезненность2.
Течение
Течение геморрагического васкулита чаще острое, с выздоровлением в течение двух месяцев от начала болезни, но может быть затяжным, рецидивирующим на протяжении полугода. Длительность более года встречается редко.
Как лечится пурпура Геноха-Шенлейна?
В большинстве случаев, особенно у детей, пурпура Геноха-Шенлейна не требует лечения
При лечении сложных случаев основное внимание уделяется облегчению симптомов
Маленьким пациентам дают обезболивающие, например, парацетамол. При болях и зуде в суставах помогают болеутоляющие и противозудные мази.
Противозудная мазь
Во время острой фазы болезни следует избегать физических нагрузок. В то же время необходимо контролировать функцию почек.
В более тяжелых случаях с поражением пищеварительного тракта и / или почек пациенту назначают терапию кортизоном. Стационарное пребывание может потребоваться детям до двух лет, больным со сложным или более тяжелым течением.
Если заболевание является тяжелым или хроническим, чтобы подавить чрезмерную реакцию иммунной системы, можно вводить иммунодепрессанты. Также было замечено, что положительно сказывается на процессе заживления прием капсул с рыбьим жиром.
Лечение геморрагического васкулита
Лечение геморрагического васкулита у взрослых различается в зависимости от формы болезни, фазы, агрессивности течения. Прежде всего реализуются мероприятия, направленные на блокировку образования новых иммунных комплексов, а также удаление (элиминацию) уже образовавшихся. Больным показано ограничение двигательной активности и назначается строгий постельный режим на период высыпаний на коже + 2 недели, далее — полупостельный режим на 2 недели и в дальнейшем, до полного выздоровления — палатный режим.
Медикаментозная терапия предусматривает назначение энтеросорбентов (Полисорб, Силард, Полифепан, Активированный уголь) с целью связывания токсинов и биологически активных веществ в кишечнике на 15-20 дней.
К средствам патогенетической терапии относятся антиагреганты и антикоагулянты. Из антикоагулянтов базовым препаратом является Гепарин, доза, способ и длительность введения которого определяется клиническим вариантом болезни, ответом на проводимую терапию и показателями свертывающей системы крови и проводится под контролем времени свёртывания крови.
В качестве антиагрегантных средств назначается на 3-4 недели Дипиридамол (Парседил, Курантил, Тромбонил), ацетилсалициловая кислота или Пентоксифиллин, а также активаторы фибринолиза — Никотиновая кислота в/в капельно в переносимых дозах. Эти препараты препятствуют агрегации тромбоцитов, улучшают коллатеральный кровоток, внутритканевую перфузию и микроциркуляцию. При тяжелом течении для нормализации фибринолитической активности целесообразно введение Урокиназы.
Показаниями к назначению глюкокортикостероидов (Преднизолон) является упорный абдоминальный синдром, длительное волнообразное течение кожной пурпуры, нефрит. Раннее назначение преднизолона, особенно у пациентов с абдоминальным синдромом, значительно снижает риск развития почечного синдрома. При активно текущем гломерулонефрите с иммунологическими нарушениями и отклонениями в функции почек назначается пульс-терапия Метилпреднизолоном в течение 3 дней.
При сопутствующей инфекции в зависимости от предполагаемого/выявленного этиологического фактора и упорном волнообразном течении ГВ назначают антибиотики широкого спектра действия — цефалоспорины III поколения (Цефиксим, Цефтриаксон, Цефотаксим), макролиды (Сумамед).
Для улучшения реологических свойств, микроциркуляции, нормализации ОЦК (объема циркулирующей крови) проводится инфузионная терапия (Декстран, Декстроза). При наличии отягощенного аллергоанамнеза (аллергический васкулит) назначаются антигистаминные препараты (Дифенгидрамина гидрохлорид) в возрастных средне-терапевтических дозировках на 1-2 недели. В качестве симптоматической терапии при суставных болях — НПВС (Напроксен, Ибупрофен). При сильно выраженном абдоминальном синдроме назначаются наркотические анальгетики (Морфин).
При обширных поражениях кожи эффективны препараты группы сульфаниламидов: Колхицин, Сульфасалазин. При длительном волнообразном течении ГВ эффективны иммунокорригирующие препараты (Дибазол), а также, препараты, ускоряющие синтез интерферона (Циклоферон, Амиксин) и иммуноглобулин человеческий нормальный в течение 1-5 суток. При торпидной клинике может быть эффективен Плазмаферез (10-14 сеансов). Для укрепления сосудистой стенки показаны витамины Р, С, а также, антиоксидантный комплекс.
Доктора
специализация: Ревматолог

Домбровский Сергей Вячеславович
нет отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Полисорб
Гепарин
Преднизолон
Дипиридамол
Цефиксим
Сумамед
Ибупрофен
Никотиновая кислота
Декстроза
Колхицин
Морфин
- Энтеросорбенты (Полисорб, Силард, Полифепан, Активированный уголь).
- Антикоагулянты (Гепарин).
- Антигистаминные препараты (Дифенгидрамина гидрохлорид).
- Глюкокортикостероиды (Преднизолон, Метилпреднизолон).
- Антибактериальные препараты (Цефиксим, Цефтриаксон, Цефотаксим, Сумамед).
- НПВС (Напроксен, Ибупрофен).
- Антацидные препараты (Алгелдрат + Магния гидроксид).
- Обезболивающие наркотические препараты (Морфин).
- Инфузионная терапия (Декстран, Декстроза, Натрия хлорид).
- Антиагрегантные средства (Дипиридамол, Парседил, Курантил, Тромбонил).
- Активаторы фибринолиза (Никотиновая кислота).
- Сульфаниламиды (Колхицин, Сульфасалазин).
Общие сведения
Геморрагический васкулит у взрослых и детей (синонимы — болезнь Шенлейна-Геноха, аллергическая пурпура, капилляротоксикоз, геморрагическая пурпура Геноха) относится к системным заболеваниям с поражением преимущественно микроциркуляторного русла кожи, ЖКТ, суставов, почек. К наиболее поражаемой части сосудистого русла относятся сосуды мелкого калибра — посткапиллярные венулы, капилляры и артериолы с откладыванием иммунных комплексов. Код геморрагического васкулита по МКБ-10 — D69.0. В 2012 г номенклатура васкулитов была пересмотрена и пурпура Шенлейна — Геноха получила наименование IgA-васкулит, то есть, васкулит с отложением в стенке сосудов IgA-доминантных иммунных комплексов, поражающий мелкие сосуды.
Заболевание встречается во всех возрастных группах у взрослых лиц, но пик заболеваемости приходится на детский возраст (3-8 и 7-11 лет), в среднем составляя 13-18 случаев/100 тыс. населения. Дети до 3 лет болеют редко, что очевидно связано с низкой иммунологической реактивностью и еще не состоявшейся сенсибилизацией их организма. Более высокая заболеваемость детей школьного возраста обусловлена повышением уровня сенсибилизации в этом возрастном периоде и интенсивностью протекания аллергических реакций. По мере взросления заболеваемость снижается, а после 60 лет встречается крайне редко. В структуре заболеваемости преобладает мужской пол (2:1). В зимний и весенний периоды заболеваемость выше, что объясняется снижение реактивности организма в этот период, повышенной заболеваемостью ОРВИ и интенсивными контактами в детских организованных коллективах.
Спецификой заболевания является многообразие клинических проявлений (высыпания на коже, боли в животе, суставной синдром, поражение почек и др.), что зачастую в дебюте заболевания приводит к обращению к врачам различной специализации (участковый педиатр, дерматолог, нефролог, хирург, невролог), несвоевременной постановке диагноза и к отсрочке адекватного лечения, способствуя тем самым развитию осложнений и ухудшению прогноза.
Причины ошибок диагностики васкулитов
К сожалению, диагностические ошибки в ситуациях, когда речь идет о системных васкулитах, — не редкость. Причин для таких ошибок несколько.
- Во-первых, первичные системные васкулиты — редкие (орфанные) заболевания, и врачи, работающие в обычных лечебных учреждениях, а не в специализированных центрах, просто не могут накопить необходимого опыта в распознавании и лечении этих болезней. Хотя в последние годы во всем мире наметилась тенденция к учащению системных васкулитов.
- Во-вторых, в течение длительного времени клиническая картина большинства первичных системных васкулитов бывает неспецифичной и включает лишь такие распространённые признаки, как лихорадка, общая слабость, потеря аппетита и массы тела, кожные высыпания, боли в суставах и др., — присущие, кроме васкулитов, ещё многим другим заболеваниям.
- В-третьих, возможны ситуации, когда системный васкулит напоминает по своему течению инфекционную болезнь, опухоль либо иное заболевание. Так, например, гранулематоз с полиангиитом (Вегенера) с поражением тканей орбиты глаза почти повсеместно на первых этапах обследования интерпретируют как злокачественную опухоль глазницы. Тот же гранулематоз Вегенера с преимущественным поражением пазух носа или среднего уха напоминает обычный гайморит и средний отит. Гранулематоз Вегенера с преимущественным поражением легких имитирует туберкулез или рак легких. Эозинофильный гранулематоз с полиангиитом (синдром Чёрга — Страусс) часто в течение нескольких первых месяцев или даже лет проявляется лишь приступами удушья, неотличимыми от астматических.
Гигантоклеточный (височный) артериит — заболевание, развивающееся у лиц старше 50 лет и проявляющееся обычно головной болью в области виска, темени или затылка, а также нарушением зрения, — часто ошибочно трактуется как «атеросклероз сосудов головного мозга», «мигрень», «неврит тройничного нерва», «глаукома» и т. п. Такие диагностические ошибки типичны для всех редких заболеваний: редко встречающуюся болезнь первоначально принимают за атипичную форму более распространённого заболевания.
1.Общие сведения
Кровоточивое воспаление сосудистых стенок является достаточно частым заболеванием, – известным также под названиями болезнь Шенлейна-Геноха, пурпура Шенлейна-Геноха или анафилактический васкулит (в западной литературе и МКБ-10), геморрагический васкулит (в отечественной медицине), ревматическая или аллергическая пурпура, – которое манифестирует преимущественно в детском или раннем пубертатном возрасте.
Заболеваемость оценивается на уровне 0,2-0,25% среди лиц данной возрастной категории. Геморрагический васкулит считается одним из наиболее распространенных видов патологии сосудистых стенок. Поражаются мелкие сосуды кожи и внутренних органов; могут вовлекаться суставы, органы брюшной полости, почки. Заболевание впервые описано И.Л. Шёнляйном (1837) и затем более подробно изучено Е.Н.Генохом (1874), что и послужило основанием для наименования болезни.
Лечение
Лечение полностью зависит от формы и тяжести заболевания и в абсолютном большинстве случаев медикаментозное
Важно упомянуть, что капилляротоксикоз лечится только в стационарных условиях, амбулаторного лечения не предусмотрено
Общие лечебные мероприятия включают:
- постельный режим (длительность зависит от выраженности проявлений);
- назначение специальной лечебной диеты, исключающей большинство пищевых аллергенов;
- лечение первичных заболеваний — факторов риска (гепатит, туберкулёз и т.д.);
- отмена лекарственных препаратов, которые потенциально могли быть аллергенами.
Медикаментозная терапия
В медикаментозной терапии выделяют следующие компоненты:
- Антиагрегантная терапия — назначают препараты типа дипиридамола, пентоксифиллина, которые обеспечивают профилактику тромбообразования и, соответственно, тромботических осложнений.
- Антикоагулянтная терапия — имеет то же предназначение, но назначается в более тяжелых случаях и при повышенной свертываемости крови. Используют препараты низкомолекулярных гепаринов типа эноксапарина, далтепарина.
- Иммуносупрессивная и противовоспалительная терапия — назначают для подавления собственных защитных сил организма, потому что именно они играют роль агрессора при геморрагическом васкулите. Используются глюкокортикостероиды (ГКС) и цитостатические препараты.
Последние два компонента терапии используют при среднетяжелом и тяжелом течении: выраженных абдоминальных и почечных проявлениях, рецидивирующей стойкой пурпуре с образованием некрозов кожи. Цитостатические препараты в комбинации с ГКС, как правило, применяют при резистентном к лечению тяжелом гломерулонефрите с соответствующей симптоматикой.
Помимо базисной патогенетической терапии (направленной на подавление механизма возникновения и развития болезни), назначают симптоматическую терапию, включающую следующие препараты:
- Антибиотико- и противовирусная терапия первичных заболеваний.
- Инфузионная терапия — возмещение ионных потерь, глюкозы и недостатка объема крови, имеет место при абдоминальном синдроме, поскольку в этом случае нередки объемные кровотечения.
- Энтеросорбенты (энтеросорб) — используются для инактивация токсинов в просвете кишечника в составе начальной терапии при подозрении на пищевую природу аллергена.
- Нестероидные противовоспалительные средства (ибупрофен, кетопрофен) и спазмолитики (дротаверин) — используются для купирования болевого синдрома.
- Антигистаминные препараты — назначаются больным, которые имеют различного рода аллергии.
Другие методы лечения
В некоторых случаях при тяжелом течении почечной формы назначат гемокорректирующие процедуры: плазмафарез, гемосорбцию, иммуносорбцию. Таким образом пытаются компенсировать утраченные функции почки.
К хирургическому лечению прибегают при абдоминальной форме в случаях таких осложнений, как инфаркт сегмента кишки, инвагинация кишки, перитонит, некупируемое внутреннее кровотечение.
Тяжелый гломерулонефрит, резистентный к лечению, может перейти в прогрессирующую хроническую болезнь почек (ХБП), что в конце концов потребует гемодиализа или трансплантации почки.
3.Симптомы и диагностика
О том, что с этиопатогенезом данного заболевания ясно пока не всё, косвенно свидетельствует большое количество широко разветвленных классификаций (по стадиям, клиническим формам, факторам-провокаторам, степени тяжести и т.д.). Диагностику затрудняет также неспецифичность симптоматики.
Чаще всего поражается кожа, и эти признаки являются наиболее очевидными: наблюдается геморрагическая сыпь (мелкие кровоизлияния) с более или менее выраженным воспалительным компонентом (вплоть до крупных гнойников или участков некроза). Диагностическим критерием служит то, что сыпь не бледнеет при надавливании и является симметричной, – она обнаруживается, как правило, на конечностях и ягодицах, иногда в других зонах.
Поражение суставов по симптоматике может имитировать ревматоидный полиартрит и проявляется, как правило, перемежающимися болями в суставах. Абдоминальный синдром характеризуется сильными (иногда субъективно невыносимыми) спастическими болями в животе.
Во многих случаях доминирует симптоматика легочного или почечного сосудистого воспаления и кровотечения, реже преобладает «центральная» симптоматика (поражение ЦНС). При запоздалой диагностике может развиться тяжелая анемия; несвоевременно распознанные легочные, почечные или иные висцеральные кровотечения, эпилептиформный синдром и другие осложнения иногда приводят к летальному исходу.
Диагноз должен устанавливаться клинически, что требует от врача не столько интуиции, сколько знания и понимания патогенеза в каждом конкретном случае. Вместе с тем, необходимо отметить, что лабораторные исследования крови и мочи, равно как и инструментальные исследования, не приносят патогномоничных результатов; решающее значение имеет степень соответствия наблюдаемого симптомокомплекса диагностическим критериям геморрагического васкулита (1990), достаточно чувствительным и информативным.
Чем вызвано поражение сосудистых стенок при геморрагическом васкулите?
При геморрагическом васкулите в сосудах мелкого диаметра возникает так называемое «асептическое воспаление», которое (с участием системы комплемента) сопровождается образованием иммунных комплексов, циркулирующих в кровяном русле (ЦИК), многократным тромбированием сосудов и деструктивными нарушениями в их стенке. Однако эта реакция должна с чего-то начинаться.
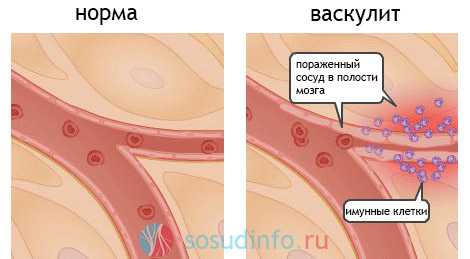
Имунные клетки ошибочно атакуют стенки сосуда при васкулите
На сегодняшний день основными причинами возникновения геморрагического васкулита считают:
- Перенесенную накануне бактериальную (преимущественно, стрептококковую) или вирусную инфекцию;
- Аллергическую настроенность организма;
- Вакцинацию (любые прививки);
- Применение лекарственных средств;
- Увлечение некоторыми продуктами питания;
- Глистную инвазию;
- Воздействие низких температур (мороз, холодный ветер);
- Наличие очагов хронического воспаления;
- Детский возраст (наибольшая вероятность заболеть возникает у детей в промежутке между 5 и 10 годами жизни);
- Наследственную предрасположенность;
- Наличие у родственников иммунопатологических или аллергических болезней.
В случае сочетания всех или нескольких факторов риск формирования ГВ заметно повышается.
Образующиеся при геморрагическом васкулите ЦИК содержат иммуноглобулины классов А и G, причем IqA занимают около 80%, а IqG порядка 20% случаев. Геморрагический васкулит с IqG-вариантом имеет более тяжелое течение, так как идет с развитием почечной патологии, а, соответственно, и с ухудшением прогноза.
Патогенез (что происходит?) во время Геморрагического васкулита (болезни Шенлейна — Геноха):
Патогенез ГВ связывают с иммунными нарушениями. Так, у больных в активной фазе болезни обнаруживают повышение в сыворотке крови IgA и ЦИК, содержащих IgA, а в стенке кровеносных сосудов пораженной и даже непораженной кожи, в почках также IgA и СЗкомпонент комплемента, что позволило Т. S. Coops и А. S. Fauci считать ГВ IgAиммунокомплек сным заболеванием. IgAиммунные комплексы, связываясь с соответствующими рецепторами на нейтрофилах, активируют альтернативный путь комплементарного каскада. Повидимому, именно с отложением IgA иммунных комплексов связаны воспаление сосудов, повышение их проницаемости, отек и развитие пурпуры различной локализации. Эти изменения микроциркуля торного русла, по данным Н. П. Шилкиной, при ГВ сопровождаются изменением агрегации крови, ДВСсиндромом у ряда больных при остром течении болезни.
Причины
Точные причины развития заболевания до сих пор не выяснены. Однако установлена взаимосвязь между развитием болезни Шенляйн-Геноха и следующими обстоятельствами:
- недавно перенесенная инфекция верхних дыхательных путей (как вирусная, так и бактериальная), наиболее часто — стрептококковая инфекция и парагрипп;
- другая перенесенная вирусная инфекция — гепатита B и C, простого герпеса, цитомегаловирус, вирус Эпштейна-Барр;
- наследственная предрасположенность;
- переохлаждение, чрезмерно долгое пребывание на солнце;
- лекарственная или пищевая аллергии;
- недавняя вакцинация.
У взрослых дополнительными факторами риска также могут быть сахарный диабет, беременность, наличие злокачественных новообразований.
Механизм повреждения сосудов
Болезнь Шенлейн-Геноха — аутоиммунная патология. Это означает, что за воспаление и нарушение целостности мелких сосудов (артериол, венул, капилляров) отвечают ни бактерии, ни вирусы, а собственные защитные силы организма. При провокации одним из перечисленных выше факторов и генетической предрасположенности происходит нарушение в работе иммунной системы — в крови появляется большое количество иммуноглобулинов A (IgA). Образовавшиеся иммуноглобулины образуют комплексные соединения, оседают на стенках сосудов и, играя роль своеобразной «сигнальной ракеты», привлекают другие защитные факторы. Таким образом, развивается асептическое воспаление (воспаление без инфекции), приводящее к нарушение целостности сосуда и последующим кровотечению и тромбообразованию.
Симптомы заболевания
Количество симптомов и их вариации различны. Несмотря на особенности, характер поражения, всех заболевших объединяют общие проявления, включающие лихорадку, слабость, постоянные боли в суставах, плохой аппетит, резкую потерю веса.
Болезнь Бюргера представляет собой поражение кровеносных сосудов верхних и нижних конечностей тела, сопровождаемое болью в области ног и образованием на них язв большого размера.
Узелковым периартериитом поражаются средние кровеносные сосуды по всему телу. Зона поражения распространяется на почки, кишечник, сердце, нервную систему, кожу. Последняя становится чрезмерно бледной, а высыпания имеют фиолетовый оттенок.
Микроскопический полиангиит влияет на деятельность мелких сосудов кожи, легких и почек, что нарушает функции органов с дальнейшим развитием патологии.
Церебральный васкулит – одно из самых тяжелых заболеваний, при котором происходит воспаление сосудистых стенок головного мозга. Иногда ему сопутствует обильная геморрагия или некроз тканей. Причины возникновение неизвестны.
Во время болезни, вызванной синдромом Такаясу, основной удар приходится на крупные артерии тела. Она распространяется на молодых женщин и обуславливает наличие слабости, боли в руках, маленького пульса, постоянной головной боли и плохого зрения.
Протекание гигантоклеточного артериита в артериях головы способствует появлению внезапных приступов головной боли, высокой чувствительности кожи, серьезных проблем со зрением.
Гепатит C может стать поводом для возникновения Криоглобулинемического васкулита. Ему характерна общая слабость, развитие артрита, появление пурпурных пятен.
Воспалительные процессы в кровеносных сосудах носа, его пазухах, легких, почках возникают при гранулематозе Вегенера.
Лечение геморрагического васкулита
Легкие проявления кожного синдрома могут предполагать амбулаторный (но постельный!) режим с обязательным соблюдением особой диеты (исключение мяса, рыбы, яиц, облигатных аллергенов, новых продуктов) и назначением медикаментозного лечения.
Однако острый период требует нахождения в стационаре, постоянного врачебного контроля, а в случае вовлечения внутренних органов в патологический процесс – применения большого количества лекарственных средств, назначаемых по специальным схемам и в определенных дозировках (кортикостероидные гормоны, гепарин). Кроме того, препараты при ГВ предпочтительнее вводить внутривенно.
В больнице, так или иначе, придется соблюдать диету, поскольку, кроме положенного рациона, вряд ли дадут желаемое. Пациенту ограничат потребление поваренной соли и экстрактивных веществ, зато обязательно введут кисломолочные продукты (ацидофилин, кефир), морс и компот из местных фруктов (никакой экзотики!), в которые можно добавить буквально чуть-чуть сахарку. В случае проблем с кишечником больной получит стол №1, а с почками – стол №7 (бессолевой).
Постельный режим продлиться еще приблизительно недельку после последнего высыпания, поэтому ссылаться на отсутствие сыпи не следует, врачу виднее. Да и полупостельный режим расширяется до свободного постепенно, а не в один день.
При тяжелой форме предусмотрена гормонотерапия, а при молниеносной – интенсивный плазмаферез. О том, что тактика лечения выбрана правильно, будет свидетельствовать чувство выздоровления по причине исчезновения сыпи. Одновременно с лечением ГВ прямо в стационаре начинают активную санацию и ликвидацию очагов хронической инфекции.
После выписки больного ждет реабилитация, диспансерное наблюдение и профилактика рецидивов в домашних условиях.






























