Лечение
Терапия призвана решить две задачи: борьба с первопричиной, коррекция признаков.
Симптоматическая курация. Ключевое направление реализуется посредством проведения процедур и применения препаратов:
- Глюкокортикоидов. Купируют воспалительные процессы, если таковые присутствуют. Отлично подходят для терапии ряда форм тромбоцитопатии.
- Иммуносупрессоров. В рамках устранения сложных аутоиммунных состояния. В частности васкулитов и других.
- Солевых растворов. Для восстановления водного баланса и концентрации электролитов.
- Гепаринов по потребности. Для разжижения крови при тромбических фазах ДВС-синдрома.
- Препаратов железа. Чтобы устранить анемию.
- Витаминных комплексов. Аскорутина, медикаментов на основе C, B.
По необходимости используются препараты донорских факторов свертывания, переливается плазма, эритроцитарная масса.
По потребности проводится хирургическое лечение. Дренирование гематом, откачивание крови. Это симптоматические меры. Проявления устраняются с помощью заместительных средств, также наименований на основе железа. Вариантов множество.
В дальнейшем показаны систематические осмотры у гематолога, не реже 2 раз в год. Некоторые расстройства не поддаются эффективному лечению. Например, гемофилия и ряд других.
Геморрагический диатез: причины
Чаще всего в основе проблем, связанных с кровотечениями, лежат отклонения в процессе свертываемости крови – так называемые дезагрегационные формы тромбоцитопатии. Склонность к геморрагическому диатезу может быть обусловлена наличием таких заболеваний, как лейкоз, геморрагический васкулит, гемофилия и так далее.
Кроме того, к распространенным причинам появления геморрагического диатеза относится следующее:
- Прием некоторых лекарственных препаратов (например, антикоагулянтов, влияющих на разжижение крови).
- Врожденные патологии сосудов и кроветворной системы.
- Нарушение проницаемости стенок сосудов.
- Дефицит витамина С.
- Отклонения в функционировании печени и селезенки.
- Некоторые аутоиммунные, инфекционные и вирусные заболевания.
- Поражение сосудистой системы при лихорадке.
Что такое гемофилия?
Гемофилия – болезнь, передающаяся по наследству, при которой замедляется способность крови к свёртыванию, повышается кровоточивость из-за недостаточной активности некоторых белковых компонентов. Само слово греческого происхождения можно разделить на две части: «haemo», что в переводе означает «кровь» и «phylia» — любовь. Дословный перевод – «любовь к крови».
По статистике гемофилией чаще болеют лица мужского пола. Частота встречаемости болезни по разным данным 1 на 5 — 8 тысяч представителей мужского населения. В настоящее время на планете проживает около 350 тысяч больных гемофилией людей. Считается, что около 7% людей переносят болезнь в лёгкой форме и являются не обследованными.
Женщины тоже могут страдать гемофилией, но такие случаи, из-за особенностей наследования, являются, скорее, казуистикой. В настоящее время известно всего 60 случаев болезни у лиц женского пола за всю историю изучения недуга.
Гемофилия не имеет расовой предрасположенности и отмечается во всех этнических группах.
История открытия гемофилии
О болезни известно ещё с библейских времён. В своде основных законов иудаизма – Талмуде разрешалось освобождать мальчиков от обряда обрезания, если у него в роду были смертельные исходы после кровотечений.
Исследовать повышенную кровоточивость пытались множество учёных. В начале девятнадцатого века Джоном Конрадом Отто из Филадельфии впервые удалось опубликовать работу по этой теме. Он первым решил, что повышенная кровоточивость может передаваться по наследству. Название у болезни появилось благодаря немецкому физиологу Хопфу. В двадцатом столетии стало известно, что гемофилия бывает нескольких типов.
Гемофилия типа В, или «болезнь Кристмаса», названа так в честь первого ребёнка, обследованного по поводу данного заболевания.
Почему люди болеют гемофилией?
Для предотвращения массивной кровопотери при травмах в крови присутствуют специальные белки — факторы свёртывания крови, а также кровяные пластинки, ответственные за этот процесс – тромбоциты. Всего выделено 12 белков – факторов.
Повреждённый сосуд спазмируется, то есть сужается. Это, так называемая вазоконстрикция. Кровь, которая протекает по сосуду, контактирует с его деформированной стенкой. Один из факторов свёртывания после такого взаимодействия обладает способностью превращаться в своеобразную клейкую массу.На неё налипают тромбоциты, которые, в свою очередь, выделяют гранулы, нужные для активации других факторов свёртывания. Каждый из них, последовательно способствует активации следующих за ним факторов. Образуется кровяной сгусток и кровотечение останавливается.
При гемофилии в крови снижено количество факторов 8,9 или 11 – антигемофильного, Кристмаса, плазменного предшественника тромбопластина (фактор Розенталя). В результате кровяной сгусток образуется медленно и является очень непрочным. Скорость кровотечения такая же, как и у здоровых людей, но кровь сворачивается намного медленнее.
За выработку белков – факторов свёртывания отвечают определённые гены, поэтому болезнь носит наследственный характер.
Причины
Геморрагический синдром обычно вызван различными дефицитами факторов свертывания крови и тромбоцитопатии, в том числе:
- гемофилия А или В;
- травмы, переохлаждения и перегревы;
- ОРВИ и острые бактериальные инфекции;
- профилактическое вакцинирование;
- острые лучевые поражения;
- болезнь Виллебранда;
- системная красная волчанка;
- тромбоцитопеническая пурпура или болезнь Верльгофа;
- ДВС-синдром;
- ВИЧ-инфекция;
- тяжелые поражения печени;
- инфекционные и иммунные васкулиты;
- гипо- или дисфибриногенемия.
Психогенная форма геморрагического синдрома обычно представлена невротической кровоточивостью или может быть вызвана синдромом Мюнхгаузена.
Необходимо помнить, что в связи с общей доступностью медицинских препаратов нарушения гемостаза — развитие геморрагического синдрома может быть спровоцировано приемом лекарственных препаратов — нестероидных противовоспалительных средств, глюкокортикоидов, антикоагулянтов и антиагрегантов, которые нарушают свертываемость крови и способность тромбоцитов к агрегации.
Диагностика гемофилии
Физикальное обследование ребёнка
Важнейшим этапом в диагностике гемофилии является сбор анамнеза. Во время беседы доктор обязательно спросит о случаях длительного кровотечения у близких родственников и случаях смерти в раннем детском возрасте, либо от потери крови
Важно выяснить особенности течения родов, как чувствовал себя малыш в первые дни после рождения и в каком возрасте появились первые симптомы болезни
При осмотре выявляются признаки болезни: синяки, длительно незаживающие ссадины, изменения суставов, мышц и костей. Вследствие хронических кровотечений можно увидеть бледность кожи.
Лабораторные методы диагностики
Для подтверждения диагноза гемофилии важна лабораторная диагностика. Общий анализ крови наиболее доступен, но он малоинформативный. Можно обнаружить анемию различной степени из-за постоянных кровотечений. Количество тромбоцитов при гемофилии остаётся в пределах возрастной нормы. В общем анализе мочи возможно присутствие эритроцитов, что будет указывать на поражение почек.
Скрининговым тестом на гемофилию является определение АЧТВ – активированного частичного тромбопластинового времени. При гемофилии данный показатель будет значительно превышать норму и указывать на снижение факторов 8, 9 или 11.
Окончательно диагноз подтверждается специальным анализом на факторы свёртывания крови, а также молекулярно – генетическими исследованиями.

Причины
В большинстве случаев нарушение рассматриваемого рода имеет вторичное происхождение. То есть обусловлено прочими отклонениями в работе организма.
Какие именно факторы развития присутствуют:
- Генетические аномалии. Измененный материал передается детям, которые встречаются с нарушениями уже при рождении. Однако манифестация может и припоздниться. В некоторых ситуациях отклонения наблюдаются в пубертатный период.
- Васкулиты. Воспалительные процессы со стороны сосудов разного калибра и неодинаковой локализации. Как правило, встречаются в результате атаки собственных защитных сил организма на клетки.
Аутоиммунный процесс — не единственный возможный. Встречаются и инфекционные провокаторы. Например, на фоне поражения стафилококком, пиогенной флорой вообще, вирусами герпеса, в особенности штаммом четвертого типа и пр.
Обследование пациентов требуется для отграничения различных форм и расстройств.
- Инфекционные заболевания. Разной локализации и интенсивности.
- Всевозможные нарушения синтеза факторов свертывания. Гемофилии, ДВС-синдром и большая группа прочих изменений.
- Гормональный дисбаланс. Встречается и как естественный процесс. Например, на фоне пубертатного периода, беременности, также перехода в климакс у мужчин и женщин.
Речь может идти и о группе причин. Потому вопрос происхождения не всегда столь очевиден и прост. От врача требуется достаточная прозорливость в вопросах клинической практики.
Общие сведения
Гемофилия — что это за болезнь? Гемофилия (латынь – haemophilia) представляет собой генетически наследуемое заболевание, в основе которого наследственный дефицит (снижение активности) плазменных факторов свертывания крови (VIII — гемофилия А или IX — гемофилия В), проявляющееся геморрагическим синдромом (снижением свертываемости крови, выраженной склонностью к кровоизлияния/кровотечениям). Под фактором свертывания крови подразумевается белок, содержащийся в тромбоцитах/плазме крови, который и обеспечивает свёртывание крови.
В норме уровень активности фактора свертывания крови варьирует в пределах 50-150%.
Тип наследования: Х-сцепленный рецессивный и в подавляющем большинстве случаев (около 70%) прослеживается положительный семейный анамнез. Гемофилия обусловлена мутациями в гене FIX (Xq27) или FVIII (Xq28). Реже встречаются случаи без наличия семейного анамнеза на фоне спорадических мутаций (Википедия). Спорадическая генная мутация может произойти в период овуляции/сперматогенеза в любом поколении и на протяжении нескольких поколений женщин-носителей оставаться скрытой, пока несущая ген гемофилии Х-хромосома случайно не передастся мальчику. При этом, в сперматогенезе мутации в гене возникают в 4-5 раз чаще, чем в оогенезе. То есть, матери в 80-85% спорадических случаев заболевания являются носителями генной мутации, которые возникли в зародышевых клетках отца. Прослеживается сильная корреляция между возрастом отца и риском получения дочерью носительницей от него мутации: средний возраст отца 40 лет.
Гемофилия (несворачиваемость крови) — достаточно редкое заболевание (ежегодные показатели заболеваемости в человеческой популяции варьируют в пределах 7-15 случаев/100 000 населения). При этом, на долю гемофилии А (ГА) приходится 78-88% из общего числа случаев заболеваний. В подавляющем числе случаев болеют гемофилией лица мужского пола. Женщины являются кондукторами (носителями/проводниками) гена гемофилии и передают части своих сыновей это заболевание.
Единичные случаи гемофилии встречаются и у лиц женского пола при наследовании гена от больного гемофилией отца и от носителя гена — матери или у женщин с наличием мутации гена на одной хромосоме при неактивном гене на другой хромосоме (болезнь Шерешевского-Тёрнера). Крайне редко могут быть клинические проявления у некоторых женщин – носителей фактора свертывания крови (FIX)/мутации гена фактора свертывания крови (FVIII).
Ниже приведена схема наследования гемофилии, согласно которой вероятность рождения сыновей без признаков или с признаками гемофилии у женщин-носительниц патологического гена и здорового мужчины одинакова (50:50). При этом у некоторых дочерей может присутствовать симптоматика заболевания, а вероятность рождения дочери-переносчика гена составляет 50%. А мужчина больной гемофилией сможет зачать здоровых детей с женщиной не носительницей патологически измененного гена. При этом все рожденные дочери будут переносчиками заболевания.
Кроме генетически обусловленных (наследственных) форм выделяют приобретенные формы гемофилии (болезнь Розенталя), в основе которых дефицит фактора ХI и которая относится к группе редких коагулопатий. Приобретенные формы гемофилии встречаются крайне редко и в основе их развития — появление антител к факторам свертывания, что характерно для аутоиммунных/миелопролиферативных заболеваний, гиперчувствительности к лекарственным препаратам, заболеваниям кожи и беременности. Приобретённая гемофилия наиболее распространена в возрастном периоде 69-80 лет, однако среди женщин патология часто встречается в репродуктивном возрасте. В целом распространенность приобретенной гемофилии составляет 1,5 случая/1 млн населения /год (рис. ниже).
Зачастую в литературе гемофилия А называется болезнь «викторианская» или «царская болезнь», которая появилась в России, благодаря потомкам королевы Виктории и которой страдал сын Николая 2, Алексей. Злосчастный ген унаследовала мать ребенка (Александра Фёдоровна, являвшейся внучкой Виктории), который она передала сыну. Распространению гемофилии среди царствующих лиц Европы способствовали также браки между близкими родственниками, практиковавшиеся с целью укрепления династий и политической целесообразности, примеры которых хорошо известны в истории тех или иных монархий.
Причины геморрагического гастрита
Геморрагический гастрит не появляется самостоятельно. Гастропатия с геморрагическим компонентом появляется при продолжительном воздействии на желудок нескольких провоцирующих факторов:
- Неправильный режим и некачественное питание: еда всухомятку, перекусы «на ходу», регулярное питание фаст-фудами. Такая пища и неправильный режим травмирует желудок, что снижает местный иммунитет.
- Появление патогенных хеликобактерий, которые способны выживать в агрессивной желудочной среде. Паразитируя на поверхности слизистой, они вызывают некротическое поражение тканей в очагах воспаления.
- Чаще геморрагический гастрит появляется у людей, злоупотребляющих алкоголем, кислой, пересоленной, перченой пищей. Эти продукты и крепкие спиртные напитки раздражают слизистую, а при длительном воздействии образуются очаги воспаления.
- Истончение сосудов в желудочных стенках может вызывать случайное попадание химических веществ: солей, щелочей, кислот или других токсичных соединений. Они могут попасть в организм при заглатывании через рот, вдыхании через нос. В этом случае возникает острое воспаление. Эту же форму могут вызвать некоторые лекарства, в частности, антибиотики. Причины из вышеприведенного перечня способствуют хроническому развитию патологии.
Острый геморроидальный катар возникает по причине:
- перенесенного шока;
- сепсиса;
- травмы или ожога;
- дисфункции почек или печени.
Симптомы
Клиника зависит от конкретной формы геморрагического синдрома. Оценивать ее нужно соответственно.
Ангиоматозная разновидность
- Боли в месте кровотечения. Незначительные по характеру, слабые. Ноющие, тянущие. При массивном процессе явление может быть куда сильнее. Нестабильны в плане течения. Становятся выраженными при движении, перемене положения тела, физической активности.
- Излияние жидкой соединительной ткани в четком локализованном участке. Это характерная отличительная черта ангиоматозной формы от прочих. Присутствует отграниченная область поражения. Однако на глаз обнаружить ее не всегда возможно. Требуется диагностика. Субъективно симптом не ощущается.
- Отечность места поражения. При значительном количестве вышедшей крови возникает увеличение локализованного участка. Насколько сильное — зависит от характера и интенсивности процесса.
- Слабость, сонливость, вялость.
При длительном течении возможны проявления анемии. Кожные проблемы, ломкость волос, одышка, расстройства со стороны сердца, непереносимость физических нагрузок. Результат потери железа.
Гематомный вариант
Намного более опасный. Чреват стремительным летальным исходом без лечения.
Массивные кровоизлияния в суставы (гемартроз). Визитная карточка этой разновидности нарушения. Сопровождается существенным увеличением размера полости, компрессией хряща и сумки, проблемами с обеспечением местных структур питательными веществами.

Двигательная активность сходит на нет, возможность использовать пораженную конечность тоже. Как правило, гематомная геморрагия вовлекает крупные суставы: колени, локти, бедра. Возможны варианты.
- Выраженный болевой синдром в месте поражения. Усиливается при попытках пальпации. Передвижение, изменение положения руки, ноги невозможно ввиду интенсивного дискомфорта, отечности. Требуется пункция, дренирование полости сустава и восстановление его анатомической формы, функций.
- Образование крупных гематом. На больших площадях тканей. Выглядят как лиловые или фиолетовые, синеватые, красные участки под кожей. Сильно выпирают над поверхностью дермы, изменяют внешние свойства тела. Требуется срочная медицинская помощь.
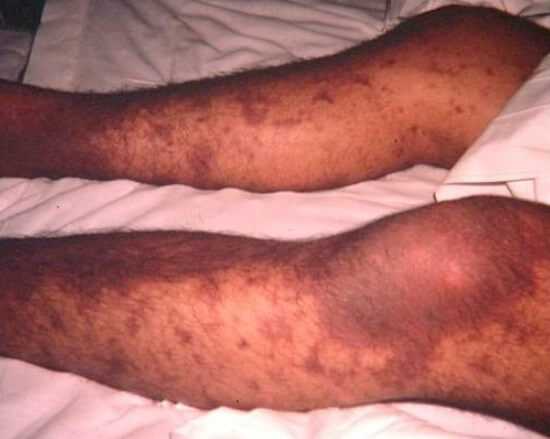
- Слабость, сонливость. В результате снижения концентрации гемоглобина.
При развитии кровотечений в области внутренних органов, возможны очаговые нарушения. Например, проблемы в работе пищеварительного тракта, неврологические дефицитарные явления. - Некроз при длительном сохранении объема крови в тканях. В результате ишемии (недостаточном питании) и компрессии окружающих структур. Наиболее грозное осложнение. Возможно независимо от локализации процесса. В частности, при кровоизлиянии в головной мозг (например субарахноидальном) не миновать симптомов, напоминающих обширный инсульт. При условии, что устранение последствий начато не своевременно.

Васкулито-пурпурная форма
Массивные высыпания по всему телу. Выглядят как небольшие пятна фиолетового, лилового оттенков, возможно окрашивание в синеву. Редко превышают в диаметре 1 см. Полностью безболезненны, не сопровождаются зудом, жжением, прочим дискомфортом, что отличает их от высыпаний при дерматитах и собственно кожных болезнях. Проходят самостоятельно без каких-либо отклонений и специальных мероприятий.
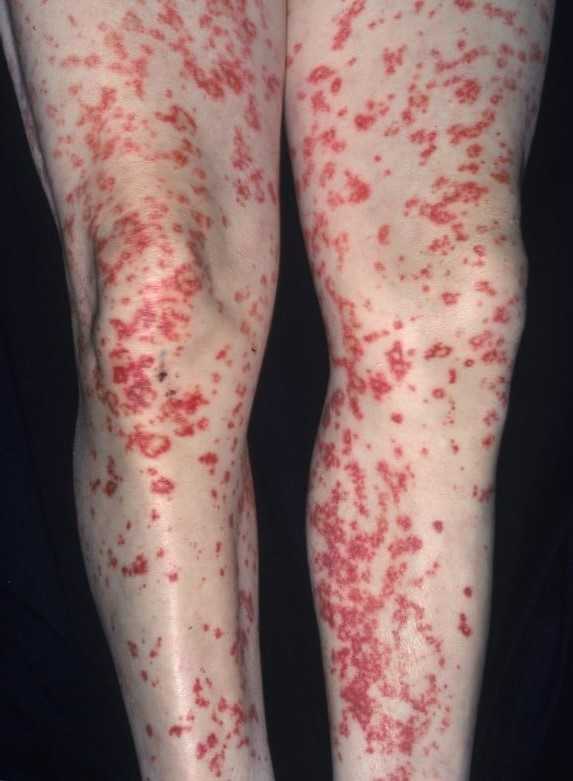
- Слабость, разбитость.
- Возможны массивные кровотечения: маточные, кишечные, легочные. Зависит от причины, вызвавшей к жизни патологический процесс.
Для названной формы типичны опасные осложнения. Вероятность таковых сложно заранее спрогнозировать. Все зависит от длительности процесса, основной причины, прочих моментов.
Петехиальный тип
Для этой разновидности характерно развитие массивной сыпи по всему телу, небольших красных или алых пятен. До 3 мм. Также помимо дермальных слоев они затрагивают слизистые оболочки. Могут образовываться, в том числе на внутренних органах.

Опасность для здоровья и жизни несут сравнительно редко. Однако все зависит от первичного заболевания.
Смешанный вид
Проявляется кровоизлияниями в ткани, также кожным геморрагическим синдромом, образованием пятен, петехий, пурпуры. Как было сказано, развитие суставных поражений нетипично.
Как распознать коагулопатию?
Коагулопатия – группа патологий, объединенных нарушением свертываемости крови. Причем сбой в механизме гемостаза может произойти в любом его звене. Патология может быть врожденной (наследственной, генетической), и приобретенной, в том числе аутоиммунной, а также первичной и вторичной. Нередко она развивается на фоне других заболеваний.
Причины
Приобретенные формы коагулопатии обусловлены различными факторами:
- заболевания печени (цирроз, вирусные и токсические гепатиты, при которых нарушается синтез факторов свертывания);
- патологии почек (нефротический синдром, провоцирующий потерю прокоагулянтов с мочой);
- длительный или неконтролированный прием антикоагулянтов;
- гемотоксичные змеиные яды;
- дефицит витамина К (гипо- и авитаминоз), преимущественно связанный с недостаточным усвоением пищи в кишечнике;
- некоторые виды вирусных геморрагических лихорадок;
- лейкемия.
Аутоиммунные формы также являются приобретенными коагулопатиями и развиваются в результате появления аутоантител, являющихся ингибиторами факторов свертывания. Чаще всего диагностируют патологию на фоне антифосфолипидного синдрома, системной красной волчанки и ревматоидного артрита.
Генетические коагулопатии передаются по наследству рецессивным путем. Наиболее известные патологии – гемофилия и болезнь Виллибранда.
Симптомы
Основной симптом – частые и длительные кровотечения разной локализации и интенсивности. При гемартрозах суставы выглядят припухлыми, движения в них ограничены. При малейших ушибах появляются обширные подкожные гематомы.
По мере прогрессирования патологии нарастают признаки анемии. Кожные покровы бледные, дистальные фаланги пальцев и носогубная складка выглядят синюшными. Постепенно ухудшается общее состояние. Если не предпринять мер, развиваются осложнения, наиболее грозное из них – геморрагический шок.
Диагностика
Основу диагностики составляют характерная клиническая картина и ряд лабораторных тестов:
- Клинический анализ крови. Признаки железодефицитной анемии – пониженный уровень гемоглобина и эритроцитов. Уменьшение количества тромбоцитов.
- Коагулограмма. Время свертывания крови, а также показатели протромбинового индекса и тромбинового времени удлиняются, количество фибриногена будет снижено.
При подозрении на наследственную форму коагулопатии пациента направляют на генетические тесты. Они помогают выявить причину патологии.
Лечение
Врожденные формы патологии требуют соблюдения определенного образа жизни, диеты и пожизненного приема лекарственных препаратов.
Лечение приобретенных коагулопатий только комплексное. Требуется найти и устранить причину патологической кровоточивости. Кроме того, усилия врачей направлены на стабилизацию состояния больного, в частности, устранение анемии, гипопротеинемии, нарушений гемодинамики и газообмена. Специалисты проводят посиндромную интенсивную терапию, корректируют водно-электролитный и кислотно-основной обмен, а также нутритивный статус. Тактика ведения пациента зависит от конкретной формы заболевания.
Лечение
При определении схемы лечения наиболее важна нозология:
в случае обнаружения болезни Верльгофа пациентам назначают глюкокортикостероиды, спленэктомию, негормональные иммунодепрессанты, иммуноглобулины, плазмаферез, трансфузию концентрата тромбоцитов, также может понадобиться симптоматическая терапия и прием растительных гемостатических средств;
особам с гемофилией необходима заместительная и локальная гемостатическая терапия, устранение гемартрозов и вторично возникшего ревматоидного синдрома, применение глюкокортикостероидов и реабилитационных мер;
при геморрагическом васкулите важно соблюдать особый режим и диету, медикаментазная терапия проводится с использованием гепарина и антиагрегантов, свежезамороженной плазмы, глюкокортикоидов, нестероидных противовоспалительных средств, экстракорпоральных методов очищения крови, негормональных иммунодепрессантов.
В некоторых случаях может понадобиться лечение анемического синдрома, кожных высыпаний и инфекционно-воспалительных процессов.
Геморрагические пятна: их обработка и профилактика
Для обработки локальных поражений и кровотечений используют тампоны с гемостатической губкой, тромбин, 5% раствор эпсилон-аминокапроновой кислоты либо 0,025% раствор адроксона.
Кожные высыпания также рекомендовано смазывать троксерутином 2 раза в день и гепариновой мазью.
Лечение геморрагической болезни новорожденных
При внезапно возникающей кровоточивости любого происхождения детям необходим покой. Если возникает кровотечение из желудочно-кишечного тракта, то кормить ребенка нужно сцеженным и охлажденным молоком. Неотложной терапией становится введение внутримышечных инъекций 1% раствора Викасола в средней дозе 0,6-1 мл за 2 приема в день, три дня подряд. При этом дополнительно назначают хлорид кальция, аскорбиновую кислоту.
Детям, у которых было выявлено значительное кровотечение проводят трансфузии свежей крови, плазмы либо препаратов протромбинового комплекса PPSB. Стандартная доза: 15-30 ЕД на килограмм массы тела. Может понадобиться оксигено-, симптоматическая и заместительная терапия, к примеру, назначение преднизолона в случае надпочечниковой недостаточности.
Доктора
специализация: Гематолог / Флеболог / Педиатр
Шадрина Инна Лерьевна
2 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Викасол
Кальция хлорид
Даназол
Десмопрессин
Гепарин
Гепариновая мазь
- Коэйт-дви – препарат заместительной терапии при гемофилии, который вводят в различных дозах от 15 до 40 ЕД/кг в сутки в зависимости от обстоятельств – необходимости проведения хирургических манипуляций, полостной операции или в случае обширных травм, макрогематурии, профузных желудочно-кишечных кровотечениях и пр.
- Даназол является ингибитором продукции гонадотропинов, помогает при первичных меноррагиях, помогает усиливать эффект антикоагулянтов. Дозировку подбирают самую меньшую, но эффективную.
- Альфа2-интерферон – белок, идентичный человеческому лейкоцитарному. Обладает противовирусным, противоопухолевым и иммуномодулирующим эффектом. Помогает при новообразованиях лимфатической системы и вирусных заболеваниях. Дозировку и схему лечения следует подбирать индивидуально.
- Десмопрессин – является диуретиком и аналогом вазопрессина, который способен активировать VIII фактор свертывания крови и способствовать повышению уровня активатора плазмина крови. Оптимальный режим дозирования должен определить лечащий врач.
- Гепарин – относится к группе антикоагулянтов прямого действия, который помогает уменьшить агрегацию тромбоцитов, повышает сопротивляемость сосудов головного мозга. Применяется для профилактики свертывания крови во время операций и экстракорпоральных методов лечения.
- Эпсилон-аминокапроновая кислота – гемостатическое средство, при геморрагическом синдроме используется 5% раствор 0,1 г/кг в сутки в/в струйно медленно либо капельно, а затем после улучшения состояния — просто внутрь.
- Спленэктомия – оперативное вмешательство с удалением селезенки, применяется при различных сосудистых патологиях, а также новообразованиях, разрывах и ранениях.
- Экстракорпоральные методы очищения крови необходимы для детоксикации, стимуляции клеточного иммунитета, увеличения мощности антиоксидантной защиты, стабилизации клеточных мембран, антигипоксического эффекта, улучшения регионарного кровообращения, нормализации объема циркулирующей крови и саногенеза.
Экспульсивная геморрагия
Довольно редкое и тяжёлое осложнение, возникающее после операций на глазном яблоке при катаракте и других заболеваниях. Может начаться уже в момент операции, но обычно развивается на ранних стадиях послеоперационного периода. При этом виде геморрагии происходит повреждение задних цилиарных артерий. Считается, что гипертония, атеросклероз, глазная гипертензия являются предрасполагающими факторами к этому виду кровоизлияний. Поэтому во время подготовки больного к операции подобные данные должны учитываться. Сопровождается тошнотой, рвотой, сильной болью в глазу и голове. В особо тяжёлых случаях возможно выталкивание содержимого глаза кровяным напором из раны. В качестве противодействующих методов применяют эвакуацию крови через разрез склеры. Также необходимо как можно быстрее и плотнее зашить рану после операции.
Желудочно-кишечные кровотечения
В случае тяжелого течения гемоглобина и выраженной недостаточности факторов свертывания (чаще при сочетанном дефиците VIII и IX факторов) следы крови можно заметить уже при первых срыгиваниях после кормления малыша. Чрезмерно твердая пища, проглатывание детьми мелких предметов (особенно имеющих острые грани или выступы) способны травмировать слизистую оболочку желудочно-кишечного тракта.
Как правило, если в рвотных массах или при срыгивании выявляется свежая кровь, то повреждение нужно искать на слизистой оболочке пищевода. Если рвотные массы имеют вид «кофейной гущи», то источник кровотечения в желудке, кровь успела среагировать с соляной кислотой, и образовался солянокислый гематин, который и имеет характерный вид.
В случае источника кровотечения в желудке может также наблюдаться наличие черного, чаще жидкого, дегтеобразного стула, который называется «мелена». При наличии свежей крови в кале ребенка можно заподозрить кровотечение из самых нижних отделов кишечника – прямой и сигмовидной кишок.
Диагностика
Обследование проводится в стенах больницы, особенно в острых случаях. Основной специалист — гематолог.
Мероприятия типичны:
- Устный опрос пациента. Нужно выявить и зафиксировать все жалобы для их дальнейшей оценки, анализа.
- Сбор анамнеза. В рамах первичного обследования нужно определиться с вероятным происхождением аномального процесса. Методика позволяет обнаружить природу геморрагического синдрома.
- Анализ крови общий, биохимия. Дает информацию по составу и реологическим свойствам ткани.
- В обязательном порядке назначается коагулограмма. Исследование скорости свертывания. Предоставляет возможность констатировать факт наличия проблемы.
- УЗИ внутренних органов, суставов. В рамках оценки состояния анатомических структур, исключения латентных кровоизлияний.
Возможно проведение генетических тестов, анализов по потребности. Если врач сочтет это нужным.
Список мероприятий неполный, однако, они проводятся наиболее часто.
Прогноз
Зависит от конкретного диагноза. При множестве расстройств — неблагоприятный. Если есть возможность взять болезнь под контроль или скорректировать симптоматику до нуля — перспективы восстановления хорошие.
Вопрос решается после проведения хотя бы базовой диагностики. Уточнить прогноз нужно у своего лечащего врача.
Возможные осложнения
Основные негативные последствия представлены опасной группой процессов.
- Сюда относят инсульт, инфаркт, массивные кровотечения, летальные в большинстве своем, также анемию с критическим падением уровня гемоглобина.
- Всевозможные нарушения работы сердечнососудистой системы, головного мозга, неврологический дефицит.
Геморрагические диатезы — это группа синдромов. Как правило, речь не о диагнозе, а о расстройстве симптоматического уровня.
По каким причинам оно развивается — нужно выяснить под контролем специалиста по гематологии. Возможно привлечение сосудистого хирурга, прочих докторов, если на то есть основания.
При должном внимании и своевременной терапии удается улучшить качество жизни, свести риски к минимуму и сохранить здоровье.
Классификация
Выделяют 5 разновидностей геморрагического синдрома:
- Гематомная — вызвана дефицитом VIII, IX и XI фактора свёртывания крови, обычно встречается при гемофилии А или В, проявляясь болезненными напряженными кровоизлияниями в толщу мягких тканей (петехиальные высыпания) и суставов, что приводит к постепенным функциональным нарушениям опорно-двигательной системы, отличается возникновением запоздавших кровотечений — спустя пару часов после травм, возможны даже кровоизлияния в ткани головного мозга – чаще всего из-за тромбоцитопатий.
- Петехиально-пятнистая, капиллярная, микроциркуляторная — так называемая синячковая разновидность, которая возникает при дефиците II, V и X фактора свёртывания крови, обычно вызвана тромбоцитопенией, тромбоцитопатией, такими нарушениями свертывающей системы как гипофибриногенемия, дисфибриногенемия и наследственный дефицит факторов кровяного свертывания.
- Смешанная, микроциркуляторно-гематомная форма обычно инициирована тяжелым дефицитом факторов протромбинового комплекса и XII-XIII фактора, заболеванием Виллебранда, ДВС-синдромом, передозировкой тромболитиков и антикоагулянтов, появлением в кровотоке иммунных ингибиторов VIII и IX фактора, внешне проявляется сочетанием петехиально-пятнистых кожных геморрагий и отдельных больших гематом в области забрюшинного пространства и стенки кишечника, в крайне редких случаях возникают кровоизлияния в полости суставов, образующиеся синяки отличаются обширностью распространения и болезненностью.
- Васкулито-пурпурная форма вызвана инфекционным или иммунным васкулитом и способна легко трансформироваться в ДВС-синдром, для нее характерны геморрагические высыпания и развитие эритемы с воспалительным процессом, возможно присоединение нефрита и развитие кишечного кровотечения.
- Ангиоматозная разновидность геморрагического синдрома может возникать в области телеангиэктазии, ангиомы или артериовенозного шунта в виде упорных локальных геморрагий в зонах сосудистых патологий.






























