Симптомы пролапса тазовых органов
Женщины, страдающие данным заболеванием, могут чувствовать наличие «постороннего тела» в районе вульварного кольца, тяжесть в нижней части живота. Как правило, симптомы становятся сильнее ко второй половине дня, ближе ко сну. Дискомфорт и болевые ощущения пропадают после отдыха, либо после лечения данного отклонения.
Болевые ощущения практически отсутствуют и не являются типичными для данного вида пациентов. Сильная боль в брюшной полости может возникнуть при энтероцеле. Очаги возникают эпизодически в результате тракции брыжейки. Нередки и задержки в мочеиспускании. Они также могут сопровождаться острой болью в нижней части живота. У некоторых пациентов могут возникнуть проблемы в сексуальной жизни – дисфункция или диспареуния.
Раскрытие входа влагалища может повлечь за собой инфекцию половых путей. Именно поэтому пациенты, страдающие пролапсом гениталий, сталкиваются также и с кольпитами, или же острыми болевыми ощущениями, имеющими характер воспаления. При соприкосновении вышедшей из влагалища матки с нижним бельем, а также наличии отклонений в кровообращении, могут появиться язвы, деформации слизистого слоя.
При смещении фронтальной стенки влагалища, уретроцеле, цистоцеле могут повлечь за собой сбой в системе мочевыделения организма. В при паравагинальном и центральном нарушении лобкового, шейного соединительнотканного слоя пациенты часто страдают недержанием мочи. При поперечном отклонении самопроизвольное мочеиспускание отсутствует, при этом увеличивается количество остатков выделений.
Медицинская практика показывает, что при ранних стадиях пролапса гинеталий очень часто наблюдается недержание мочи. При частичном, либо полном выпадении – характерен обструктивный тип мочевыделения, в том числе и задержка мочи. В таких случаях система мочеиспускания, пути выведения мочи у пациенток, имеют те же симптомы и находятся в аналогичном состоянии, как при недержании.
Больные страдающие ректоцеле имеют нарушения в работе прямой кишки, сходные по симптомам с колитом, и сопровождающиеся недержанием стула и газов, а также приступами задержки. Это приводит к постоянному напряжению, увеличению давления в брюшной полости, и дальнейшему развитию заболевания.
Пролапс гениталий непрямую влияет на жизнь женщины, ее социальную активность, трудоспособность.
Можно ли с помощью операции полностью восстановить функции кишечника?
Очевидно, что при удачном стечении обстоятельств, в которые входят — благоприятная форма порока, опыт и умения хирурга, оснащенность клиники, тщательная подготовка к операции и скрупулезный послеоперационный уход – вероятность благоприятного результата будет высокой. Надо учесть, что для достижения максимального результата хирург должен решить проблему качественно и с первой попытки. Доказано, что каждая следующая реконструктивная операция, выполненная после неудачной первой, будет иметь менее благоприятный прогноз. Однако, даже при успешном восстановлении после первой операции ряда функций кишечника, важные нервы и мышцы отвечающие за позыв к опорожнению прямой кишки и позволяющие удерживать кишечное содержимое могут отсутствовать. Поэтому после операции начинают программу реабилитации кишечных функций, включающую элементы тренировки и научения, помогающие детям стать опрятными.
Причины возникновения патологии
При пролапсе часть межпозвоночного диска выходит за пределы его костного окружения, что сопровождается неприятными симптомами. Происходит это по нескольким причинам.
- Основной фактор, влияющий на формирование патологии, — это слишком активная физическая нагрузка. Чаще всего деструктивные изменения позвоночника возникают, когда человек пытается поднять слишком тяжёлый вес, например, тренируясь в спортивном зале. Дело в том, что люди при подъеме чего-либо тяжёлого руками, как правило, прогибают позвоночник вперед, принимая на него основную нагрузку. Как следствие у них развивается грыжа в поясничном отделе.
- Еще одна причина болезни кроется в травмах, которые не всегда очевидны. Иногда пролапс развивается как следствие ударов после аварий, но повлиять на его появление могут и мелкие повреждения, которые часто игнорируют. Они накапливаются, увеличивают нагрузку на тот или иной отдел позвоночника, что и провоцирует впячивание диска.
- Межпозвоночная грыжа может служить следствием падения с высоты. В таких ситуациях нередко диагностируют перелом позвоночника. Костная ткань повреждается, что пациенты, а её неровные края могут задеть хрящ. Его оболочка повреждается, содержимое смещается к краю или выходит наружу.

Почему возникают грыжи позвоночника
Вне зависимости от того, что именно спровоцировало появление проблемы, пациент нуждается в срочной медицинской помощи. Остановить развитие грыжи позвоночника обычно удаётся исключительно на ранних стадиях.
Основная сложность терапии заключается в том, что пациенты не обращают внимание на слабые боли и никак не корректируют свой привычный образ жизни. Тем временем болезнь прогрессирует, стадия повреждения дисков переходит в пролапс, устранение которого проводится хирургическим путем
Особенности заболевания
Пролапс межпозвоночного диска развивается далеко не у всех. Как правило, ему подвержены люди среднего возраста, которым исполнилось 35-40 лет. Чаще всего это пациенты, чья работа связана с длительным пребыванием в одном и том же положении или с подъемом тяжестей.
В норме позвонки разделены между собой дисками, которые образованы из хрящевой ткани. Эти вставки играют важную роль. Они не позволяют костным тканям соприкасаться, что обеспечивает высокую подвижность. Кроме того, межпозвоночные диски служат своеобразным амортизатором, то есть смягчают любые нагрузки на сам позвоночник.
Пролапс межпозвоночных дисков — это постоянно прогрессирующее заболевание. Если пациент не будет принимать соответствующих мер, грыжа будет развиваться очень быстро. Оболочки дисков повредятся, а его содержимое начнёт стремиться к выходу наружу.
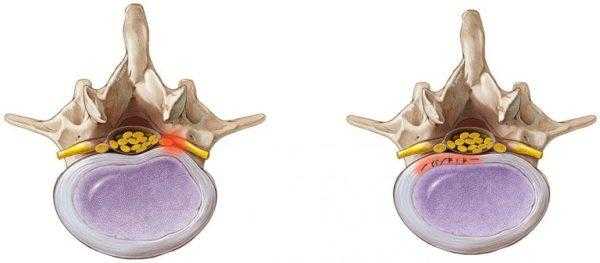
Образование пролапса межпозвоночных дисков
По сути пролапс можно рассматривать как один из этапов формирования межпозвоночной грыжи. Если на ранней стадии дегенеративные изменения практически незаметны, а диск лишь немного изменил свою форму и стал более тонким, что практически не сопровождается какими-либо неприятными симптомами, то при пролапсе ситуация меняется. Из-за повреждения дисковых оболочек защемляются нервные окончания, поэтому человек начинает чувствовать боль.
Общая тактика терапии
К лечению пролапса межпозвоночных дисков нужно подходить крайне ответственно. В противоположном случае интенсивность симптомов будет нарастать слишком быстро. Это говорит о том, что хрящевые ткани стремительно разрушаются, нервные окончания сдавливаются, а сами позвонки начинают соприкасаться между собой. На ранних стадиях проводят консервативное лечение, которое базируется на трёх основных направлениях медикаментозной терапии.
Устранение воспалительных процессов. Вокруг проблемных позвонков нередко начинается воспаление, которому могут быть подвержены хрящи и мягкие ткани. Если не принимать соответствующих мер, процесс быстро распространяется и захватывает всё больше площади. Снизить интенсивность воспаления можно благодаря препаратам местного действия. На ранних стадиях болезни врачи рекомендуют мази Индометацин или Диклофенак. Если ни одно из средств не помогает решить проблему, то стоит задуматься об использовании противовоспалительных средств гормональной природы. К таковым относится Преднизолон. Если мази не помогают, то допускается прием таблеток. В самых тяжелых случаях врачи рекомендуют делать инъекции.
Прекращение боли. Наличие пролапса всегда причиняет пациенту ряд неудобств. Практически все из них связаны с излишней болезненностью. Снять неприятные ощущения можно, если применять препараты с анестезирующим эффектом. При патологиях опорно-двигательного аппарата наиболее эффективными считаются Кетопрофен, Ибупрофен, Напроксен.
Восстановление суставов. Для избавления от болезни недостаточно просто снять неприятные симптомы
Важно обеспечить полноценное заживление тканей. Помогут в этом специализированные хондропротекторы
При пролапсе назначают Хондроксид или Терафлекс. Допускается местное или пероральное применение.
Прием лекарств — это не единственный способ оказать помощь своему организму при повреждении межпозвоночных дисков. Как показывает практика, положительный эффект появляется при регулярных занятиях лечебной физкультурой. Хирург или ортопед поможет правильно подобрать комплекс упражнений, который требуется выполнять регулярно. Польза такой методики заключается в том, что у пациента укрепляются мышечные ткани, окружающие позвоночник, а также повышается интенсивность кровоснабжения проблемных участков опорно-двигательного аппарата. В результате позвоночник слегка растягиваться, расстояние между позвонками увеличивается.
Еще один вспомогательный способ терапии пролапса межпозвоночных дисков заключается в корректировке рациона питания. Из меню следует исключить солёные блюда, так как избыток хлорида натрия провоцирует перераспределение жидкости внутри организма, что негативно сказывается на состоянии суставов. Лучше всего кушать лёгкие и полезные блюда, которые смогут насытить организм необходимыми для восстановления минералами и витаминами. На столе всегда должны присутствовать:
- кисломолочные продукты;
- овощи;
- фрукты;
- крупы;
- диетическое мясо;
- белая рыба.

Что полезно кушать для здоровья позвоночника
Лечим ректоцеле: рекомендации экспертов
Рекомендация №1. Ректоцеле I степени — повод изменить образ жизни
Большинство гинекологов, выявив во время осмотра ректоцеле I степени, не назначают лечения. Это объясняется тем, что выпячивание стенки прямой кишки в область влагалища незначительно и не вызывает неприятных симптомов.
Однако это — не повод расслабляться и забыть о диагнозе. Если причина заболевания — сильное натуживание, в том числе и во время запоров, пациенткам с первой стадией ректоцеле необходимо соблюдать диету. Это поможет не допустить затруднений при дефекации и избежать сильного напряжения мышц прямой кишки. Если не будет запоров, патология затормозится в развитии.
При регулярных запорах кишечная стенка продолжит выпячиваться во влагалище, достигая промежности. В этом случае опорожнение кишечника естественным путем становится невозможным: для дефекации придется «выдавливать» кал из прямой кишки, нажимая на заднюю стенку влагалища.
Во всех случаях, независимо от причины, необходимо постоянно наблюдаться у врача, чтобы не пропустить момент ухудшения состояния, если таковое произойдет.
Рекомендация №2. Не бойтесь операции! Хирургическое лечение ректоцеле позволяет полностью избавиться от боли и дискомфорта
Если выпячивание передней стенки прямой кишки во влагалище сопровождается постоянными запорами и болью в животе, откладывать операцию уже не стоит. Цель хирургического лечения — удаление участка кишки, который выпирает в область влагалища.
Также во время операции врач проводит укрепление стенки, соединяющей вагину и кишечник (ректовагинальная перегородка). Это делается путем сшивания тканей или установки сетчатого импланта. Иногда операция оканчивается корректировкой анального сфинктера.
Рекомендация №3. Отдавайте предпочтение современным хирургическим методам
Главный вопрос при проведении операции — определить путь доступа к перегородке между прямой кишкой и влагалищем. Врач может провести операцию через влагалище, анальное отверстие, брюшную стенку или промежность.
Доктора клиники Диана рекомендуют отдавать предпочтение лапароскопическим методам хирургии. Доступ к внутренним органам при этом получают через небольшие проколы в передней брюшной стенке. В эти отверстия врач вводит микрохирургические инструменты и мини-видеокамеру, после чего может в режиме реального времени наблюдать за происходящим.
Преимущества лапароскопической операции перед влагалищным и анальным путем — быстрое восстановление организма, низкий уровень травматичности и безболезненная реабилитация
Кроме того, лапароскопию можно проводить под местным наркозом, что важно для пациенток с сопутствующими заболеваниями
Рекомендация №4. Совмещайте лечение нескольких заболеваний
При проведении лапароскопии для лечения ректоцеле врач может одновременно удалить полипы, кисты и другие новообразования малого таза. Также допускается коррекция цистоцеле (опущение мочевого пузыря).
Рекомендация №5. Для лечения ректоцеле выбирайте профессионального и опытного хирурга
Недостаточная квалификация врача может привести к осложнениям. Доверять проведение операции при ректоцеле нужно только профессионалам, которые имеют большой багаж знаний и навыков и подкрепляют современным медицинским оборудованием и инновационными методиками лечения.
Классификация, симптоматика, осложнение ректального пролапса
Выпадение прямой кишки у взрослых и детей может проявиться внезапно, но в части случаев её развитие происходит постепенно. Главный симптом — непосредственно выпадение части кишечника, что в подавляющем большинстве случаев происходит во время акта дефекации в результате сильных напряжений организма. Патология характеризуется такими клиническими проявлениями, как:
- недержание каловых масс — до восьмидесяти процентов случаев;
- нарушения стула в виде запоров — до пятидесяти процентов случаев;
- несущественные кровотечения;
- повреждения слизистой, сопровождающиеся некротизацией её тканей.
В зависимости от симптоматики специалисты выделают четыре стадии выпадения сфинктера.
|
Стадия |
Клинические проявления |
Лечение |
|
Первая |
В процессе дефекации слизистая оболочка немного выворачивается, но в обычном состоянии никаких симптомов не наблюдается. |
Применяют консервативные методики. Прямая кишка восстанавливает нормальное положение самостоятельно в течение недлительного периода времени. |
|
Вторая |
В процессе дефекации слизистая оболочка немного выворачивается, но в обычном состоянии никаких симптомов не наблюдается. |
Используют консервативные методики. Прямая кишка восстанавливает положение самостоятельно, но для этого требуется длительный период времени. |
|
Третья |
Слизистая выпадает не только при дефекации, но и при любом натуживании: во время кашля, поднятия тяжести, при чихании. Симтоматика заключается в следующем:
|
Лечение требует оперативного вмешательства. Прямая кишка не восстанавливает своё нормальное положение самостоятельно. Её нужно вправлять пальцами. |
|
Четвёртая |
Выпадение кишки из заднего прохода происходит без напряжения. Выпадать может не только прямая, но и сегменты сигмовидной кишки. Слизистая грубеет и некротизируется, в области ануса появляется сильный зуд. |
Лечение требует оперативного вмешательства. Прямая кишка не восстанавливает своё нормальное положение самостоятельно; сделать это можно лишь приложив немало усилий. |
В случае, если прямая кишка была вправлена неправильно, грубо или не вовремя, может развиться её ущемление, которое сопровождается следующими осложнениями:
- быстро развивающимся отёком;
- нарушение кровоснабжения тканей и их отмиранию;
- смещением тонкой кишки и развитием её острой непроходимости и перитонита.
Лечение выпадение прямой кишки в Москве:
Показаны 10 из 14,
Все услуги
Приемы и консультации
-
Прием врача-гастроэнтеролога лечебно-диагностический, первичный
2 360 руб.
-
Прием врача-гастроэнтеролога лечебно-диагностический, повторный
2 230 руб.
-
Прием врача-гастроэнтеролога к.м.н., первичный
2 970 руб.
-
Прием врача-гастроэнтеролога к.м.н., повторный
2 620 руб.
-
Прием врача-гастроэнтеролога д.м.н., первичный
3 570 руб.
-
Прием врача-гастроэнтеролога д.м.н., повторный
3 210 руб.
Диагностика
УЗИ органов брюшной полости (печень, желчные протоки, желчный пузырь, поджелудочная железа, селезенка)
3 410 руб.
Диагностика
-
Эзофагогастродуаденоскопия
5 760 руб.
-
Эзофагогастродуаденоскопия с биопсией
7 190 руб.
-
Лечебная эзофагогастродуаденоскопия
10 700 руб.
Точную стоимость услуг сети клиник «Доктор рядом» можно узнать по телефону или в регистратуре.
Врач-педиатр, врач-терапевт, главный врач
Недоступно для онлайн записи
Врач-гастроэнтеролог
Запись на 01 марта, 09:20
Врач-гастроэнтеролог
Запись на 18 января, 18:20
Врач-гастроэнтеролог
Запись на 27 февраля, 08:00
Врач-гастроэнтеролог, врач-педиатр
Запись на 01 марта, 15:00
Лечение выпадения прямой кишки
Основным способом лечения является хирургическое вмешательство. Консервативные методы терапии можно использовать на начальной стадии ректального пролапса. Это поможет нормализовать стул и опорожнение кишечника. Врач может назначить диету, богатую клетчаткой, и обильное питье. Употребление 25 г растительных волокон ежедневно и увеличение объема питья до 1,5-2 л в сутки позволяет увеличивать частоту стула, если у пациента есть хронический запор. Если это не помогает, применяют слабительные препараты на растительной основе. Использовать их можно только по назначению проктолога. Самостоятельный прием слабительного может быть опасным.
Если есть признаки внутреннего выпадения, образования солитарной язвы или недостаточно эффективной работы мышц тазового дна, возможно применение БОС-терапии. Это процедуры, при которых моделируется такой режим работы мускулатуры, который обеспечит эффективную дефекацию. Для этого используется принцип биологической обратной связи. Пациенту устанавливают датчики и выводят с них информацию о состоянии мышц на экран. Выполняя упражнения, человек учится управлять работой мышц тазового дна и улучшать их функцию. Такие процедуры проводятся курсами и для 70% пациентов оказываются эффективными.
Если даже при проведении консервативного лечения состояние продолжает ухудшаться, рекомендуют хирургическое лечение. Для этого может использоваться несколько методик. Врач назначает определенный тип операции с учетом стадии ректального пролапса, вызвавших его причин, возраста пациента, состояния его здоровья и некоторых других факторов.
Трансабдоминальные вмешательства
Предполагают доступ через брюшную полость, могут выполняться открытым или лапароскопическим способом. Чаще проводятся для пациентов молодого возраста без тяжелых сопутствующих заболеваний. Применяется пять видов таких операций:
- Шовная ректопексия. Предполагает прошивание передней стенки прямой кишки нерассасывающимся материалом с фиксацией кишки.
- Ректопексия. Фиксация прямой кишки выше мыса крестца путем наложения швов.
- Заднепетлевая ректопексия. Предполагает установку сетчатого импланта поперек оси крестца и подшивание стенки прямой кишки к ней нерассасывающимся шовным материалом.
- Ректопексия также может проводиться с резекцией прямой кишки (частичным иссечением ее стенок).
- Передняя резекция прямой кишки предполагает частичное иссечение ее стенок и применяется при осложнениях солитарной язвой, образовании рубцов, нарушающих кишечную проходимость.
Промежностные операции
Они являются менее травматичными. Их чаще проводят для людей, у которых есть тяжелые сопутствующие заболевания. Существует три вида промежностных операций: ректосигмоидэктомия, операция по Делорма и по Лонго. Если выпадения являются кратковременными, проводят операцию по Делорма, удаляя только слизистый слой на выпадающем участке. При ректосигмоидэктомии пролапс устраняют, мобилизуя прямую кишку после циркулярного разреза. Проктопластику по Лонго проводят при внутреннем выпадении прямой кишки, ушивая выпадающий участок.
До и после операции
Лечение и реабилитация займут некоторое время:
- Сначала врач назначит обследование, которое нужно будет пройти до операции. Пациенту нужно будет сдать анализ крови, пройти комплексный тест на ВИЧ, сифилис и гепатит (необходим перед любой операцией). Могут потребоваться дополнительные исследования (дефекография, трансректальное УЗИ и другие).
- До операции нельзя будет принимать некоторые лекарства (включая препараты, влияющие на свертываемость крови, действие анестезии). Врач предупредит, если нужно будет ограничить прием тех или иных лекарств.
- Для операции пациента госпитализируют в стационар на несколько дней, и нужно будет взять с собой удобную сменную одежду и обувь, предметы личной гигиены.
- После операции нужно будет остаться в больнице на некоторое время. Срок госпитализации зависит от того, как именно будет проводиться хирургическое лечение. Иногда после него нужно восстанавливать функцию кишечника, и в этом случае могут быть ограничения по питанию (сразу после операции можно только пить прозрачные жидкости, постепенно переходя к более насыщенной, а затем твердой пище).
В период восстановления после операции нужно будет пить больше жидкости, есть больше богатых клетчаткой продуктов, использовать слабительное, чтобы избежать рецидива.
Симптомы выпадения прямой кишки
На ранних стадиях симптоматика отсутствует. На запущенных стадиях больного беспокоит ощущение инородного тела в анальном отверстии. Болезненные ощущения усиливаются при дефекации и при движении. В некоторых случаях ощущения боли появляются при кашле и чихании.
Когда ситуация не запущенная, кишку возможно вправить самостоятельно без помощи медицинского специалиста. При внутреннем пролапсе прямой кишки пациент ощущает неполное опорожнение кишечника. Из-за проблем с кишечником наблюдается недержание кала. В каловых массах обнаруживают примеси гноя, крови и слизи. Такой симптом свидетельствует о воспалительном процессе в организме.
Больного беспокоит метеоризм, вздутие живота. Появляются схваткообразные боли, которые усиливаются после приема пищи. Из-за нарушенной работы пищевода у больного отсутствует аппетит, начинается отрыжка, рвота. В большинстве случаев диагностируют запоры, в связи с чрезмерным скоплением кала в прямой кишке. Процесс испражнения усложняется и приносит неудобства пациенту.
Среди симптомов выделяют дискомфорт в заднем проходе. Наблюдается зуд и жжение, режущие боли в анальном отверстии при движении и при испражнении. При отсутствии своевременного лечения стенки анального отверстия истончаются, слизистая оболочка воспаляется, становится толстой. Развивается кровотечение, которое может привести к инфекционному процессу.
На ранних стадиях выпадение кишки не приносит дискомфорта больному, однако позже появляются боли.
Список опубликованных работ по теме «Ректальный и генитальный пролапс»
«Малоинвазивная хирургия толстой кишки», К. В. Пучков, Д. А. Хубезов
- Пучков К.В., Карпов О.Э., Филимонов В.Б. Лапароскопическая ректопексия // Рос. журн. гастроэнтерологии, гепатологии, колопроктологии.-1997.-Т. 7, №5(прил. 4). -С.248.
- Puchkov K., Filimonov V., Titov G., Chubezov D. Laparoscopic technology in coloproctology // Proktologia. – 2001. — Suppl. №1. – P. 97.
- Пучков К.В., Хубезов Д.А. Лапароскопическая ректопексия // Проблемы колопроктологии. Вып. 18. — М., 2002. — С.194-195.
- Пучков К.В., Хубезов Д.А., Юдина Е.А.. Лапароскопическая одномоментная ректо- и сакровагинопексия // Актуальные вопросы колопроктологии: тез. докл. 1-го съезда колопроктологов России с междунар. участием / под ред. Г.И. Воробьева, Г.П. Котельникова, Б.Н. Жукова.- Самара: ГП < Перспектива >: СамГМУ, 2003. — С. 398-399.
- Пучков К.В., Хубезов Д.А., Политова А.К. Лапароскопическая ректо- и сакровагинопексия у пациенток с сочетанием ректального пролапса и выпадением матки // Актуальные проблемы современной хирургии: тр. конгр., Москва, 22-25 февр. 2003 г. – М., 2003. — С.36.
- Пучков К.В., Хубезов Д.А., Юдина Е.А., Хубезов А.Т., Подъяблонский А.В. Лапароскопическая ректо- и вагиносакропексия одним имплантатом // Актуальные проблемы хирургии органов таза. — М., 2003.- С. 79 –81.
- Пучков К.В., Иванов В.В., Баков В.С., Усачев И.А. Оптимизация техники хирургического лечения тазового пролапса // Малоинвазивные технологии в хирургии: материалы межрегион. науч.-практ. конф. — Махачкала: ИПЦ ДГМА, 2005. — С.159-160.
- Пучков К.В., Хубезов Д.А. Малоинвазивная хирургия толстой кишки: Руководство для врачей.- М.: ОАО «Издательство «Медицина», 2005.- 280 с.
- Пучков К.В., Баков В.С., Иванов В.В. Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии: Монография.- М.: ИД МЕДПРАКТИКА – М.- 2005.- 168 с.
- Пучков К.В., Иванов В.В., Усачев И.А. Применение полипропиленовых имплантатов при одновременном выпадении тазовых органов // 9-й Моск. междунар. конгр. по эндоскопической хирургии, Москва, 6-8 апр. 2005 г.: тез. докл. / под ред. Ю.И. Галингера. – М., 2005. — С.296-297.
- Puchkov K.V., Ivanov V.V., Barsukov V.A., Filimonov V.B. Determining of safety of soldering of vessels in tissue mass of various types while using the technique of dosed ligating electrothermal influence of ligasure // Abstracts of The 10-th World Congress of Endoscopic Surgery, 13-16 September, 2006, Berlin. – P.288.
- Пучков К.В., Черноусова Н.М., Филимонов В.Б., Васин Р.В., Андреева Ю.Е. Коррекция генитального пролапса и недержания мочи при напряжении у женщин с помощью современных синтетических имплантов // Журн. акушерства и женских болезней.-2007.-Т. 57 ( спец. вып.). — С.204-206.
- Puchkov K.V., Filimonov V.B., Vasin R.V. Correction of pelvic floors prolapse and women under tension enuresis // Abstracts book of the 16-th EAES Congress 2008 with the help of up-to-date implants, 11-14 July, 2008, Stockholm, Sweden. – P.208-209.
- Пучков К.В., Филимонов В.Б., Васин Р.В., Васина И.В. Осложнения использования полипропиленовых имплантов при тазовом пролапсе // Журн. акушерства и женских болезней.-2009.-Т. 58 .( выпуск 5). — С.66-67.
- Пучков К.В., Филимонов В.Б., Васин Р.В., Васина И.В. Диагностические возможности и значение ультрасонографии и магнитно-резонансной томографии при тазовом пролапсе // Журн. акушерства и женских болезней.-2009.-Т. 58. (выпуск 5). — С.67-68.
- Puchkov K.V., Filimonov V.B., Vasin R.V., Vasin I.V. Polypropylene implants as the treatment decision for patients with pelvic prolapses, connective tissue displasia and stress incontinence // Abstracts book of the 17-th EAES Congress 2009, 17-20 June, 2009, Prague, Czech Republic. – P.96.
- Puchkov K.V., Podzolkova N.M., Andreeva J.E., Dobychina A.V., Korennaya V.V. Polypropylene implants as the treatment decision for patients with pelvic prolapses // 21st ESGE Annual Congress (Paris, 11-14 September 2012) — Р.88-89.
Эпидемиология
Частота релаксации таза и тазовых пролапсов у женщин колеблется в пределах 2-28%, но после 40 лет увеличивается до 35% и возрастает у женщин после менопаузы вследствие потери упругости тканей и аккумуляции травмирующих факторов. У 50% женщин, которые рожали, имеет место некоторое нарушение тазовой поддержки. Более 15% «больших» гинекологических операций выполняют по поводу опущения и выпадения тазовых органов. Существуют расовые различия в частоте этого осложнения, которое преобладает в группе женщин белой расы по сравнению с черной и желтой расой.
Факторы риска. Релаксация таза и тазовые пролапсы более вероятны в группе пациенток с хроническим повышением интраабдоминального давления вследствие хронического кашля, напряжения, асцита, ожирения, наличия крупных тазовых опухолей. Длительные роды с наличием диспропорции между головкой плода и тазом матери и травмы родовых путей также являются существенными факторами риска опущения и выпадения половых органов. Возраст женщины > 30 лет и постменопаузальный период также увеличивает частоту этого осложнения.
Этиологические факторы пролапса тазовых органов
- врожденный пролапс
- врожденная щель позвоночника
- беременность
- травма при родах (эпизиотомия, разрывы промежности)
- предыдущая тазовая хирургия (гинекологические радикальные вмешательства (недостаточное соединение кардинальных связок при гистерэктомии), урологические операции (геморроидэктомия, фистулография)
- менопауза
- хроническое повышение внутрибрюшного давления (кашель, запоры, обструкция шейки мочевого пузыря, стеноз анального отверстия, тяжкий труд, асцит, большие опухоли в тазу)
- фиброз тканей половых органов или дефицит коллагена
- ожирение
- курение
- повышенная физическая активность
Лечение
Независимо от этиологии, симптоматический тазовый пролапс является анатомической проблемой и требует лечения, направленного на восстановление поддержки тазовых структур.
Лечение может включать заместительную гормональную терапию для максимизации внутренних факторов, способствующих упругости тканей и укреплению тазовых поддерживающих структур, или физические упражнения для тренировки тазовых мышц. Другие методы лечения включают использование тазовых поддерживающих колец (пессариев) или реконструктивную хирургию таза.
У женщин в постменопаузе заместительная эстрогенная терапия (системная или местная) является важной частью лечения, способствует улучшению тонуса тканей и ремиссии атрофических изменений слизистой оболочки влагалища. При небольших степенях опущения тазовых органов и незначительной клинической симптоматике пациенткам можно рекомендовать физические упражнения (упражнения Кегеля) для укрепления тазовой мускулатуры
Эти упражнения заключаются в напряжении и расслаблении лобково-копчиковых мышц несколько раз в день с целью их тренировки и увеличение поддержки тазового дна
При небольших степенях опущения тазовых органов и незначительной клинической симптоматике пациенткам можно рекомендовать физические упражнения (упражнения Кегеля) для укрепления тазовой мускулатуры. Эти упражнения заключаются в напряжении и расслаблении лобково-копчиковых мышц несколько раз в день с целью их тренировки и увеличение поддержки тазового дна.
Вагинальные пессарии способствуют механической поддержке и восстановлению топографической анатомии тазовых органов и уменьшают силу давления вниз вследствие увеличения площади воздействия. Пессарии рекомендуют пациенткам с тяжелыми симптомными пролапсами, но которые имеют противопоказания к хирургии или отказываются от хирургических методов лечения.
Пессарии размещаются во влагалище, подобно диафрагме, и способствуют поддержанию нормальной позиции тазовых органов. Использование вагинальных пессариев требует тщательного наблюдения за пациенткой (изменение пессариев каждые 2-3 мес) для предотвращения вагинальных травм, лейкореи, вторичной инфекции и некрозов.
Хирургические методы лечения показаны при симптоматических тазовых пролапсах и безуспешных консервативных лечебных мероприятиях. Обычно реконструктивная хирургия тазовых пролапсов имеет очень хорошие результаты. Лечение цистоцеле и ректоцеле заключается обычно в передней и задней кольпорафии соответственно. Эти процедуры восстанавливают дефект фасции пузырно-влагалищной или прямокишечно-влагалищной (ректовагинальные) перегородки, через которую происходит грыжевое выпячивание тазовых органов.
Перинеопластика восстанавливает дефект сухожильного центра промежности — перинеального тела. При симптоматическом маточном пролапсе обычно показана вагинальная или (реже) абдоминальная гистерэктомия. При уретроцистоцеле и недержании мочи значительную популярность приобрели малоинвазивные «слинговые» операции — петлевые пластики, или пубовагинальные слинги — с использованием синтетической петли.
Пролапс культи влагалища корректируется путем подшивки верхушки влагалища к фиксированным тазовых структур (вагинальная или лапароскопическая кольпосуспензия т.п.). Успех операции зависит от опыта хирурга, степени тазовой релаксации, возраста, массы тела и жизненного стиля пациентки.
Риски, связанные с операционным вмешательством
При удалении повреждённого диска используется местная анестезия, которая практически не даёт осложнений, однако в ряде случаев возникают аллергические реакции, болезненность в области введения инъекции. Обычно такие симптомы самостоятельно исчезают на третий день после манипуляции.
Ещё одно возможное временное нарушение — трудности с мочеиспусканием или запоры. Проблемы возникают на фоне распространения действия анестезии на большой участок поверхности.
К более тяжёлым последствиям операции по устранению пролапса относятся повреждение близлежащих органов, нервных окончаний. В некоторых случаях при несоблюдении стерильности в рану может попасть инфекция. После этого в мягких тканях развиваются воспалительные процессы и происходит нагноение.
Виды удаления грыжи позвоночника
Медики называют ряд дополнительных осложнений, которые возникают крайне редко. В этот список входят:
- паралич конечностей;
- истечение жидкости из суставов;
- разрушение установленной конструкции;
- несращивание позвонков при их фиксации.
Подобные осложнения говорят о том, что в ходе операции хирургом были допущены ошибки. Для их устранения может потребоваться повторное вмешательство.
Диагноз
Диагноз не труден и обычно ставится на основании жалоб больного и физикального исследования без применения каких-либо дополнительных специальных методов.
Дифференцировать В. п. к. следует с выпадением внутренних геморроидальных узлов, полипов, кишечного инвагината. Выпавшие геморроидальные узлы имеют синевато-багровый цвет и форму бугристой розетки. Выпадение полипа прямой кишки, чаще наблюдаемое у детей, характеризуется выпячиванием из заднего прохода отдельного образования, имеющего ножку и покрытого неизмененной слизистой оболочкой. Выпадение через задний проход кишечного инвагината встречается крайне редко, почти исключительно у детей и сопровождается всеми характерными симптомами инвагинации кишок (см. Непроходимость кишечника). Пальцевое исследование в этих случаях обнаруживает глубокую щель между инвагинатом и стенками прямой кишки. Выпадающая раковая опухоль кишки имеет столь типичный внешний вид и плотную хрящевую консистенцию, что ошибиться в диагнозе практически невозможно.
Консервативные методы лечения
Частичный пролапс реагирует на консервативную терапию, но иногда требуется иссечение выпавшей слизистой оболочки.
Вправить прямую кишку в домашних условиях можно осторожным надавливанием пальцами. Для этого используют мягкую теплую влажную ткань, через которую аккуратно вдавливают выпавшую кишку в анальное отверстие. Предпочтительная поза – на боку в коленно-грудном положении.
Консервативное лечение целесообразно в детском возрасте. Малышам вправляют прямую кишку с использованием водорастворимой смазки. У детей проблема часто решается купированием основной патологии. Например, если причиной ректального пролапса является напряжение при акте дефекации (запор), то назначают слабительные средства, консультируют родителей о необходимости диеты с высоким содержанием клетчатки. Иногда проводят подслизистые инъекции склерозирующего вещества.






























