Последствия и возможные осложнения после операции
Наиболее часто у больных после удаления жёлчного пузыря встречается так называемый постхолецистэктомический синдром. Из-за отсутствия пузыря, жёлчь, выработанная печенью, непосредственно забрасывается в двенадцатиперстную кишку, вызывая сильные боли в животе, тошноту, рвоту, метеоризм, диарею, изжогу, желтуху и повышение температуры.
Полностью, раз и навсегда, избавиться от этой проблемы, к сожалению, невозможно. Пациенту в период обострения рекомендуется соблюдать строгую диету 5, принимая при этом спазмолитики для купирования болевого симптома.
В процессе осуществления лапароскопии, есть вероятность появления некоторых осложнений, например, перфорации стенок желудка, повреждения кровеносных сосудов в брюшной стенке, повреждения окружающих органов.
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Любые из указанных проявлений являются основанием для перевода лапароскопии в лапаротомию, и оказания больному необходимой медицинской помощи.
К осложнениям, проявляющимся через время после операции, относят перитонит, воспаление ткани в области пупка, а также попадание жёлчи из плохо ушитого отрезка пузырного протока в брюшную полость.
Лапароскопия камней жёлчного пузыря или самого органа считается относительно безопасной операцией, но при этом она требует от хирурга ювелирной точности. Все его действия осуществляются через несколько маленьких надрезов с помощью троакаров, лапароскопа и специальных хирургических инструментов. Удаление жёлчного пузыря наиболее предпочтительно проводить именно таким способом – это обеспечивает более быстрый процесс восстановления пациента после операции.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Будем признательны, если воспользуетесь кнопочками:
Когда запрещено осуществлять операцию на жёлчном пузыре
Противопоказания лапароскопии имеют специфический характер, обусловленный нетипичной методикой проведения самой операции. Так, например, больным, которым уже проводились полостные операции в полости живота, лапароскопия не назначается, так как есть высокий риск задеть и повредить инструментами спайки на внутренних органах, что может повлечь и повреждение самих органов.
Среди других противопоказаний:
- нарушения дыхательной функции, дыхательная недостаточность: во время нагнетания в брюшную полость воздуха, может смещаться диафрагма, что создаёт дополнительные трудности с дыханием;
- тяжёлые сердечные и лёгочные патологии;
- перитонит;
- беременность в третьем триместре;
- ожирение второй и третьей стадии;
- нарушение функции свёртываемости крови, если оно не поддаётся коррекции;
- острый панкреатит;
- наличие свищей между кишечником и жёлчными протоками;
- установленный кардиостимулятор.
Распространенность патологии
Подсчитано, что от 10% до 20% взрослых имеют камни в желчном пузыре, до 3% пациентов испытывают симптомы. Например, в Соединенных Штатах примерно 500000 человек нуждаются в холецистэктомии из-за всех типов заболеваний желчевыводящих путей.
Больше страдают женщины из-за влияния эстрогенов на образование камней в желчном пузыре. Гормоны снижают силу сокращения желчного пузыря, это приводит к застою в нем желчи и образованию отложений.
По статистике ожирение и повышенный уровень холестерина также сильно коррелируют с желчной коликой и заболеваниями желчного пузыря, поэтому в развитых странах она встречается чаще.
Причины развития заболевания
Злокачественные опухоли развиваются в результате мутаций, которые возникают в клетках. Назвать точную причину этих мутаций в каждом конкретном случае невозможно. Существуют факторы риска — условия, которые повышают вероятность развития заболевания. Например, известно, что мужчины болеют чаще, чем женщины, а средний возраст людей, у которых диагностирую рак желчных протоков — 65 лет.
Воспаление
Первичный склерозирующий холангит — редкое заболевание, при котором в желчных путях развивается воспаление и происходит процесс рубцевания. Его причины неизвестны, но доказано, что он повышает риск рака. Злокачественные опухоли развиваются у 5–10% людей, страдающих первичным склерозирующим холангитом.
Аномалии развития желчных протоков
У некоторых людей с рождения имеются выпячивания на стенке общего желчного протока — кисты холедоха. Иногда их симптомы возникают в раннем детстве, а в некоторых случаях заболевание многие годы себя не проявляет. В 30% случаев оно приводит к раку.
Синдром Кароли — редкая наследственная патология, при которой происходит расширение внутрипеченочных желчных протоков, и в них могут развиваться злокачественные опухоли.
Паразитарные заболевания

Риск рака желчных протоков повышается при некоторых хронических паразитарных заболеваниях. Например, одним из факторов риска является описторхоз — патология, вызванная плоскими червями рода Opisthorchis. Возбудитель распространен на территории Юго-Восточной Азии, а также в России, Украине, Казахстане. Заражение происходит при употреблении в пищу зараженной рыбы.
Другие факторы риска
Вероятность развития рака желчных путей повышают следующие факторы:
- Желчнокаменная болезнь. Камни раздражают слизистую оболочку желчных протоков, вызывают воспаление, в результате которого может пройти злокачественное перерождение.
- Хронические вирусные гепатиты B и C.
- Цирроз. При этой патологии нормальная ткань печени погибает и замещается рубцовой. Цирроз может развиваться в результате вирусных гепатитов или чрезмерного употребления алкоголя.
- Хронический язвенный колит. У таких людей несколько повышена вероятность развития рака желчных протоков, так как в 10% случаев при неспецифическом язвенном колите также обнаруживается первичный склерозирующий холангит.
В качестве потенциальных факторов риска заболевания рассматривают неалкогольную жировую болезнь печени, чрезмерное употребление алкоголя, лишни вес, сахарный диабет, курение, хронический панкреатит, воздействие радона, асбеста, диоксинов.
Патогенез заболевания
Среди ключевых причин развития патпроцесса выделяют неимунные факторы (инфекция, глистные инвазии, изменение состава желчи) и аутоиммунные процессы.
Ведущая роль в инициации острой формы патологии принадлежит инфекционным агентам. Наиболее частый возбудитель — кишечная палочка, реже — кокки. Холецистит развивается и при аутолитических поражениях слизистого слоя пузыря в результате регургитации в его полость секрета поджелудочной железы. Воспаление возможно и при паразитарных инвазиях.
Но важно понимать, что инфицированная желчь самостоятельно не вызывает воспаление органа без предрасполагающего фактора — застоя желчи, именно это явление выступает пусковым механизмом патпроцесса. В итоге застойных явлений снижается барьерная функция слизистого эпителия и его устойчивость к патогенной микрофлоре
При этом непосредственно сама желчь становится зоной активного размножения микробов, которые в процессе жизнедеятельности выделяют токсины. По мере прогрессирования заболевания воспаление распространяется с пропорциональным снижением сократительной способности пузыря. В желчи образуется слизь, возможно нагноение. Если воспалительной процесс захватывает соседние ткани, развивается абсцесс. Затрудненное и нарушенное кровообращение приводит к кровоизлиянию в пузырных стенках, появляются отдельные зоны некроза.
Причины хронического холецистита
В основе хронического холецистита – условно-патогенная микрофлора:
- стафилококки,
- стрептококки,
- эшерихии,
- синегнойная палочка,
- энтерококки
Иногда причиной может стать бактериальная патогенная микрофлора, в частности, сальмонеллы, шигеллы, протозойная либо вирусная инфекция. Для проникновения микробов в организм имеется три основных пути:
- гематогенный,
- контактный,
- лимфагенный.
Паразиты также провоцирует холецистит. Поражение лямблиозом, описторхозом, аскаридозом, фасциолезом, строн-гилоидозом. Эти паразиты приводят к частичной обструкции желчного протока. Аскаридоз провоцирует холангиогенный процесс, фасциолез ведет к холангиту, при лямблиозе нарушается функция желчных путей.
Холецистит всегда начинается с нарушений в оттоке желчи. Она застаивается, в связи с этим может развиваться желчекаменная болезнь, ДЖВП, которые являются непосредственными предшественниками хронического холецистита. Но есть и обратное движение этого процесса. Из-за хронического холецистита замедляется моторика поджелудочной, развивается застой желчи, увеличивается камнеобразование.
В развитии данной патологии не последняя роль отводится нарушениям в питании. Если человек питается большими порциями с существенными интервалами между приемом пищи, если наедается на ночь, употребляет жирное, острое, есть много мяса, то он находится в группе риска по развитию холецистита. У него может развиться спазм сфинктера Одди, произойти застой желчи.
Значим и рН желчи, если он снижен, можно ожидать сдвигов в коллоидной стабильности. Причиной этих нарушений является чрезмерное употребление яиц, рыбы, сладкого, мучного.
Диагностика
Пациенты обычно жалуются на периодическую постпрандиальную (после еды) приходяще-уходящую боль.
При физикальном осмотре обнаруживается болезненность только в правом верхнем квадранте или в эпигастральной области. Вздутие живота и рикошетная болезненность встречаются реже.
При желчной колике нет лихорадки и обычно не наблюдается аномальных показателей жизненно важных функций. Это отличает ЖК от острого холецистита или холангита, последние проявляются гипертермией, тахикардией или даже гипотензией, если прогрессируют до септического шока.
Кожные покровы обычного цвета, склеры белые. При закупорке общего желчного протока из-за повышения уровня прямого билирубина может развиться желтуха. Если цвет кожи/глаз более темный, желтоватый, это предполагает более серьезную обструкцию и указывает на возможный холангит, а не на желчную колику.
Необходимые лабораторные тесты включают полный анализ крови и биохимический с тестами функции печени
Важно выполнить эти анализы, чтобы исключить более серьезную патологию желчного пузыря. При повышенном количестве лейкоцитов возникает подозрение на острый холецистит или холангит
Повышенные прямой билирубин, АСТ, АЛТ, ЩФ и ГГТ, указывают на серьезную закупорку общего желчного протока.
Неосложненная желчная колика не вызывает каких-либо лабораторных отклонений, если только не прогрессирует до холецистита, в этом случае может наблюдаться лейкоцитоз и высокое СОЭ.
Визуализирующие исследования:
- Ультразвуковое исследование брюшной полости. Рекомендуется в качестве первого метода обследования при подозрении на билиарную патологию. Выполняется быстро, дает полную картину состояния органов брюшной полости. Полезно для обнаружения конкрементов, определении острого или хронического холецистита и дискинезии желчевыводящих путей. Классические результаты УЗИ при желчной колике включают камни (размер может варьироваться) или тень конкрементов. Обнаружение перихолецистической жидкости, утолщение стенки (более 0,4 см) и растянутый желчный пузырь более характерны для острого холецистита.
- КТ брюшной полости. Менее чувствительна, чем УЗИ, для анализа камней в желчном пузыре. Тем не менее, назначается при неясных результатах, подозрении на онкологию.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Используется для оценки состояния панкреатобилиарной системы (панкреатических протоков и желчного пузыря), наличия камней общего желчного протока. Назначается, если все другие методы визуализации сомнительны. ЭРХПГ также используется как метод лечения при холедохолитиазе.
Дифференциальный диагноз:
- гепатит;
- холангит;
- мезентериальная ишемия;
- панкреатит;
- почечные конкременты;
- вирусный или бактериальный гастроэнтерит;
- дискинезия желчевыводящих путей.
Что это такое?
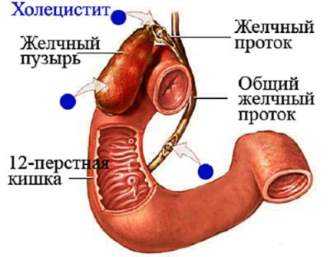 Недуг представляет собой воспаление желчного пузыря без присутствия в нем конкрементов
Недуг представляет собой воспаление желчного пузыря без присутствия в нем конкрементов
В российской медицинской практике под некалькулезным холециститом понимают хроническое медленно прогрессирующее воспаление тканей желчного пузыря, сопряженное с функциональным нарушением его моторики и перистальтики, но не сопровождающееся типичным образованием конкрементов.
Самые частые функциональные нарушения, связанные с некалькулезным холециститом, это дисхолия и дискинезия.
В зарубежной, а в особенности в американской практике, под некалькулезным холециститом понимают гораздо более тяжелое заболевание, возникшее в результате прогрессирования других сопутствующих патологий (например, сепсиса, серьезных травм, некомпенсированного сахарного диабета и т.д.).
Оно вызывает выраженные симптомы и характеризуется высокой летальностью. Но в этой статье мы поговорим о патологии в отечественном ее понимании.
Что происходит?
Воспаление желчного пузыря — заболевание, которое начинается с нарушения моторных функций. Степень поражения стенок желчного пузыря и его протоков варьирует в зависимости от стадии заболевания.
В большинстве случаев появлению хронического воспаления предшествует острое, но и это не является обязательным условием. На ранних стадиях болезни степень инфильтрации невысока, но по мере ухудшения состояния желчного пузыря его стенки утолщаются, а нормальная ткань заменяется фиброзной (соединительной). Постепенно начинается склеротизация тканей и отложение на них извести.
Микроскопически обнаруживаются отечность тканей, застой в капиллярах и сосудах, уплощение слизистой и появление специфических грыж на ней. На продвинутых стадиях образуются участки некроза и скопления гранулоцитов.
Распространенность и значимость
По статистике, хроническим бескаменным холециститом страдают около 10 человек из тысячи. 75% заболевших — женщины. Средний возраст, в котором манифестирует заболевание, составляет 35-45 лет. Случаи заболевания среди детей редки.
В развитых странах болезнь является одной из ведущих причин удаления желчного пузыря и абдоминальных хирургических вмешательств.
Факторы риска
Несмотря на то что главным этиологическим звеном в развитии некалькулезного холецистита является инфекционный агент, чтобы запустились патологические воспалительные механизмы, необходимо наличие у больного одного или нескольких предрасполагающих факторов, так как желчь сама по себе имеет бактерицидные свойства.
К самым значимым факторам риска относят:
- Средний возраст (старше 40 лет).
- Женский пол.
- Застой желчи. Причиной застоя обычно становятся физиологические особенности желчного пузыря пациента (загибы, сдавление холедохов, спаечный процесс), его образ жизни (гиподинамия, нездоровое питание, нервное перенапряжение), наличие сопутствующих заболеваний органов пищеварения (язвы, болезнь Крона, колиты), а также беременность.
- Дискинезия желчного пузыря и желчевыводящих путей.
- Нарушения в работе сфинктеров желчного пузыря.
- Эндокринные болезни и болезни обмена (сахарный диабет, ожирение по абдоминальному типу, синдром поликистозных яичников)
- Наличие в организме паразитов (в особенности эхинококков и описторхов).
Причины холецистита
Острый холецистит возникает, когда выход из желчного пузыря закупоривает камень либо отток желчи оказывается перекрыт по другим причинам. Давление внутри пузыря повышается, стенки перерастягиваются. При этом нарушается крово- и лимфоотток, снижается устойчивость к воздействию инфекционных агентов, что и вызывает воспаление.
 Желчные камни — самая частая причина холецистита
Желчные камни — самая частая причина холецистита
Для развития хронического холецистита необходимо два основных фактора: нарушение оттока желчи из желчного пузыря и присоединение инфекции.
В норме желчь обладает бактерицидными свойствами, поэтому даже если в полость желчного пузыря проникает инфекция, она не оказывает значимого влияния на функции органа. Однако, если свободный ток желчи по каким-либо причинам нарушается, ее физико-химические свойства меняются, и она становится благоприятной средой для размножения бактерий.
Чаще всего причиной подобных изменений становятся камни в желчном пузыре, но могут повлиять и врожденные деформации самого пузыря или протока, нарушение нормальной моторики желчного пузыря и желчевыводящих путей, паразитарная инвазия.
Среди факторов риска возникновения холецистита:
- панкреатобилиарный рефлюкс — заброс секрета поджелудочной железы в желчные протоки;
- выраженная гормональная перестройка во время становления менструального цикла, беременности, менопаузы;
- врожденные деформации желчного пузыря и желчевыводящих протоков;
- диеты со сниженным количеством жира (жир необходим для сокращения желчного пузыря) или редкими приемами пищи (желчный пузырь сокращается только при прохождении пищевого комка);
- ожирение или резкая потеря веса: и в том, и в другом случае нарушается липидный состав крови и соотношение между различными фракциями холестерина. Избыток холестерина выводится из организма с желчью и изменяет ее физико-химические свойства;
- прием гормональных контрацептивов;
- тяжелые травмы/ожоги;
- сальмонеллезная инфекция;
- сахарный диабет 2-го типа.
Инфекция может попасть в желчный пузырь тремя путями:
- восходящим — из полости кишечника;
- гематогенным — с током крови по печеночной артерии или воротной вене;
- лимфогенным — по лимфатическим протокам.
В последних двух случаях источниками патогенной микрофлоры становятся другие органы, пораженные воспалением: легкие, аппендикс, органы женской половой системы и т. д.
Прогноз выживаемости
Средняя пятилетняя выживаемость среди всех пациентов, у которых был диагностирован рак желчных протоков, составляет 8%. Такой низкий показатель связан с тем, что зачастую опухоли диагностируют на поздних стадиях, многие из них имеют «неудобное» расположение, и из-за этого их сложно удалить.
Прогноз пятилетней выживаемости на разных стадиях:
- Если опухоль находится в пределах желчных протоков и не распространяется глубже: 24%.
- Если опухоль проросла в окружающие ткани или распространилась в регионарные лимфатические узлы: 6%.
- Если имеются отдаленные метастазы: 1%.
Прогноз при опухолях желчных протоках не самый благоприятный. С такими типами рака очень сложно бороться. Но это не означает, что нужно опускать руки. В «Евроонко» применяются наиболее современные методы лечения. Мы всегда знаем, чем можно помочь, и для нас нет безнадежных больных.
Симптомы некалькулезного холецистита
При данной форме патологии симптоматика во многом определяется характером воспаления и тяжестью течения патпроцесса, проявления носят неспецифический характер. Среди ведущих симптомов холецистита выделяют болевой синдром, диспепсические расстройства, признаки холестаза и интоксикации, положительные пузырные симптомы.
Болевой синдром
Некалькулезный холецистит характеризуется разным типом абдоминальных болей. При остром течении процесса болевой синдром возникает в правом подреберье, для него свойственна иррадиация в правую поясничную область, лопатку. Боль резкая, схваткообразная, выраженной интенсивности. Симптоматика усиливается при переедании, употреблении алкогольсодержащих напитков.
При хронической форме локализация болевых ощущений аналогичная, но характер тупой, ноющий. Появление неприятных ощущений может быть связано с погрешностями в питании, иногда провоцирующим фактором выступает физическая нагрузка, психоэмоциональное перенапряжение.
У части пациентов диагностируется приступообразная колющая боль, проявления могут длиться от пары минут, до многих часов, это свидетельствует об обострении процесса.
Диспепсические расстройства
Проявления диспепсии, как правило, сопровождают болезненные ощущения. Пациенты жалуются на выраженный метеоризм, тошноту, снижение аппетита, иногда — рвоту, в которой часто наблюдается примесь желчи. Также отмечается нарушение стула с преобладанием запоров, изредка — диареи.
Признаки холестаза
Развиваются преимущественно при хроническом течении и тяжелых формах холецистита. Пациенты предъявляют жалобы на неудержимый кожный зуд, горький привкус во рту. Отмечается желтушность кожи и склеры, характерная пигментация, потемнение мочи, в более редких случаях — обесцвечивание кала.
Синдром интоксикации
Наиболее распространенным проявлением интоксикации является гипертермия преимущественно до субфебрильных цифр, при присоединении гнойного процесса — до фебрильных значений. Явления интоксикации сопровождаются общими астеновегетативными признаками — слабостью, тахикардией, головной болью, бледностью кожных покровов.
Пузырные симптомы
При физикальном осмотре выявляются следующие положительные пузырные симптомы:
- симптом Ортнера — выраженная болезненность при косом ударе по подреберью справа;
- симптом Месси и Мерфи— резкая болезненность в подреберье справа при акте вдоха при глубокой пальпации;
- симптом Кера — резкая болезненность при пальпации в локации проекции желчного пузыря.
Пузырные симптомы характерны только для острой формы патологии или в период обострения заболевания. Все остальные симптомы также в фазе ремиссии либо отсутствуют, либо слабо выражены.
 Некоторые симптомы некалькулезного холецистита
Некоторые симптомы некалькулезного холецистита
Причины и факторы риска
Первичный склерозирующий холангит — это многофакторное заболевание, что означает, что для развития расстройства необходимы несколько различных факторов, таких как генетические, экологические и иммунологические, которые возникают в сочетании. Конкретные факторы, участвующие в развитии ПСХ, окончательно не идентифицированы.
Исследователи полагают, что заболевание возникает из-за неспецифического триггерного события, которое вызывает аномальный ответ иммунной системы, в частности аномальной аллергической или воспалительной реакции (иммуноопосредованное расстройство), или из-за того, что иммунная система ошибочно атакует здоровую ткань (аутоиммунитет) у людей, которые генетически предрасположен к такой реакции. Эта ненормальная реакция в конечном итоге вызывает прогрессирующее повреждение желчных протоков. Триггерным событием, скорее всего, является инфекционный или токсический агент.
Генетика играет важную роль в развитии ПСХ, и частота заболевания среди родственников первой степени родства, особенно братьев и сестер, выше, чем можно было бы ожидать. Исследователи обнаружили 16 различных генетических областей, связанных с этим заболеванием. Определенные гены в этих генетических областях могут предрасполагать пораженных людей к развитию ПСХ. Генетическая предрасположенность означает, что человек несет ген(ы) болезни, но он может не проявляться, если только что-то в окружающей среде не вызовет болезнь. Некоторые, но не все, из этих областей гена включают генетически детерминированный человеческий лейкоцитарный антиген или HLA. HLA — это белки, которые играют важную роль в иммунной системе организма. Некоторые из генетических областей, связанных с ПСХ, также связаны с воспалительным заболеванием кишечника (ВЗК).
Существует несколько теорий относительно основной причины и патогенеза ПСХ, включая синдром дырявого кишечника у людей с ПСХ и ВЗК или теорию токсической желчи, которая была установлена на моделях болезни на мышах, но не была подтверждена в исследованиях на больных с ПСХ. Никакая теория не объясняет все случаи ПСХ, что также предполагает, что ПСХ имеет различные подтипы или представляет собой группу схожих расстройств. Необходимы дополнительные исследования, чтобы понять первопричину и различные механизмы, которые в конечном итоге приводят к развитию ПСХ, а также создать систему классификации, определяющую конкретные подтипы расстройства.
Лечение первичного холангита
Терапия первичного холангита основана в основном на расширении стриктур желчных протоков. Для этого используется эндоскопический метод с использованием ERCP. Трансплантация печени — единственное эффективное лечение для некоторых пациентов, особенно если воспаление повторяется и лечение не приносит ожидаемой пользы. К сожалению, даже после пересадки воспаление может снова атаковать.
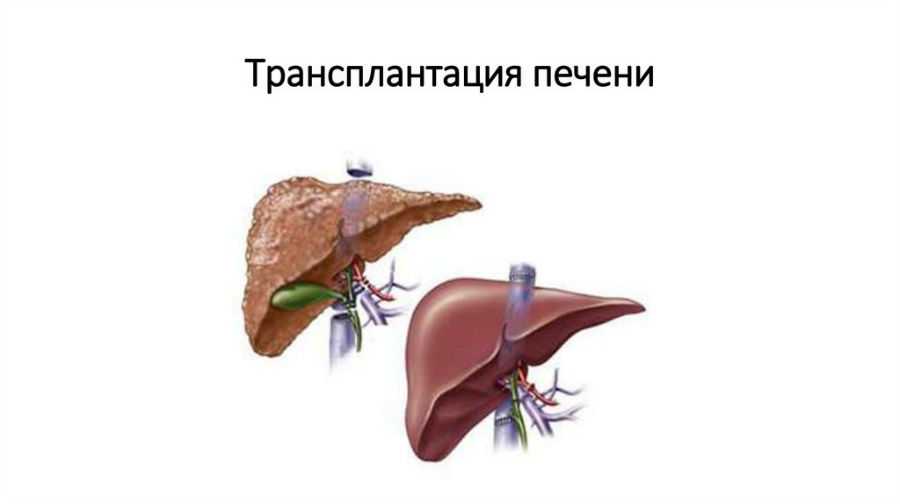 Трансплантация печени
Трансплантация печени
Предупреждение! Для проведения трансплантации должны быть выполнены определенные условия!
Более того, лечение может быть симптоматическим. Помимо снятия зуда, пациент также принимает обезболивающие.
Физиотерапевтическое лечение
В период ремиссии назначают физиотерапевтическое лечение:
- УВЧ (высокочастотное электромагнитное поле);
- Парафинотерапия (теплолечение с помощью нагретого парафина);
- Диатермия (используют переменный ток);
- Хлоридо-натриевые ванны (минеральные воды);
- Электрофорез (воздействие электрических импульсов);
- Индуктотермия (применение магнитного поля высокой частоты);
- Грязевые аппликации (используется нагретая лечебная грязь);
- Микроволновая терапия (воздействие электромагнитного поля, колебания микроволнового диапазона);
- Озокеритотерапия (теплолечение при помощи медицинского нагретого озокерита – нефтяное вещество, восковой консистенции).





























