Рожа
Рожа вызвана капиллярной волосяной бактерией. Это патоген, обнаруживается у животных, чаще всего у крупного рогатого скота, реже у птиц и рыб. Заражение происходит при непосредственном контакте с сырым мясом, птицей или рыбой, поэтому поражения кожи чаще всего локализуются на руках и пальцах.
 Рожа
Рожа
Болезнь не передается от человека к человеку. Первоначально отек и эритема появляются в месте входа. Затем поражение распространяется периферически с тенденцией к заживлению в центре. Изменения не сопровождаются общими симптомами.
Диагностика заболевания требует консультации дерматолога. Выбор лечения — общая антибиотикотерапия под наблюдением врача.
Пиодермия у новорожденных
Пиодермия у новорожденных чаще всего возникает из-за внутрибольничного инфицирования, при нарушении правил ухода за ребенком и у ослабленных, недоношенных детей. Распространенная пиодермия у новорожденных называется буллезным импетиго, угрожает жизни и очень быстро прогрессирует, лечение проводится только в стационаре. На коже появляется красные высыпания, которые быстро переходят в гиперемию всей кожи, происходит отслойка эпидермиса с формированием больших пузырей и корок. При попадании инфекции в пупочную ранку развивается ее воспаление – омфалит, который может быстро перейти в пупочный сепсис. Симптомы омфалита: гной из пупочной ранки и неприятный запах, отек и покраснение краев ранки и кожи вокруг, повышение температуры тела, отказ от еды, беспокойство.
Как осуществляется диагностика и лечение бактериальных инфекций поверхностных и глубоких слоев кожи?
Диагностика пиодермий основана на характерных клинических проявлениях.
Врач обращает внимание на сами высыпания, их локализацию, а также на жалобы пациента на боль и зуд (в некоторых случаях). Также он проводит микробиологическое исследование отделяемого на определение возбудителя и чувствительность к антибиотикам
Лечение бактериальных инфекций кожи основывается на назначениях антисептических препаратов (например фукарцина, пероксида водорода, хлоргексидина и др.), а также на местных антибиотиках (гентамицина, фузидовой кислоты, мупироцина и др.).
В некоторых случаях для лечения достаточно использовать наружные средства с антибактериальным компонентом. Но при генерализованных процессах, при часто рецидивирующих пиодермиях, а также при торпидности к наружному лечению рекомендовано применение системной антибактериальной терапии. Препаратами выбора для системного назначения у детей являются антибиотики пенициллинового ряда, цефалоспорины, макролиды.
Профилактика
Первичная профилактика пиодермий предусматривает своевременную антисептическую обработку микротравм, трещин, раневых поверхностей. В обязательном порядке одновременно необходимо проводить лечение диагностированных общих заболеваний, на фоне которых могут развиваться гнойничковые заболевания кожи (сахарный диабет, заболевания пищеварительной системы, ЛОР-органов, других иммуносупрессивных состояний, гиповитаминозов).
Вторичная профилактика гнойничковых заболеваний предусматривает периодические медицинские осмотры лиц, подверженных пиогенным кожным заболеваниям. В соответствии с показаниями осуществляется противорецидивная фармако- и физиотерапия (общие УФ-облучения, гигиенический уход за кожей моющими средствами, обладающими антисептическим эффектом, санация очагов локальной инфекции, санаторно-курортное лечение).
Фурункулез
Чаще всего развитие одного фурункула происходит быстро, и заживление происходит в течение нескольких дней. Однако следует помнить, что в случае фурункулов в области лица, особенно вокруг орбиты, носа, верхней губы и ушных раковин, из-за специфической васкуляризации этих областей и непосредственной близости важных структур центральной нервной системы внутри черепа могут возникнуть серьезные осложнения.
Фурункулез — это состояние, при котором происходит много нарывов. Многочисленные изменения имеют тенденцию сливаться и образовывать более крупные опухоли. Такие симптомы часто возникают у истощенных людей с общими заболеваниями, такими как рак или диабет.
Лечение фурункулов следует проводить у дерматолога. Для одного фурункула обычно достаточно использовать актуальные антисептики и вяжущие средства. Множественные фурункулы или групповые фурункулы следует лечить системными антибиотиками. Слияние гнойных опухолей требует хирургического вмешательства.
Лечение и профилактика стрептодермии
Основой лечения стрептодермии являются антибактериальные средства местного действия2. Они должны быть высокоактивными, глубоко проникать в очаг поражения, быть безопасными и хорошо переноситься6. Для лечения бактериальных инфекций кожи может применяться препарат Банеоцин («Сандоз»)8. Комбинация двух антибиотиков — неомицина и бацитрацина — приводит к усилению действия каждого компонента.
Специалист может порекомендовать препараты для укрепления иммунитета, если требуется. Может проводится терапия заболеваний внутренних органов, нервной системы, желез внутренней секреции, обмена веществ3.
Внешние факторы
Вероятность появления заболевания повышается при нарушении целостности кожного покрова – обычных и микротравмах, мацерации кожи.
Также к внешним факторам риска относятся перегрев или переохлаждение организма, повышенное потоотделение, загрязнение или защелачивание кожи, чрезмерная или, напротив, недостаточная гигиена. Например, слишком активное использование антибактериальных средств уничтожает естественный защитный барьер и полезные бактерии, живущие на коже. Без защиты покров становится сухим, появляются трещины, развивается дисбиоз – так вредоносным бактериям легче проникнуть внутрь и вызвать воспаление.
Факторы риска
К факторам риска можно отнести все перечисленные выше предрасполагающие состояния, но особенно следует заострить внимание на следующих:
- Наличие иммунодефицита. При подавленном иммунном ответе малейшее повреждение кожи может стать причиной гнойничковой инфекции. В этих условиях они к тому же хуже поддаются лечению и чреваты осложнениями.
- Эндокринопатии. Нарушения гормонального баланса могут повлиять на состав кожного сала, что может повлечь за собой чрезмерное размножение стафилококков в волосяных фолликулах и спровоцировать пиодермию.
- Нарушение кровоснабжения, особенно в конечностях. Этот фактор значительно повышает вероятность тяжелых острых и хронических стрептостафилодермий вкупе с хронической алкогольной интоксикацией и/или переохлаждением.
- Нарушение санитарно-гигиенического режима. Важный фактор, профилактика которого доступна каждому, тем не менее до сих пор не теряет актуальности.
Заразна ли пиодермия?
Некоторые формы пиодермии являются высоко контагиозными заболеваниями. В особенности это относится ко всем видам стрептококковых поражений. В связи с этим целесообразно избегать контактов с больными, что особенно актуально в отношении маленьких детей. Нередко больные пиодермией в стационаре изолируются от остальных пациентов.
Причины возникновения заболевания
Стафилококки и некоторые стрептококки обитают на коже и слизистых здоровых людей, но под воздействием провоцирующих внешних и внутренних факторов бактерии начинают активно размножаться.
Причины развития:
- пиодермиты проникают в организм через ссадины, расчёсы и порезы;
- несоблюдение гигиенических норм;
- повышенной потоотделение, снижение кислотности пота;
- переохлаждение или перегрев, ослабление иммунитета;
- неврологические, эндокринные патологии, хронические инфекционные заболевания, аутоиммунные болезни, злокачественные новообразования;
- повышенная чувствительность к гноеродным микробам;
- генетическая предрасположенность;
- сильное психоэмоциональное переутомление, истощение, авитаминоз;
- частое использование скрабов, пилингов, других обезжиривающих средств.
Первичная пиодермия поражает здоровый наружный покров, вторичная – осложнение дерматологических патологий, которые сопровождаются зудом.
Симптомы при самоощипывании
Как же можно обнаружить самоощипывание у попугаев? В первую очередь, это видно внешне. Однако бывает, что оперение слишком пёстрое, и обнаружить отсутствие перьев относительно проблемно. Что делать?
Наблюдать! Поведение питомца может выдать недуг. Обычно самовыщипывание влечет за собой такое поведение:
- Попугай часто сидит нахохлившись, не реагируя на внешнюю среду и происходящее вокруг него. Обычно перья на груди и нижней части тела во время обнаружения такого симптома уже отсутствуют. При сильных патологиях встречается и ситуация, когда без перьев остается всё тело птицы, исключая голову – выщипать перья на этом участке птица просто не может.
- Перышки, которые птица выдергивает как «отмирающие», слишком искусанные, потрепанные и разорванные. Время от времени попугай выдергивает перья для ухода за собой. По этому поводу не стоит волноваться, но нужно быть очень внимательным. Когда это начинает происходить чаще и «агрессивней», это уже повод начать предпринимать что-то. Иногда птица может задевать и «живые», еще не отмершие перья. В таких случаях будут появляться кровотечения.
- Пернатый друг выщипывает даже те перья, которые вырастают на месте отмерших. Это приводит к образованию надрывов на коже, кровоточащих ранок, обнажению кровеносных сосудов.
Приметив такое в поведении птицы, нужно сразу обратиться к ветеринару. Он поможет выявить причину, по которой такое происходит, и подскажет, как избавляться от этой неприятности.
Сибирская язва
Сиби́рская я́зва (карбункул злокачественный, антракс) — особо опасная инфекционная болезнь сельскохозяйственных и диких животных всех видов, а также человека. Болезнь протекает молниеносно, сверхостро, остро и подостро (у овец и крупного рогатого скота), остро, подостро и ангинозно (у свиней), преимущественно в карбункулёзной форме — у человека. Встречаются также орофарингеальная и гастроинтестинальная формы. Характеризуется интоксикацией, развитием серозно-геморрагического воспаления кожи, лимфатических узлов и внутренних органов; протекает в кожной или септической форме (также у животных встречаются кишечная и лёгочная формы).
Происхождение названия
Сибирская язва, известная с древнейших времен под названиями «священный огонь», «персидский огонь» и др., неоднократно упоминалась в сочинениях античных и восточных писателей и учёных. Подробное описание клиники этой болезни было сделано французским врачом Мораном в 1766 году. В дореволюционной России в виду преимущественного распространения в Сибири это заболевание получило название «сибирская язва», когда русский врач С. С. Андреевский в 1788 году описал в сочинении «О сибирской язве» крупную эпидемию этой инфекции в западносибирских губерниях, а в опыте самозаражения установил идентичность сибирской язвы животных и человека и доказал возможность её передачи от животных к людям.
Причины пиодермии
Частыми причины возникновения пиодермии являются переохлаждение и перегрев организма в условиях производства.
При охлаждении организма нарушается кровообращение, возникает отёчность кожи, уменьшается салоотделение и потоотделение, в результате кожа становится сухой и шелушащейся, отчего легко подвергается травме и инфицированию.
Перегрев организма, приводит к потере воды и хлоридов(минеральных солей), последнее сказывается на сосудистой системе и функциях почек и кожи.
Возможность пиогенной инфекции может быть усилена дополнительными раздражающими факторами как масла и другие загрязнители.
Кожа способна уничтожить микроорганизмы, попадающие на её поверхность, благодаря кислотности кожи (pH), так называемый «кислый защитный плащ кожи».
Бактериальное заражение происходит быстрее на тех участках кожи, где pH больше – это подмышечные ямки, межпальцевые складки стоп, паховые складки. Поэтому в этих местах чаще возникают патологические изменения.
Фурункул
Это также воспаление волосяного фолликула и окружающих тканей. Разница с фолликулярным воспалением заключается в том, что в процессе образования фурункула происходит гибель и разрушение тканей вокруг фолликула. Образуется опухоль, содержащая мертвые ткани, которые спонтанно или в результате вмешательства отделяются, оставляя дефект кожи.
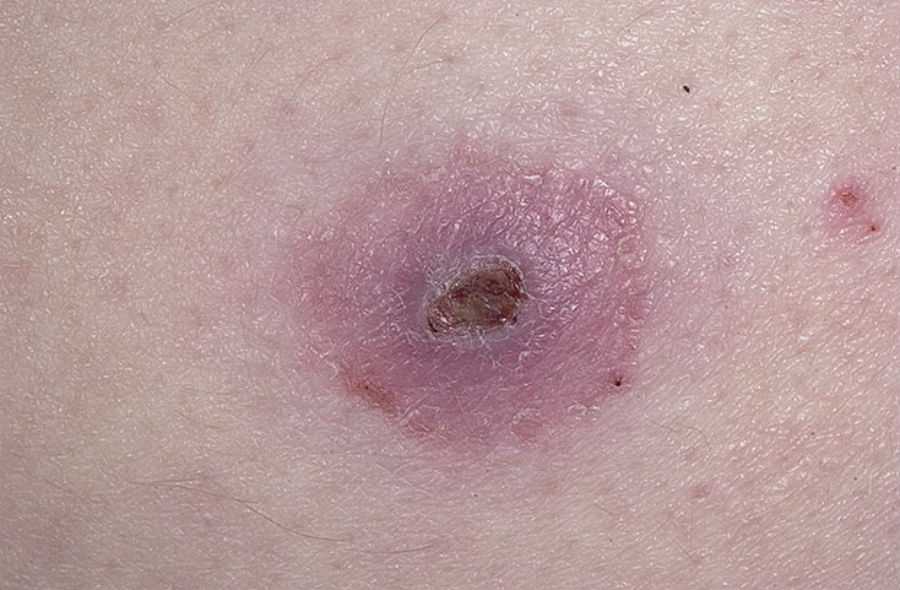 Фурункул
Фурункул
Повреждение формируется в течение нескольких дней и часто сопровождается болезненностью. Кожа изначально ярко красная и опухшая, и через несколько дней на ее поверхности образуется прыщ. После заживления может остаться рубец.
Стафилококковые гнойничковые заболевания кожи у детей
Самыми распространенными в детском возрасте стафилодермиями являются:
Псевдофурункулез
Для данного дерматоза характерно появление подкожных узлов красного цвета, с наличием синюшного оттенка. Размер элементов варьирует от нескольких миллиметров до сантиметра и более. Если узел вскрывается, то выделяется желтовато-зеленоватый гной. После того как узлы разрешаются, на коже нередко остаются небольшие рубцы. Характерной локализацией данной бактериальной инфекции кожи являются ягодицы, задняя поверхность бедер, а также кожа головы и спины. Заболеванию больше подвержены младенцы в первые месяцы жизни с наличием различных системных заболеваний (анемий, пневмоний и др.).
Эпидемическая пузырчатка новорожденных
Эта бактериальная инфекция кожи у детей является высококонтагиозным дерматозом. При этом заразить малыша могут люди, страдающие пиодермиями, в том числе и мама новорожденного.
Чаще всего поражается кожа вокруг пупка, ануса, естественных складок новорождённого, а также животика малыша.
Характерными проявлениями являются «вялые» пузыри различного размера на коже малыша. После того как пузырь вскрылся, визуализируются мокнущие эрозии с участками покрышки пузыря, но без образования там корочек.
Заболевание может сопровождаться повышением температуры тела.
Фолликулит
Данный дерматоз локализуется в устьях волосяных фолликулов и представлен узелками бордового цвета и небольшого диаметра. Нажатие на такой элемент обычно болезненно для ребенка. Через несколько дней после появления узелка формируется гнойничок с зеленоватым содержимым. Примерно через неделю гнойничок засыхает, и образуется желтая корочка. Обычно после фолликулита не остается ни рубцов, ни других изменений кожного покрова.

Везикулопустулез
Бактериальная инфекция кожи, характерная для новорожденных. Чаще всего везикулопустулез появляется на фоне потницы у младенцев и локализуется на коже естественных складок, голове, шеи, груди. На поверхности многочисленных красноватых точек потницы образуются мелкие пузырьки с беловатым содержимым.
Фурункул
Для данного заболевания характерно наличие пустулы (гнойничка), по форме напоминающей конус. На коже визуализируется небольшой отечный участок с гиперемией, в центре которой имеется некротический стержень. Характерным симптомом является боль при надавливании. Разрешается фурункул в язву, после чего остается рубец на коже.
Фурункулез — это наличие нескольких фурункулов, которые расположены отдельно друг от друга. Данный диагноз имеет тенденцию к частым рецидивам и хронизации.

Виды
Поверхностные стафилодермии
Наиболее распространены фолликулит, вульгарный сикоз, остиофолликулит, эпидемическая пузырчатка новорожденных.Остиофолликулит – гнойничок, окруженный зоной легкой гиперемии, пронизанный волосом.
При фолликулите гнойничок расположен на фоне болезненного узелка синюшно-розового цвета.Вульгарным сикозом называют множественные, рецидивирующие остиофолликулиты и фолликулиты на фоне уплотненной синюшно-розовой кожи, чаще в области усов и бороды.Эпидемическая пузырчатка новорожденных – тяжелое, контагиозное заболевание первых дней жизни.
Кроме ладоней и подошв кожа ребенка покрывается крупными пузырями, которые в дальнейшем образуют корки и обширные эрозии.
Глубокие стафилодермии
Наиболее известны фурункул, карбункул, гидраденит.
Фурункул развивается из остиофолликулита или фолликулита.
Вначале появляется болезненный узел в толще кожи, который увеличивается, в его центре формируется крупная пустула, вскрывающаяся с последующим отделением гнойно-некротического стержня. После чего, образовавшаяся язва постепенно рубцуется.
Карбункул это несколько расположенных в одном месте тесно прилегающих друг к другу фурункулов на фоне общего плотноватого, отечного инфильтрата синюшно-багрового цвета.
Образовавшаяся после вскрытия карбункула глубокая язва заживает грубым рубцом.
Гидраденит – гнойное воспаление апокриновых потовых желез, часто рецидивирующее.
В подмышечных впадинах, аногенитальной области, вокруг сосков молочных желез появляются глубокие, болезненные узлы, над которыми кожа окрашена в синюшно-розовый цвет.
Узлы вскрываются с выделением жидкого гноя.
Поверхностные стрептодермии
Наиболее распространенным является стрептококковое импетиго.
Это заболевание возникает чаще на лице у детей и женщин молодого возраста. На фоне слегка гиперемированной кожи появляются фликтены (пузыри с опалесцирующим содержимым), ссыхающиеся в желтоватые корки или эрозирующие.
При присоединении стафилококков корки становятся зеленовато-желтыми или иногда геморрагическими (вульгарное импетиго).
Без лечения заболевание может охватить обширные участки кожи.Простой лишай, чаще у детей, это абортивная форма стрептококкового импетиго. Выражен появлением беловатых или светло-розовых, слегка шелушащихся пятен.
Глубокие стрептодермии
Вульгарная эктима. При данном заболевании возникают глубокие пустулы, ссыхающиеся в корки гнойно-кровянистого характера, под которыми обнаруживают язвы.
Через 2-3 нед язвы рубцуются.
Лечение пиодермии
Выбор терапевтических мероприятий зависит от вида и степени тяжести заболевания.
Волосы в поражённой области и вокруг неё состригите, чтобы патологический процесс не распространялся на здоровые ткани.
Лекарства
Для устранения проявлений пиодермии используют антибиотики, наружные средства, препараты для укрепления иммунитета.
Чем лечить пиодермию:
- Салициловая мазь – ускоряет процесс заживления и регенерации повреждённых тканей, обладает противомикробным и противовоспалительным действием. После нанесения средства наложите стерильную повязку, меняйте её раз в 3 дня. Дозировка – не более 0,25 г/ см. кв., продолжительность курса – неделя.
- Фукорцин – раствор подавляет рост патогенных кокков, наносите его на воспалённые области с интервалом в 8 часов.
- Хлоргексидин – наружное средство быстро уничтожает патогенные бактерии, обрабатывайте кожу утром и вечером.
- Триамцинолон – крем с глюкокортикостероидом, быстро избавляет от воспалительного процесса, местных аллергических реакций. Используйте средство 2-3 раза в сутки не более 7 дней.
- Антибиотики из группы пенициллинов, цефалоспоринов, тетрациклинов, макролидов – Цефотаксим, Доксициклин, Эритромицин, Ампиокс, принимают внутрь или вводят внутривенно, внутримышечно на протяжении 1-2 недель.
- Противомикробные препараты – Бисептол, Сульфамонометоксин, эффективны при непереносимости антибактериальных препаратов.
- Ангиопротекторы – Актовегин, Трентал, улучшают микроциркуляцию крови при язвенной и гангренозной пиодермии.
- Средства для иммунотерапии – стафилококковая и стрептококковая вакцина, стафилококковый анатоксин, стрептококковый бактериофаг, практикуют при хронических инфекциях, если рецидивы происходят чаще 4 раз в год.
- Гепатопротекторы – Силибор, Эссенциале, защищают печень от воздействия токсинов и антибиотиков.
После устранения острого воспалительного процесса назначают физиопроцедуры – облучение ультрафиолетом, УВЧ.
Лечение острых форм пиодермии, особенно у детей, людей преклонного возраста, лиц с ослабленным иммунитетом проводят в стационаре.
Народные средства
Для терапии пиодермита в домашних условиях используют травы с противомикробным и противовоспалительным действием.
Рецепты народной медицины для лечения гнойных заболеваний кожи:
- Смешайте по 10 г сушёной мяты, шалфея и ромашки, заварите 500 мл кипятка, оставьте в закрытой посуде на 30 минут, процедите. Смазывайте настоем поражённые области при стафилококковых видах пиодермии.
- Перемешайте по 10 г хвоща и липы, 1 ст. л. сбора залейте 250 мл кипятка, настаивайте полчаса. Обрабатывайте воспалённые участки 3-5 раза в сутки.
- Соедините 100 мл тёплого подсолнечного масла и 15 г свежих измельчённых листьев чистотела, тщательно вымешайте, оставьте в тёмном месте на 2 дня. Мажьте воспалённые участки кожных покровов трижды в сутки на протяжении 21 дня.
- Мелко порежьте 300 г почек тополя, залейте 200 мл оливкового масла, настаивайте 24 часа. Смесь доведите до кипения, остудите, смазывайте кожу утром и вечером.
- Самое простое средство для устранения гнойных высыпаний – обрабатывайте участки, поражённые пиодермией, свежим соком картофеля или свёклы.
Диета
Правильное питание способствует скорейшему выздоровлению, снижает риск развития осложнений и рецидивов.
Исключите из рациона продукты с быстрыми углеводами, солёные, пряные, жирные и жареные блюда, спиртные напитки, мясные, рыбные и грибные бульоны. Употребляйте больше белковой пищи, овощей и фруктов, кисломолочной продукции.
Операция
Хирургические вмешательства проводят при наличии обширных областей с некрозом. Основные показания – карбункул, фурункул, гидраденит.
Во время операции, которую проводят под местным наркозом, гнойник надрезают скальпелем, полость обрабатывают антибактериальными препаратами, устанавливают дренаж, ткани с некрозом иссекают.
Диагностика пиодермий
Причиной для обследования на пиодермию становится возникновение воспалительных элементов на коже пациента. Задача врача – установить точную разновидность заболевания и степень его тяжести.
Для этого используют бактериологическое исследование содержимого гнойников и определение чувствительности к антибактериальным препаратам. Так удается установить, какие конкретно бактерии вызвали воспаление. При глубоком воспалении тканей используют также биопсию.
Помимо исследования непосредственно воспалительных элементов, пациенту назначают анализы крови (клинический, на уровень глюкозы в крови и другие биохимические показатели), анализ мочи, иммунологическое и гистологическое исследование. Этот комплекс процедур позволяет точно определить возбудителя, причины и тип заболевания кожного покрова.
Также при необходимости дерматолог назначает консультации других специалистов – эндокринолога, терапевта. В обязательном порядке проводится дифференциальный диагноз, чтобы исключить заболевания с похожими проявлениями: туберкулез, сифилис, кандидоз, микробную экзему, паразитарные и грибковые поражения кожи.
Лечение Пиодермии:
Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний. Антибиотики первого поколения или высокоэффективные полусинтетические пенициллины и цефалоспорины 3 поколений при одних и тех же нозологических формах применяют в зависимости от вида чувствительности и возбудителя.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении пиодермий используют тетрациклины (тетрациклин, доксициклин, метациклин), аминогликозиды, макролиды, линкомицин, рифампицин, фузидин и др.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. В качестве ангиопротекторов чаще используют актовегин по 5 мл внутривенно ежедневно, трентал, теоникол, никотинат натрия. Из гепатопротекторов целесообразно назначать силибор, солизим, нигедазу по 1 таблетке 3 раза в день в течение 3 нед, эссенциале форте и др.
Показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики. Кортикостероиды (преднизолон) назначают в дозе 15-20 мг/сут в течение 15-20 дней с последующим снижением дозы каждые 3-5 дней до полной отмены. При гангренозной пиодермии дозы кортикостероидов значительно выше – 40-60 мг/сут. Из цитостатиков предпочтение отдается метотрексату, который вводят по 50 мг 1 раз в неделю внутримышечно (2-3 инъекции на курс).
Средства специфической иммунотерапии: вакцина стафилококковая лечебная, бесклеточная сухая стафилококковая вакцина.
Иммунокорригирующие средства после антибиотикотерапии назначают тем больным, у которых ремиссия короче 3 мес, желательно после определения показателей иммунитета и чувствительности к иммуномодулирующим препаратам in vitro.
Повторные курсы иммунокорректоров проводят с учетом показателей иммунограммы или гемограммы, если исследование количества популяций и субпопуляций лимфоцитов невозможно.
Иммуномодуляторы назначают, если лимфоцитов менее 1000 в 1 мкл крови (менее 19%) и эозинофилы отсутствуют.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов (тактивин, тимоген, тимоптин, тималин, миелопид, ликопид, рузам).
Возможно чрескожное облучение крови гелий-неоновым лазером с использованием аппарата УЛФ-01 (длина волны 0,632 МКМ). Световод накладывают на область проекции кубитальной вены. Мощность на выходе световода 17 мВт, экспозиция 20-30 мин. Процедуры назначают ежедневно, на курс 15 процедур.
Наружное лечение пиодермий. При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами (фурацилин 1:5000, 1% раствор борной кислоты, 1% раствор танина), затем используют аэрозоль гелевина, 1% раствор диоксидина, 2% раствор хлоргексидина биглюконата. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Лечение пиодермии
Общие моменты и лечение поверхностных форм
В первую очередь при проведении лечения уделяют большое внимание уходу за кожей в очагах поражения и около них. При локализованных формах избегают мытья кожи в очагах и по периферии, а при распространенных высыпаниях мытье полностью исключается
Волосы в пораженных участках состригают, ни в коем случае не прибегая к бритью.
Непораженные участки кожи подвергают местной обработке дезинфицирующими средствами: спиртовым раствором салициловой кислоты, водным раствором калия перманганата, хлоргексидином и др.
При поверхностных формах приоритет в терапии отдается местному лечению. Используют спиртовой раствор салициловой кислоты, анилиновые красители, местные антисептические и противомикробные препараты. При необходимости вскрывают фликтены и пустулы, промывая их раствором перекиси водорода и смазывая перечисленными выше средствами. В случае распространенных форм инфекции наносят мази с антибиотиками.
Лечение фурункула. Фото: El Pantera / Wikipedia (CC BY-SA 3.0)
Терапия глубоких и хронических форм инфекции
В лечении глубоких форм используют рассасывающие средства, ферментные препараты и заживляющие мази. Язвенные поражения лечат специальными повязками и мазями, ускоряющими рост эпителия и обеспечивающими ускорение рубцевания очага.
Антибактериальная терапия системными препаратами имеет смысл в терапии хронических форм инфекции, появлении симптомов интоксикации (температура, слабость, признаки воспаления в крови), локализации очагов в зоне носогубного треугольника и при обширных гнойных процессах.
В терапии хронических форм инфекции не последнее место принадлежит иммунотерапии. Используют обезвреженные токсины бактерий (анатоксины), гипериммунную плазму с готовыми антителами, лекарственные препараты, усиливающие неспецифический иммунитет.
В случае вялотекущих, хронических инфекций также в состав лечения обязательно включают витамины группы B, витамин C, препараты, улучшающие капиллярный кровоток.
Физиотерапия
Физиотерапевтические процедуры улучшают репаративные процессы и местное кровоснабжение в пораженных участках. К наиболее перспективным методам относят:
- УФ-облучение.
- Сухое тепло.
- УВЧ-терапию.
- Лазерное излучение.
- Коротковолновое ИК-излучение, прошедшее водную фильтрацию (wiRA-терапия).
Физиотерапия — вспомогательный метод лечения и применяется только как дополнение к основной этиотропной и патогенетической терапии.
Вопрос-Ответ
Можно ли мыться или купаться в море при пиодермии?
Пиодермии — это гнойничковые поражения кожи. Любые водные процедуры при этих заболеваниях (купание в ванне, бассейне, море и других водоемах) лучше исключить. Пиодермию мочить нежелательно, так как при попадании влаги на пораженную кожу возможен перенос инфекции на здоровые участки. Дерматолог поможет установить разновидность гнойничково-воспалительного заболевания кожи, назначит адекватное лечение. Детский дерматолог диагностирует пиодермии у детей.
Как быстро вылечить пиодермию?
Лечение пиодермии должно проводится исключительно специалистами — врачами-дерматологами. Быстро вылечить пиодермию поможет комплекс лечебных мероприятий, который включает:
- прием лекарственных препаратов — антибактериальных средств, глюкокортикостероидов, гепато- и ангиопротекторов, цитостатиков и др.;
- наружную терапию — мази и антисептические растворы;
- восстановление и укрепление иммунитета;
- диетотерапию;
- физиотерапевтические процедуры для детей и взрослых.






























