iDoctor №6 / 2012
Оглавление номера
Лечебное питание при ИБС
1 сентября 2012
Развитие и прогрессирование ишемической болезни сердца (ИБС) обусловлено выраженностью атеросклеротического поражения сосудов, на коррекцию которого должны быть направлены основные профилактические мероприятия.1
Как известно, развитию ССЗ, и ИБС в частности, способствуют более 250 внешних и внутренних факторов риска. Среди них есть те, которые мы воспринимаем как данность (немодифицируемые: пол, возраст, генетические факторы и пр.), но есть и факторы, которые поддаются модификации – гиперлипидемия, ожирение, артериальная гипертензия, алиментарные нарушения, нарушение эндотелиальной функции и многие другие. Один из основных факторов, которым объясняются различия в уровнях заболеваемости ИБС в различных популяциях – несбалансированное питание
Поэтому в их профилактике и лечении следует уделять серьезное внимание алиментарному воздействию на основные этиопатогенетические факторы ИБС
К примеру, нарушения липидного обмена. У пациентов с ССЗ атеросклеротической природы, как правило, их несколько (увеличение ЛПНП, снижение ЛПВП и пр.). Очевидно, что воздействием на это звено патогенеза ИБС является диетотерапия – качественная и количественная коррекция жирового компонента рациона.
Известна положительная корреляция между смертностью от ССЗ и избыточным (более 40% общей калорийности) потреблением животного жира, содержащего ХС. Поэтому для уменьшения риска развития гиперлипопротеинемии (ГЛП) из рациона исключают продукты, богатые ХС. Следующий шаг – обогащение рациона продуктами, в чьем составе вещества, оказывающие благотворное влияние на липидный обмен.
Очень важно для больных ССЗ использовать в питании источники ПНЖК. Ежедневное поступление 0,5–1,0 г ПНЖК омега3 из жирной морской рыбы или очищенного рыбьего жира снижает риск смертности от ССЗ у людей среднего возраста на 30–40%.2. Еще один продукт, рекомендуемый для питания пациентам кардиологов, – соевый белок
Его биологическая ценность в 2 раза выше других растительных белков. А в дополнение к сбалансированному по аминокислотному составу белку продукты переработки сои содержат широкий спектр витаминов и минеральных веществ, минорные биологически активные компоненты (изофлавоны), обусловливающие гиполипидемическое, антиоксидантное, гипогомоцистеинемическое, гипотензивное и тромболитическое действие. По данным экспертов ВОЗ, ежедневное употребление 25 г соевого белка с содержанием 3,4 мг изофлавонов снижает уровень ХС крови и риск развития ССЗ.3
Еще один продукт, рекомендуемый для питания пациентам кардиологов, – соевый белок. Его биологическая ценность в 2 раза выше других растительных белков. А в дополнение к сбалансированному по аминокислотному составу белку продукты переработки сои содержат широкий спектр витаминов и минеральных веществ, минорные биологически активные компоненты (изофлавоны), обусловливающие гиполипидемическое, антиоксидантное, гипогомоцистеинемическое, гипотензивное и тромболитическое действие. По данным экспертов ВОЗ, ежедневное употребление 25 г соевого белка с содержанием 3,4 мг изофлавонов снижает уровень ХС крови и риск развития ССЗ.3
Липотропным действием обладает витамин В6, участвующий в метаболизме фосфолипидов и ЖК, в утилизации ХС, в транспорте и распаде липопротеидов. Благоприятное влияние оказывают пищевые волокна (ПВ) – гетерогенная группа веществ, которые в большинстве случаев не перевариваются и не всасываются в ЖКТ (целлюлоза, гемицеллюлоза и пектин). Известна важная роль йода в рационе больных ССЗ
Он влияет на функцию щитовидной железы, обладает гипохолестеринемическим действием, препятствует отложению липидов в сосудистой стенке и формированию атеросклеротической бляшки.4 Поэтому важно включать в диету морепродукты, особенно морскую капусту, которая, помимо йода, содержит полисахариды, близкие к гепарину
Основные принципы диетотерапии при ИБС
- Соответствие калорийности диеты энергетическим потребностям организма с учетом возраста, пола, степени физической активности. При повышении индекса массы тела (ИМТ) > 30 кг/м2 – редукция калорийности рациона до 1500–1700 ккал в сутки с периодическим назначением разгрузочных дней.
- Контроль количества…
Прочие способы лечения ИБС
Другие немедикаментозные методы лечения:
- Гирудотерапия. Представляет собой способ лечения, основанный на использовании антиагрегантых свойств слюны пиявок. Данный метод является альтернативным и не проходил клинические испытания на соответствие требованиям доказательной медицины. В настоящее время в России используется относительно редко, не входит в стандарты оказания медицинской помощи при ИБС, применяется, как правило, по желанию пациентов. Потенциальные положительные эффекты данного метода заключаются в профилактике тромбообразования. Стоит отметить, что при лечении по утверждённым стандартам данная задача выполняется с помощью гепаринопрофилактики.
- Лечение стволовыми клетками. При введении в организм стволовых клеток рассчитывают, что попавшие в организм пациента полипотентные стволовые клетки дифференцируются в недостающие клетки миокарда или адвентиции сосудов. Стволовые клетки в действительности обладают данной способностью, однако они могут превратиться и в любые другие клетки человеческого организма. Несмотря на многочисленные заявления сторонников данного метода терапии, он еще далек от практического применения в медицине, и отсутствуют клинические исследования соответствующие стандартам доказательной медицины, в которых бы подтверждалась эффективность данной методики. ВОЗ отмечает данный метод как перспективный, но пока не рекомендует его к практическому применению. В подавляющем большинстве стран мира эта методика является экспериментальной, и не входит в стандарты оказания медицинской помощи больным с ИБС.
- Метод ударно-волновой терапии. Воздействие ударных волн низкой мощности приводит к реваскуляризации миокарда. Экстракорпоральный источник сфокусированной акустической волны позволяет дистанционно воздействовать на сердце, вызывая «терапевтический ангиогенез» (сосудообразование) в зоне ишемии миокарда. Воздействие УВТ оказывает двойной эффект — кратковременный и долговременный. Сначала сосуды расширяются, и улучшается кровоток. Но самое главное начинается потом — в области поражения возникают новые сосуды, которые обеспечивают уже долгосрочное улучшение. Низкоинтенсивные ударные волны вызывают напряжение сдвига в сосудистой стенке. Это стимулирует высвобождение факторов сосудистого роста, запуская процесс роста новых сосудов, питающих сердце, улучшения микроциркуляции миокарда и уменьшения явлений стенокардии. Результатами подобного лечения теоретически является уменьшение функционального класса стенокардии, увеличение переносимости физической нагрузки, снижение частоты приступов и потребности в лекарственных препаратах.
- Квантовая терапия. Представляет собой терапию путём воздействия лазерного излучения. Эффективность данного метода не доказана, независимое клиническое исследование проведено не было. Производители оборудования утверждают, что квантовая терапия эффективна практически для всех пациентов. Производители препаратов сообщают о проведённых исследованиях, доказывающих низкую эффективность квантовой терапии. В 2008 году данный метод не входит в стандарты оказания медицинской помощи при ИБС, проводится преимущественно на средства пациентов. Утверждать об эффективности данного метода без независимого открытого рандомизированного исследования нельзя.

Классификация ишемической болезни сердца
В зависимости от симптомов, различают следующие основные формы недуга:
Коронарная смерть. Симптомы развиваются стремительно: потеря сознания, зрачки расширены и не реагируют на свет. Нет пульса, дыхания.
Постинфарктный кардиосклероз. Среди характерных признаков: нарушения сердечного ритма, проявления острой (приступ удушья-«сердечная астма», отек легких) и хронической сердечной недостаточности (отеки ног, одышка). Больной жалуется на ощущение нехватки воздуха, одышку, у него отекают голени и стопы.
Острый коронарный синдром. Впервые возникшая стенокардия, прогрессирующая стенокардия, инфаркт миокарда и др.
Инфаркт миокарда. Часто сильная давящая и жгучая боль за грудиной, отдающая в челюсть, левую лопатку и руку. Длится до получаса и больше, не проходит при приеме нитроглицерина под язык. Также у пациента выступает холодный пот, снижается АД, могут появиться слабость, рвота и страх смерти.
Стенокардия. Человек жалуется на загрудинную боль — сдавливающую, сжимающую, жжение за грудиной при физических нагрузках и иногда в покое. Возможными симптомами стенокардии являются боли в шее, левой лопатке, нижней челюсти или левой руке. Обычно боль непродолжительна.
Стенокардия — одно из самых ярких проявлений ишемической болезни сердца. Самостоятельное лечение стенокардии народными средствами недопустимо! Только врач, на основании своего профессионального опыта и диагностических методик, может сделать выводы о состоянии человека и необходимых лечебных мерах!

1
УЗИ сердца при стенокардии
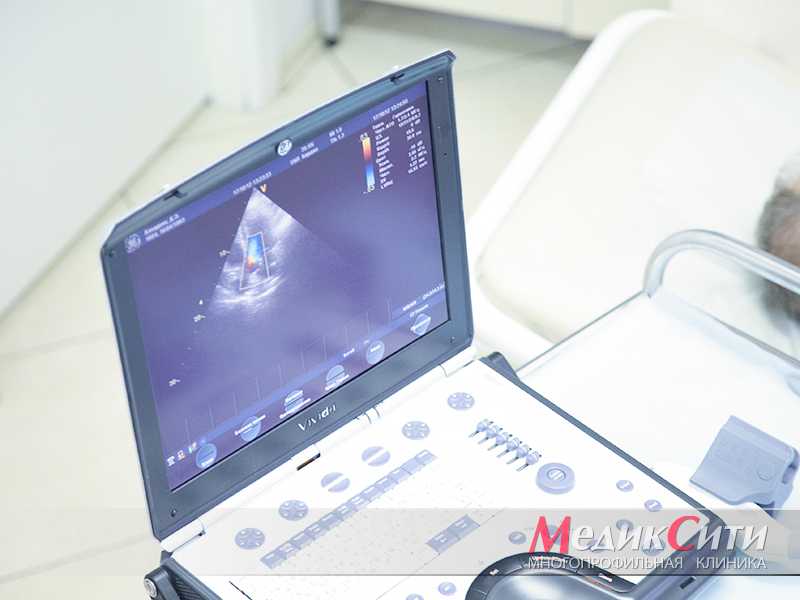
2
УЗИ сердца в «МедикСити»
3
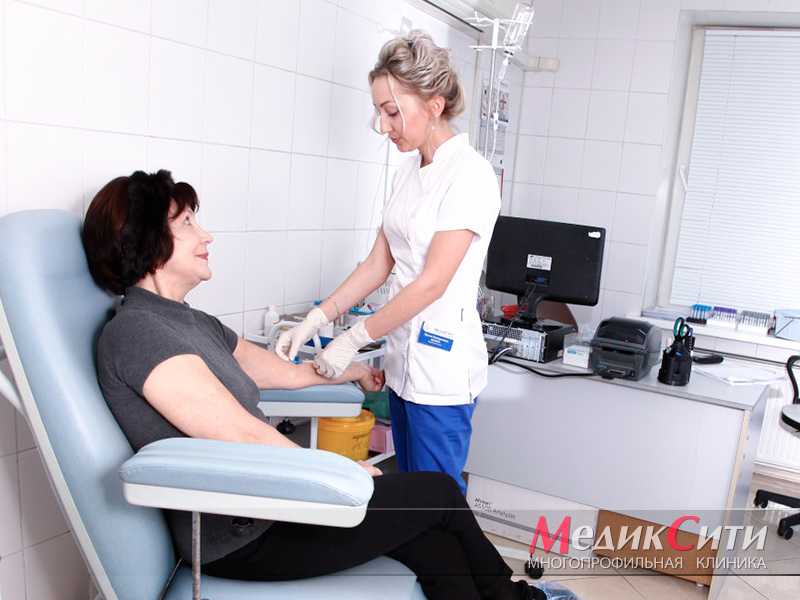
Анализы крови при ИБС
Если стенокардия возникла впервые, если приступы стенокардии стали возникать чаще, длиться более продолжительное время и проявляться сильнее, речь идет об остром коронарном синдроме и высоком риске развития инфаркта миокарда. Такие пациенты должны быть срочно госпитализированы по скорой помощи в стационар, где в экстренном порядке будет выполнена коронароангиография и восстановлен кровоток в артерии сердца, что позволит избежать возникновения инфаркта миокарда и, как следствие, инвалидности.
Безболевая ишемия миокарда
ИБС может и не сопровождаться болевым синдромом. Такая ишемия называется безболевой.
Проявлением болезни в случае безболевой ишемии миокарда зачастую становятся непосредственно инфаркт миокарда или внезапная коронарная смерть
Поэтому очень важно регулярно обследоваться у кардиолога, особенно людям, находящимся в группе риска (диабетики, гипертоники, курящие, лица с ожирением, пожилые и др.)
Подобную скрытую ишемию можно выявить с помощью некоторых инструментальных методик, например, ЭКГ с нагрузкой (Велоэргометрия, тредмил). Именно во время стресс-теста на электрокардиограмме особенно ярко проявляются специфические для ИБС изменения.
Патологические изменения головного мозга при ишемическом инсульте
Первоначально зона инфаркта головного мозга выглядит бледной. В течение нескольких часов или дней, главным образом в сером веществе головного мозга, могут развиваться застойные явления с гиперемией, расширением кровеносных сосудов и мелкими точечными (петехиальными) кровоизлияниями (геморрагический инфаркт).
Причина геморрагического инфаркта неясна, но обычно его рассматривают как последствие эмболии, блокирующей крупный артериальный сосуд, например ствол средней мозговой артерии или одну из её крупных ветвей. В течение нескольких часов эмбол перемещается, растворяется (лизис) и расщепляется, что делает возможным восстановление циркуляции артериальной крови в зоне инфаркта мозга. Рециркуляция крови может вызвать геморрагический инфаркт и, по-видимому, усиливает формирование отёка после нарушения гематоэнцефалического барьера. С другой стороны, первичное внутримозговое кровоизлияние разрушает ткань мозга в области кровоизлияния и сдавливает окружающую ткань.
Тромбоэмболия артерий головного мозга вызывает гибель кровоснабжаемого ей участка мозга.
Если у больного развился ишемический инсульт или произошло внутримозговое кровоизлияние, или наблюдались преходящие эпизоды ишемии мозга, то показанием к проведению адекватной терапии служит точный диагноз. В его основе лежит определение характера и локализации очага поражения головного мозга, сосудистого патологического процесса, обусловливающего имеющуюся неврологическую симптоматику у пациента, и анатомические сведения о любых сохранных путях коллатерального кровотока в зоне ишемии.
Анатомическое восстановление ткани головного мозга происходит только в результате образования фиброглиозной рубцовой ткани в месте инфаркта или кровоизлияния. Тем самым терапевтические меры могут иметь лишь превентивное значение. Они должны быть направлены на предохранение как нормального, так и подверженного ишемии участка головного мозга от первичного и рецидивирующего патологических процессов, а также от последствий самого инсульта, в том числе сдавления мозга внутричерепным кровоизлиянием или отёком. Это превентивное лечение инсульта головного мозга преследует три цели:
- предупреждение инсульта благодаря уменьшению факторов риска;
- предотвращение первого или повторного инсульта путём удаления лежащего в его основе поражения — например, при проведении операции по удалению атеросклеротических бляшек из просвета сонной артерии (каротидной эндартерэктомии);
- профилактика вторичного поражения головного мозга за счёт поддержания адекватной кровообращения (перфузии) в краевых участках ишемических зон и уменьшение отёка мозговой ткани.
За исключением устранения факторов риска, все аспекты лечения инсульта довольно противоречивы. Убедительных доказательств эффективности терапевтических подходов часто не бывает. Таким образом, современное лечение инсульта в основном является эмпирическим и основывается на знаниях врача о степенях риска, сопутствующих различным диагностическим и лечебным методам.
Инсульты классифицируют в соответствии с их предполагаемыми патофизиологическими механизмами. В каждом случае инсульта можно определить как клинические проявления, так и принципы диагностики и лечения. При диагностике инсульта или транзиторной ишемической атаки (ТИА) прежде всего оценивают исходные клинические проявления и их динамику, т. е. решают вопрос «инсульт или синдром транзиторная ишемическая атака (ТИА, микроинсульт)?».
В настоящее время совершенствование клинической диагностики и лучевых методов исследования позволяет уточнить характер и локализацию инсультов, а также изучить сопутствующие им поражения сосудов с высокой частотой и точностью, что делает лечение более целенаправленным, возможным и обязательным. К ним относятся:
- МРТ ангиография (магнитно-резонансная ангиография) сосудов головного мозга
- КТ, СКТ сосудов шеи и головного мозга (КТ ангиография) с внутрисосудистым контрастированием
Полезные продукты при ишемической болезни сердца
Назначение специфической диеты при ИБС является одним из дополнительных методов лечения. Существует специально разработанная диета для каждого вида заболевания. Это диеты № 10а (при сердечной недостаточности), 10с (антисклеротическая) и 10п (при инфаркте миокарда). Они характеризуются максимальным ограничением поваренной соли и объема жидкости, продуктов-источников холестерина и веществ, которые могут провоцировать возбуждение сердечно-сосудистой и центральной нервной системы. Рацион обогащают калием, кальцием, веществами, нормализующими жировой обмен (лецитин, метионин), витаминами (особенно А, С, группы В). Блюда готовят, не добавляя соль. Кулинарная обработка предусматривает отваривание и максимальное измельчение (в протертом виде), жарение запрещено. Кроме того, в случаях осложненного течения заболевания применяют следующие специальные диеты:
диета Карелля – это назначение теплого снятого молока в установленных дозах; «калиевая» – назначают продукты, богатые калием (курага, изюм, чернослив, картофель, капуста, шиповник, яблоки и др.); фруктово-овощная диета; «гипонатриевая» — разрешено употреблять: молочные продукты, постные супы, мясо и рыбу (нежирные сорта), крупы, бобовые и макаронные изделия, сырые и отварные овощи, а также ягоды и фрукты. Запрещено включать в рацион питания: бульоны, жирное мясо и рыба, копченые продукты, острые приправы и закуски, засоленные и замаринованные овощи, шоколад, крепкие чай и кофе, алкоголь.
К общим рекомендациям можно отнести группы продуктов питания, которые разрешается и запрещается употреблять при ИБС.
Так, при нарушении кровоснабжения миокарда наиболее полезными продуктами являются:
морская рыба и нерыбные продукты моря. Известно, что морепродукты содержат полиненасыщенные жирные кислоты (ПНЖК), которые снижают концентрацию холестерина в крови, укрепляют стенки сосудов; яйца, особенно перепелиные – содержит фосфолипиды, которые противодействуют отложению холестерина на стенках сосудов; курица в отварном виде без шкурки (именно в ней содержится максимальное количество холестерина); растительные масла (особенно оливковое) – мощный источник ПНЖК и антиоксидантов, препятствующих окислению жиров; сырые, отварные или тушеные овощи – источник витаминов, оказывающих тормозящее действие на обмен холестерина; обезжиренные молочные продукты (молоко, кефир, творог); компоты и свежевыжатые соки из фруктов и ягод; хлебобулочные изделия, выпеченные из муки грубого помола с добавлением отрубей – содержат витамины РР и группы В.
Часто при ишемической болезни сердца могут рекомендовать нестрогое вегетарианство, при котором разрешено употребление не только растительной пищи, но и молочных продуктов, а также яиц.
Опасные и вредные продукты при ишемической болезни сердца
жиры животного происхождения (кроме сала в небольших количествах) – содержат насыщенные жиры и холестерин; любые жареные блюда и копченые продукты – возбуждают аппетит, тем самым провоцируя переедание, и отягощают работу пищеварительной системы; сыр – содержит холестерин; мясные субпродукты (почки, сердце, печень) содержат холестерин и экстрактивные вещества, которые возбуждают желудочную секрецию и способствуют ожирению; углеводистые крупы (рисовую, манную) – приводят к ожирению, что я является одним из факторов риска развития ИБС; макаронные изделия и хлебобулочные изделия из муки высшего и первого сортов – одна из главных причин тучности; рыба жирных сортов, особенно речная – источники насыщенных жиров, которые трансформируются в холестерин; легкоусвояемые сладкие блюда; алкогольные и газированные напитки – неблагоприятно влияют на тонус сосудов, возбуждают аппетит, приводят к газообразованию в кишечнике; крепкие чай и кофе – мощные стимуляторы сердечно-сосудистой и центральной нервной системы; виноград и виноградный сок – также стимулируют организм и вызывают процессы брожения в кишечнике.
Врач кардиолог Потрубач Л.В.
Диагностика и дифференциальный диагноз
Вероятность ИБС существенно зависит как от клинической симптоматики (особенно болевых проявлений), так и от прочих факторов риска: возраст, половая принадлежность, дислипидемия, ожирение, сахарный диабет, курение артериальная гипертензия.
Вероятность ИБС у пациента с болями в зависимости от пола и возраста определяется по специальной таблице (Genders T. S. S. et al., 2011). При вероятности более 5 % для выявления ИБС (обструктивного коронарного атеросклероза) рекомендуется проведение стресс-тестов, при которых в качестве нагрузки (стресса) для миокарда используется физический тест (велоэргометрия, тредмил-тест), чреспищеводной стимуляции сердца, применение симпатомиметиков или вазодилататоров. Необходимо учитывать, что чем выше вероятность ИБС (на основании наличия факторов риска заболевания, клинической симптоматики, лабораторных тестов), тем более информативен стресс-тест. У асимптомных пациентов с низкой степенью риска ИБС применение ЭКГ и стресс-теста нецелесообразно.
Визуальные тесты (эхокардиография, сцинтиграфия) показаны при ограничениях регистрации ишемии миокарда по ЭКГ.
Для диагностики стенокардии с возможной аритмией и при подозрении на спонтанную стенокардию проводится холтеровское мониторирование.
Для уточнения диагноза в случаях недостаточной информативности результатов неинвазивных тестов и с целью определения возможности реваскуляризации миокарда и характера вмешательства проводится коронарная ангиография. Данная методика позволяет произвести оценку состоятельности коронарного русла и степень сужения сосуда.
Помимо того для определения выраженности кальцификации коронарных сосудов, которая свидетельствует о коронарном атеросклерозе у пациента без почечной недостаточности, показано проведение многосрезовой компьютерной томографии и магнитно-резонансной томографии с контрастированием коронарного сосудистого русла.
Лабораторные исследования, которые проводятся при диагностике ИБС:
- Липидограмма.
- Определение гликемии.
- Клинический анализ крови.
- Креатинин, скорость клубочковой фильтрации по CKD–EPI или MDRD (при наличии факторов риска хронической болезни почек).
Виды и формы ишемической болезни сердца
В настоящее время известно множество видов ишемической болезни сердца. Классификация ИБС, предложенная в 1979 году рабочей группой экспертов ВОЗ, по-прежнему остается актуальной и используется многими врачами. Она основана на выделении самостоятельных форм заболевания, которые имеют своеобразные характерные проявления, определенный прогноз и требуют особого вида лечения. С течением времени и появлением современных способов диагностики, были подробно изучены другие формы ИБС, что нашло свое отражение в других, более новых классификациях.
В настоящее время выделяют следующие клинические формы ИБС, которые представлены:
- Внезапной коронарной смертью (первичная остановка сердца);
- Стенокардией (здесь выделяют такие ее формы как стенокардия напряжения и спонтанная стенокардия);
- Инфарктом миокарда (первичный, повторный, мелкоочаговый, крупноочаговый);
- Постинфарктным кардиосклерозом;
- Недостаточностью кровообращения;
- Нарушением сердечного ритма;
- Безболевой ишемией миокарда;
- Микроваскулярной (дистальная) ИБС
- Новыми ишемическими синдромами («оглушение» миокарда и др.)
Для статистического учета заболеваемости ишемической болезнью сердца используется Международная классификация болезней Х пересмотра, с которой хорошо знаком каждый врач. Кроме того, следует упомянуть, что заболевание может протекать в острой форме, например, инфаркт миокарда, внезапная коронарная смерть. Хроническая ишемическая болезнь сердца представлена такими формами как кардиосклероз, стабильная стенокардия, хроническая сердечная недостаточность.
Различные стадии атеросклеротического поражения при сердечной ишемии
Диагностика ишемической болезни сердца
От своевременного выявления недуга и верной постановки диагноза зависит успешность профилактических и лечебных мер.
Конечно же, первоначальным этапом диагностики ИБС является сбор и анализ жалоб больного. Далее следует осмотр, в ходе которого врач-кардиолог измеряет АД пациента, визуально оценивает его состояние (степень отечности, оттенок кожи, потливость, поведенческие особенности и пр.), прослушивает стетоскопом его сердце на предмет шумов, сбоев ритма и т.п.
Далее специалистом могут быть назначены следующие анализы и исследования:
- клинические и биохимические анализы крови;
- исследование крови на маркеры инфаркта миокарда;
- электрокардиография (ЭКГ);
- эхокардиография (Эхо-КГ);
- СМАД;
- ЭКГ с нагрузкой;
- коронароангиография (рентгеноконтрастное исследование коронарных артерий).
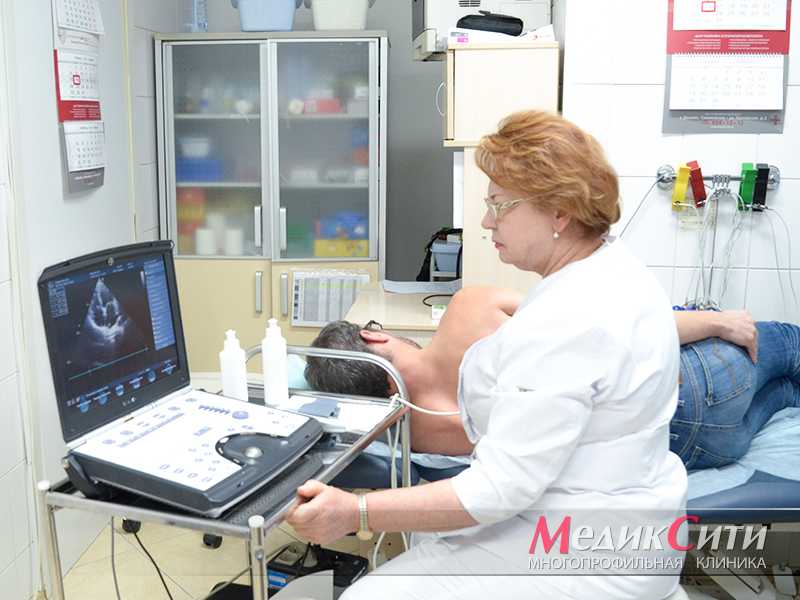
1
УЗИ сердца при ИБС
2
Диагностика ИБС в «МедикСити»

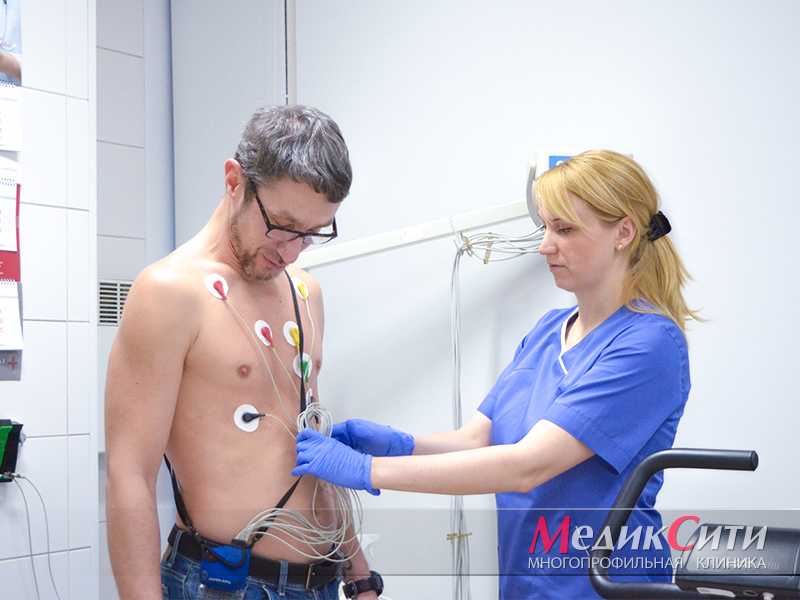
3
СМАД при ИБС
Клиническая картина
Клинически различают следующие формы ИБС (ESC, 2013):
- Стенокардия:
- стабильная стенокардия напряжения (I–IV функциональный класс);
- нестабильная стенокардия;
- особые формы: вазоспастическая, микроваскулярная.
- Безболевая (бессимптомная) ишемия миокарда.
- Инфаркт миокарда (с элевацией и без элевации сегмента ST).
- Сердечная недостаточность (функциональный класс, стадия).
- Нарушения сердечного ритма и проводимости.
- Внезапная коронарная смерть.
Клиническим проявлением типичного приступа стенокардии является возникновение неприятных ощущений в грудной клетке (боль, сдавливание, дискомфорт), с возможной иррадиацией боли или чувства онемения в нижнюю челюсть, левое плечо, спину (межлопаточную область) или верхнюю конечность (нередко слева), которые развиваются как ответная реакция на физическую нагрузку или эмоциональный стресс и прекращаются (или значительно уменьшаются) в покое или после сублингвального приема нитроглицерина (ESC, 2006). Продолжительность болевых или дискомфортных ощущений составляет 1–15 мин.
Помимо типичных проявлений приступа стенокардии, может возникать и атипичная клиническая симптоматика. Атипичным приступом стенокардии считается приступ, при котором возникает только два из вышеперечисленных симптомов.
Неангинозный приступ характеризуется возникновением одного из перечисленных симптомов или отсутствием таковых.
Стабильная стенокардия относится к наиболее распространенной форме, 70–80 % всех случаев хронической ИБС.
Стабильная стенокардия напряжения, в зависимости от тяжести, подразделяется на четыре функциональных класса (в соответствии с Канадской классификацией):
I – Больной хорошо переносит обычные физические нагрузки (ходьба или подъем по лестничным маршам). Приступ стенокардии возникает исключительно при физической нагрузке высокой интенсивности.
II – Незначительное ограничение физической активности. Приступ стенокардии возникает при ходьбе привычным темпом по ровной поверхности более 200 м и при подъеме по лестничному маршу более 1-го пролета.
III – Выраженное ограничение привычной физической нагрузки. Приступ стенокардии возникает при спокойной равномерной ходьбе по ровной поверхности на расстояние до 200 м или при подъеме на 1 пролет лестничного марша.
V – Невозможность выполнения какой-либо физической нагрузки без возникновения приступа стенокардии.
Нестабильная стенокардия подразделяется на следующие клинические варианты (ESC, 2006; ACC/AHA, 2007):
- Возникновение стенокардии в покое, длительность приступа обычно до 20 мин.
- Впервые возникшая тяжелая стенокардия (~ III–IV функциональные классы).
- Быстрое прогрессирование тяжести и интенсивности приступа стенокардии, выраженное ограничение обычной физической активности (~ III–IV функциональные классы).
Нестабильная стенокардия отличается высокой опасностью возникновения инфаркта миокарда и летального исхода в ближайшие недели – месяцы.
Вазоспастическая (вариантная) стенокардия возникает у некоторых больных ИБС и характеризуется развитием эпизодов локального спазма коронарных артерий, что проявляется следующими признаками:
- Эпизод приступа стенокардии возникает в покое, во время сна.
- Приступ стенокардии сопровождается подъемом сегмента ST.
- Применение антагонистов кальция сопровождается хорошим профилактическим эффектом.
- Вазоспазм с ишемией миокарда может также развиваться у пациентов со стенокардией напряжения и/или инфарктом миокарда, в том числе и без подъема сегмента ST.
Микроваскулярная стенокардия характеризуется отсутствием значимой обструкции коронарных артерий при коронарографии и возникновением типичных признаков стенокардии напряжения и при положительном стресс-тесте. Заболевание отличается более благоприятным прогнозом в сравнении с обычным приступом стенокардии.
Безболевая (бессимптомная) ишемия миокарда, при которой некоторая часть приступов ишемии миокарда может развиваться без клинических проявлений стенокардии или ее эквивалентов, вплоть до развития безболевой формы миокарда. Повреждение миокарда при возникшей безболевой ишемии определяется не выраженностью болевых ощущений, а выраженностью и продолжительностью снижения его перфузии.
Выявить бессимптомную ишемию миокарда возможно при проведении стресс-теста, холтеровского мониторирования, случайной регистрации ЭКГ. При холтеровском мониторировании нередко наблюдаются ложноположительные результаты, особенно у пациентов без подтвержденной ИБС и/или при отсутствии факторов высокого риска (преклонный возраст, диабет, дислипидемия).






























