Цель правильного питания
Правильное или рациональное питание — это своевременное употребление сбалансированных по составу продуктов, не только покрывающих потребность в энергии и «строительных» веществах, но и приносящее объективную пользу, то есть не приближающее болезни и отчасти их предотвращающее.
Недоброкачественные по составу продукты способны вызвать заболевания желудочно-кишечного тракта и всех важнейших систем, что доказали на примере сердечно-сосудистой патологии, усугубляющейся неумеренным потреблением богатой холестерином еды.
Правильное питание — здоровое, потому что помогает человеку быть физически активным за счёт устойчивости к болезням и оптимизации физиологических процессов, оно должно:
- давать оптимальную потребностям энергию, то есть без избытка, идущего на образование жировых отложений;
- снижать уровень плохо действующей фракции холестерина и не повышать выше необходимого для синтеза гормонов общего холестерина;
- поддерживать структурный состав костной ткани и зубов достаточным объемом кальция, как известно, непищевой кальций в таблетках плохо усваивается;
- не способствовать развитию некоторых форм злокачественных новообразований кишечника.
Каждый употребляемый нами продукт имеет определенную пищевую ценность и вкус, но только функциональные — здоровые обладают ещё и благотворным физиологическим действием на организм. Конечно, придание особого значения лечебным свойствам пищи излишне оптимистично, в реальности не существует еды, способной заменить даже простейшие лекарства.
Больным раком позитивное питание даёт не только приятное насыщение и вкусовые радости, но должно помогать пережить сложное специфическое лечение, при этом не сокращая жизнь постоянным голодом и не портя её внезапным обострением хронических заболеваний.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Питание при онкологии поджелудочной железы
При раке поджелудочной железы дневное меню должно состоять из отварных, запечённых и паровых продуктов. Для снижения нагрузки на орган пищу перед употреблением (каши, овощи и морепродукты) перетирают через сито. Если в результате лечения, пораженная опухолью поджелудочная железа была удалена, то, обязательным является назначение инсулинотерапии. Индивидуальное меню , в этом случае,составляется совместно с эндокринологом с учетом потребляемых хлебных единиц. Ниже представлено меню при онкологии поджелудочной железы на стадии предоперационной химиотерапии или в случаях, когда оперативное вмешательство не возможно.
Понедельник
Завтрак: 150 миллилитров настоя из лопуха и шиповника.
Ланч: 100 грамм запечённой тыквы, 50 грамм овсяных галет.
Обед: 100 грамм морковно-кабачкового пюре, 100 грамм протёртой гречневой каши.
Полдник: 150 грамм белкового омлета (приготовленного на пару).
Ужин: 50 грамм творожного пудинга, 200 миллилитров зелёного чая.
Вторник
Завтрак: 150 миллилитров настоя шиповника.
Ланч: 150 грамм перетёртой рисовой каши, 100 миллилитров яблочного компота.
Обед: 100 грамм картофельного супа-пюре; 70 грамм отварных кабачков, 50 грамм печёных яблок.
Полдник: 100 грамм рыбного стейка (парового), 100 миллилитров грушевого компота.
Ужин: 100 грамм запечённых груш, 100 миллилитров отвара лопуха.
Среда
Завтрак: 150 миллилитров настоя из шиповника и лопуха.
Ланч: 100 грамм жидкой овсяной каши, 20 грамм тостов.
Обед: 100 грамм овощной запеканки или рагу, 70 грамм отварной индюшатины, 50 грамм печёной тыквы.
Полдник: 70 грамм некислого творога (перетёртого), 50 грамм печёных яблок.
Ужин: 150 миллилитров ромашко-шиповникового отвара.
Четверг
Завтрак: 150 миллилитров настоя шиповника.
Ланч: 100 грамм зелёной гречки, 100 миллилитров репейникового чая.
Обед: 100 грамм морковно-рисового пюре, 100 грамм рыбных котлет (паровых).
Полдник: 150 грамм фруктового киселя.
Ужин: 150 миллилитров некислого кефира.
Пятница
Завтрак: 100 миллилитров репейникового отвара.
Ланч: 100 грамм слизистой овсяной каши, 20 грамм цельнозерновых тостов.
Обед: 100 грамм морковно-свекольного пюре, 70 грамм отварной телятины.
Полдник: 150 грамм белкового омлета.
Ужин: 150 миллилитров настоя шиповника.
Суббота
Завтрак: 150 миллилитров настоя шиповника.
Ланч: 100 грамм слизистой рисовой каши, 20 грамм распаренного изюма.
Обед: 100 грамм свекольно-кабачкового пюре, 100 грамм рыбных тефтель (паровых).
Полдник: 150 грамм фруктовой запеканки (тыква, яблоко, груша).
Ужин: 150 миллилитров репейникового отвара.
Воскресенье
Завтрак: 150 миллилитров настоя шиповника.
Ланч: 100 грамм тыквенно-рисовой каши, 30 грамм овсяного печенья.
Обед: 100 грамм супа-пюре из моркови и кольраби, 70 грамм куриного мяса.
Полдник: 150 грамм капустного ассорти (запечённого).
Ужин: 150 миллилитров некислого кефира.
Как проявляются разные виды метастатического рака: симптомы
Симптомы метастатического рака зависят от того, в каком месте расположена вторичная опухоль. Так же, как и обычный рак, метастатический может долго не проявлять себя никакими признаками – и в этом заключается основная проблема. Как правило, симптомы появляются уже тогда, когда опухоль достигла большого размера.
Метастатический рак печени имеет следующие признаки:
- Увеличение печени;
- Боль в правом подреберье;
- Тошнота, ухудшение аппетита, появление непереносимости определенных видов пищи;
- Кровоточивость;
- Потеря веса с одновременным увеличением живота (за счет увеличенной печени и асцита).
Метастатический рак легких:
- Одышка;
- Кашель, зачастую с мокротой, содержащей прожилки крови;
- Подверженность пневмониям и другим респираторным заболеваниям.
Метастатический рак костей:
- Боли в костях, усиливающиеся в ночное время, не купируемые обычными анальгетическими средствами;
- Патологические переломы (т. е. переломы при малейших, несоспоставимых травмах, например, легких ушибах или вообще без них).
Метастатический рак мозга:
- Нейропатия, зависящая от локализации опухоли (от двигательных и речевых нарушений до судорог и изменений личности);
- Головная боль, не купируемая анальгетиками, усиливающаяся по утрам;
- Тошнота, рвота, не связанные с приемом пищи;
- Снижение зрения.
Рак печени: причины возникновения
До сих пор точно не установлено, что именно приводит к старту болезни: рак печени, как и другие виды онкологии, пока находится в стадии активного изучения. Есть все основания предполагать, что в самом скором времени врачам удастся определить точные причины возникновения рака печени, однако в настоящее время принято говорить о факторах риска, способствующих появлению новообразования. К таким факторам относятся:
- определенные формы хронического вирусного гепатита;
- паразитарные инфекции (описорхоз, амебиаз, шистосомоз и др.);
- длительное токсическое действие алкоголя или лекарственных препаратов;
- безалкогольная жировая дистрофия печеночной ткани, связанная с диабетом II типа или ожирением;
- циррозы всех типов – одна из наиболее частых причин рака печени, однако сам по себе цирроз не является онкологическим заболеванием;
- гемохроматоз – генетически обусловленное нарушение обмена веществ, при котором в теле человека накапливается избыточное количество железа.
Помимо этого, результаты исследований показали возможную связь развития рака печени с сифилисом и сердечной недостаточностью.
Нужно добавить, что крайне сложно, а точнее – практически невозможно определить, когда к уже имеющимся заболеваниям присоединяется онкология: проблемы с печенью, на фоне которых происходит образование и рост опухоли, сопровождаются характерными, зачастую схожими по проявлениям, нарушениями самочувствия. В связи с тем, что эти нарушения самочувствия беспокоят человека на протяжении длительного периода времени, начало болезни часто остается незамеченным.
Методы диагностики и оценки распространённости рака предстательной железы
УЗИ малого таза / ТРУЗИ
Это базовые исследования, благодаря которым врач может оценить объём простаты, состояние семенных пузырьков, рассмотреть лимфоузлы таза и забрюшинного пространства, печени и т.д. Методы ультразвуковой диагностики позволяют с достаточно точно визуализировать саму простату, но не дают возможности судить о злокачественности опухоли и с высокой достоверностью выявлять метастазы размером меньше 5 мм. Как уточняющее исследование рекомендуется МРТ.
Онкомаркеры
ПСА – простат-специфический антиген, повышение концентрации ПСА коррелирует с ДГПЖ и раком простаты (в норме концентрация ПСА в сыворотке крови здорового человека составляет 2,5 — 4 нг/мл);
Тканевый полипептидный специфический антиген (TRS) — при наличии метастазов концентрация TRS повышается в 3 раза;
Антиген стволовых клеток предстательной железы (PSCA) – повышенная концентрация PSCA выявляется при злокачественных опухолях простаты и коррелирует с поздними стадиями заболевания.
Трансректальная биопсия под контролем УЗИ
Биопсия и гистологическая диагностика опухоли – единственный способ подтвердить диагноз РПЖ и определить степень злокачественности новообразования. Чтобы получить достаточное количество ткани для гистологии и оценки по шкале Глисона из простаты под контролем УЗИ отбираются 6 -12 образцов.
МРТУточняющий метод исследования, позволяющий получить серию поперечных и продольных срезов предстательной железы и окружающих тканей. Как правило, оценка местной распространенности опухоли производится врачом именно на основании МРТ. Исследование позволяет с высокой достоверностью определить, вышла ли опухоль за пределы капсулы простаты, затронуты ли органы, расположенные рядом, в каком состоянии находятся лимфоузлы таза (их увеличение может быть признаком начала метастатического процесса).
КТКомпьютерная томография используется для оценки состояния лимфоузлов таза и определения полей облучения при лучевой терапии.
ПЭТ с холином Метод применяется для выявления отдалённых метастазов при высоких уровнях ПСА, а также для оценки состояния лимфоузлов в спорных случаях, когда необходимо отличить воспалительные изменения в лимфоузле от метастазов опухоли.
Тазовая лимфаденэктомияНаиболее точный метод оценки состояния регионарных лимфоузлов при РПЖ, позволяющий выявлять метастазы размером менее 5 мм.
ОстеосцинтиграфияНаиболее информативный метод выявления метастазов в костях. Радиоизотопное сканирование костей может быть рекомендовано всем пациентам с дифференцировкой опухоли по Глисону ≥ 8 или ПСА превышающим 10.
Рентгенография или КТ органов грудной клеткиВыполняется для проверки лёгких на наличие метастазов.
КТ живота и тазаИсследование назначается при подозрении на висцеральные метастазы. В некоторых случаях для выявления отдалённых метастазов может быть рекомендовано МРТ или ПЭТ-КТ всего тела.
Что можно кушать при проблемах с печенью?
Специальное питание не приемлет вредной пищи и предполагает обогащение рациона варёными или сырыми (обязательно перетёртыми) овощами, фруктами, соками, нежирной едой.
Таблица «Полезные продукты»
| Категория продуктов | Разрешённые продукты |
| Хлеб, изделия из муки, кондитерка | Подсохший хлеб, с отрубями, ржаной, сухари, печенье с минимальным содержанием сахара, выпечка без дрожжей (духовые пирожки, вареники с творогом, пельмени с мясом), подсушенный бисквит |
| Каши, макароны, семечки | Рис, гречка, овсянка, манка, мюсли, булгур, пшённая, семена льна, лапша, спагетти, макароны |
| Сладости | Ягоды, фрукты (запечённые с сахаром или мёдом), зефир, мармелад, фруктовые муссы, желе, пряники, печенье, бисквит, карамельные и мармеладные конфеты |
| Зелень, овощи | Кабачки, пекинская и цветная капуста, морковь, тыква, свёкла, картофель, сельдерей, листья салата, огурцы, помидоры (при обострении не употреблять), морская капуста, брокколи фасоль в стручках, авокадо, сладкий перец, лук репчатый, петрушка, укроп |
| Ягоды, фрукты (мягкие, спелые, сладкие), сухофрукты | Яблоки, бананы, арбуз, дыня и папайя в сушёном виде, чернослив, изюм, курага, ананасы |
| Напитки | Слабый зелёный чай, компот, кисель, обезжиренное молоко, вода без газа, шиповника отвар, низкокалорийные кисломолочные напитки – кефир, ряженка. По 200 мл в неделю можно морковный сок, томатный сок, свекольный сок, |
| Обезжиренные молочные продукты | Йогурт, творог, масло, сыр |
| Мясо | Диетические сорта – кролик, говядина, конина, телятина, индюшка, курица |
| Рыба, морепродукты | Постные виды – судак, треска, тунец, хек, минтай. Мидии, креветки, кальмары, лосось – не больше 100 г в 2–3 дня |
| Яйца | Омлеты на пару из перепелиных и куриных яиц. При увеличенной печени или остром воспалении желток лучше исключить или максимально ограничить его потребление |
| Масло | Подсолнечное, оливковое – 1–2 ст. л. |
| Приправы | Соевый соус, корица, овощные подливы без поджарки и острых добавок |
Общие принципы питания при раке печени
В список того, что можно есть при наличии рака печени, входит исключительно натуральная продукция. Откажитесь от продуктов, содержащих канцерогены, различные пищевые добавки, нитраты, консерванты, красители, ГМО.
- Количество приемов пищи во время диеты должно составлять 4-7 раз.
- Нельзя голодать.
- Размер порции не должен быть большим. На диете при раке печени лучше есть чаще, но мало, чтобы не слишком сильно нагружать пищеварительную систему.
- Исключается жареная и копченая пища, маринады.
- Еда не должна содержать большое количество растительных жиров и быстрых углеводов. Животные жиры требуется максимально сократить или же вовсе исключить. Основу рациона должны составлять медленные углеводы и белки.
- Во время диеты обязательно употребление продуктов, богатых клетчаткой и растительными волокнами.
- Суточная норма соли не должна превышать 6 грамм.
- Алкогольные напитки при раке строго запрещены.
- Хлеб не должен быть свежим. Следует выбирать вчерашний.
- Если есть отвращение к мясным блюдам (а это частое явление при раке пищеварительной железы), то во время диеты от них желательно отказаться. Белки компенсировать за счет яиц, молочных продуктов, гречневой каши, сои.
Рекомендации по приготовлению блюд:
- Способ приготовления блюд во время диеты — варка, тушение, готовка на пару.
- Каши на диете №5 нужно готовить вязкие.
- Белокочанную капусту перед употреблением нужно сварить или потушить.
- Чтобы уменьшить содержание нитратов в овощах, фруктах и ягодах, их нужно замачивать.
- Соки следует готовить самим и разбавлять водой, а не покупать магазинные, в них большое содержание сахара.
Нейропатия
Для большинства побочных действий химиотерапии есть много эффективных средств. Нейропатия (токсическое воздействие химиопрепаратов на периферические нервы), к сожалению, не лечится. Нейротоксичность побороть пока невозможно, за ней можно только наблюдать, проводить оценку силы воздействия препарата и при необходимости менять схему лечения (убрать препарат, уменьшить дозу). Можно снять нейропатическую боль (обезболивающими), вылечить нейропатию нельзя. Ее симптомы могут уменьшиться со временем.
Симптомы: покалывание в кончиках пальцев рук и ног, нарушение двигательной функции, онемение. После отмены химиопрепаратов нейропатия может усиливаться в течение нескольких месяцев и уходить долго.
Риски и осложнения после операции на печени при раке
Любая хирургическая операция – сложное вмешательство, результаты которого в немалой степени зависят от мастерства хирурга. Даже если она проводится опытным специалистом, у части пациентов могут развиться осложнения, которые затрудняют выздоровление:
- Инфицирование, признаки которого выглядят как покраснение и воспаление раны, повышенная температура, кашель или одышка – ощущение нехватки воздуха.
- Любое повреждение печени может вызвать кровотечение, поскольку через нее проходит большое количество крови. Кроме того, именно данный орган вырабатывает вещества, которые помогают ей сворачиваться.
- Еще одна возможная проблема – это нарушение работы почек. Со временем они восстанавливаются, но в некоторых случаях им требуется поддержка – диализ. В ходе этой процедуры их функцию выполняет специальный аппарат, который выводит из организма лишнюю жидкость и продукты жизнедеятельности.
- Риск подтекания желчи – жидкости, которая расщепляет жир и помогает переваривать пищу. Это вещество производится печенью, через протоки поступает в желчный пузырь, где хранится и откуда выделяется в необходимом количестве в кишечник. Желчь может попасть из протоков на рану и вызвать боль, недомогание и высокую температуру.
- Асцит, или скопление жидкости в брюшной полости. Развивается по разным причинам, в том числе из-за повышения давления в воротной вене – основном сосуде печени. Врачи уменьшают ее количество с помощью препаратов или введения специальной дренажной трубки.
- Тромбоз – образование сгустков в сосудах. Он возникает из-за отсутствия движения и нарушает нормальную циркуляцию крови в организме. Тромб может оторваться, попасть в легкие и вызвать боль в груди, нарушение дыхания, кашель с кровью или головокружение. Для предотвращения этого осложнения пациенты носят специальные компрессионные чулки, получают разжижающие кровь лекарства и как можно раньше начинают двигаться.
При развитии симптомов тромбоза нужно сразу же вызывать «скорую помощь».
Симптомы метастазов рака в печень
Если у пациента имеются одиночные метастазы рака в печень, то в большинстве случаев, пока они не достигнут диаметра 5-7 см или не начнут сдавливать желчевыводящие пути, то из-за высокой регенераторной способности печени, метастазы длительное время себя не проявляют. При наличии первичного опухолевого очага (до радикальной или циторедуктивной операции) клинические симптомы метастазов суммируются с симптомами первичного новообразования.
Если говорить про метастазы в печени, то заболевание может проявляться следующими признаками. В первую очередь, это астено-вегетативный синдром. Больной чувствительно теряет в массе тела при сохранении режима питания и аппетита, он жалуется на постоянную усталость и чувство разбитости в любое время суток. Постепенно снижается работоспособность.
Начинаю беспокоит постоянные острые приступообразные или незначительные боли в правом боку, иногда присоединяется неприятное ощущение трения в правом подреберье. Пациент жалуется на неконтролируемую тошноту и рвоту, отрыжку горечью, поносы или запоры. Кожа приобретает землистый оттенок. Все проявления этого синдрома обусловлены функциональными нарушением желчевыводящей и дезинтоксицирующей функций печени, и, принципиально, являются обратимыми, при условии устранения первичного фактора — метастаза рака в печень.
Синдром нарушения проходимости (обструкции) желчевыводящих путей, развивается за счет сдавления опухолевой массой крупных желчных протоков, в первую очередь, общего желчного и долевых внутрипеченочных. Пациент постоянно жалуется на распирающие боли в области правого подреберья. Его начинает беспокоить кожный зуд, при этом кожа приобретает желтоватый оттенок вместе со склерами. Наблюдаются спонтанные приступы лихорадки. Моча приобретает темный (пивной) цвет.
Синдром компрессии нижней полой вены сопровождается стойкими неменяющимися в течение суток отеками нижних конечностей, к которым присоединяется накопление жидкости в брюшной полости. Боль становится разлитой по всему животу.
Постепенно тяжесть и астено-вегетативного синдрома, и синдрома компрессии желчевыводящих путей, и синдрома компрессии нижней полой вены начинают нарастать. Декомпенсация функции печени приводит к снижению веса вплоть до крайней степени истощения — кахексии, при этом наблюдается ухудшение аппетита вплоть до полного отказа от пищи.
К сдавлению желчевыводящих путей, и как результат, развитию механической желтухи, присоединяется синдром портальной гипертензии со сдавлением портальной вены. В результате по закону сообщающихся сосудов возникает расширение вен пищевода, прямой кишки, и передней брюшной стенки («голова медузы»), что ведет к эпизодическим кровотечениям из расширенных вен. Небольшой асцит увеличивается в размерах, и максимально может достигать 20-25 литров, по нашим клиническим данным.
Самые опасным становится состояния уже ближе к финалу заболевания — упорная рвота длительностью до суток, особенно, алой кровью, стул черного цвета, сильное увеличение живота, как правило, говорят о желудочном или кишечном кровотечении, нуждающихся в экстренной хирургической помощи.
Во избежание развития вышеупомянутых осложнений, мы рекомендуем регулярные, не реже 1 раза в месяц контрольные обследования — УЗИ печени, и не реже 1 раза в 3 месяца МРТ органов брюшной полости с внутривенным контрастированием. Только таким образом можно добиться продления жизни при удовлетворительном самочувствии. Позднее обнаружение заканчивается смертью пациента.
Лечение метастазов других опухолей в печень
Выживаемость больных при хирургическом лечении не зависит от сроков обнаружения метастазов после удаления первичной опухоли, объема оперативных вмешательств, размеров и количества метастазов. Показатели отдаленной выживаемости лучше после резекции печени, чем при химиотерапии. Непременным условием резекции печени по поводу метастазов является полное удаление первичной опухоли. Криодеструкция, микроволновая гипертермическая коагуляция, внутриопухолевое введение этанола, уксусной кислоты, ультразвуковая фокусная, лазерная, радиочастотная термодеструкция метастазов в печени в сочетании с местной или системной химиотерапией и резекцией печени носят паллиативный характер и направлены на увеличение продолжительности жизни. Все указанные методы лечения характеризуются удовлетворительной переносимостью больными.
Подготовка к операции
Подготовка начинается задолго до процедуры. Она включает в себя обследование, необходимое для оценки состояния здоровья и вероятности восстановления после хирургического вмешательства:
- анализы крови, позволяющие выявлять серьезные нарушения и определять качество работы внутренних органов, включая почки и печень;
- ЭКГ, или электрокардиографию, которая дает возможность врачам убедиться в правильности функционирования сердца;
- рентгенографию грудной клетки;
- ангиографию – исследование сосудов;
- сердечно-легочный нагрузочный тест – проверка работы сердца и дыхательной системы во время физической активности;
- КТ – компьютерную, или МРТ – магнитно-резонансную томографию, для оценки размеров и точных границ новообразования, а также возможности его хирургического удаления;
- ЭХО-КГ, или эхокардиографию – безболезненное исследование сердца с помощью звуковых волн.
Кроме того, как минимум за неделю до операции рекомендуется следующая подготовка:
- Отказ от приема алкоголя, витамина Е, лечебных средств из трав и других пищевых добавок.
- Дыхательная гимнастика, увеличивающая объем легких.
- Физическая нагрузка, которая улучшает самочувствие, помогает переносить операцию и сокращает сроки восстановления. Желательно каждый день выполнять аэробные упражнения, ускоряющие сердцебиение – гулять, плавать или ездить на велосипеде.
- Переход на здоровое – разнообразное и сбалансированное питание, включающее в себя белок, фрукты и овощи, молочные и кисломолочные продукты.
- Отказ от курения для улучшения работы дыхательной системы, увеличения количества поступающего к тканям кислорода и уменьшения риска развития осложнений.
Обязательно сообщите врачу про все препараты, которые вы пьете. Не забудьте перечислить травяные настои, пищевые добавки, в том числе содержащие витамин Е, а также разжижающие кровь Аспирин, Ибупрофен и другие нестероидные противовоспалительные средства – НПВП, или обезболивающие.
Принимать необходимо только назначенные лекарства, так как некоторые из них могут вызывать кровотечения и другие тяжелые побочные эффекты.
После полуночи в день проведения операции нельзя есть, в том числе леденцы и жевательную резинку.
Сколько живут люди с метастазами в печени?
То, насколько эффективно лечение метастазов печени, зависит от расположения исходного рака и от того, насколько он распространился. В небольшом числе случаев операция по удалению опухолей печени может привести к излечению. Обычно это возможно только у пациентов с определенными типами опухолей (например, раком толстой кишки) при ограниченном числе опухолей печени. Около 20% пациентам удается полностью вылечить рак после такой операции.
Позитивный прогноз лечения наблюдается у пациентов:
Без первичных метастазов в лимфоузлах;
С одной опухолью в печени размером меньше 5 см;
При уровне КЭА <200 нг/мл;
При периоде без признаков заболевания более 1 года.

Стоматит
Воспаление слизистой полости рта, изъязвления (в том числе на губах и горле) могут возникнуть вследствие приема некоторых химиотерапевтических препаратов. Возможность возникновения этого побочного эффекта можно заранее обсудить с врачом.
Для профилактики стоматита необходимо соблюдать гигиену полости рта: использовать очень мягкую зубную щетку, зубную нить; полоскать полость рта 3-4 раза в день; убедиться, что зубные протезы хорошо подходят; избегать слишком холодных или горячих продуктов.
Если врач предупреждает, что вследствие химиотерапии стоматит разовьется с высокой долей вероятности (такое возможно при назначении некоторых химиопрепаратов), до начала лечения необходимо посетить стоматолога, убедиться в том, что зубы здоровы, зубные протезы (если они используются) хорошо подходят.
Рекомендации по питанию для онкологических больных
Рацион пациента с онкологической опухолью должен быть основан на принципах здорового питания. Однако при составлении меню нужно учитывать несколько важных моментов, таких как стадия заболевания, применяемое лечение и то, как вы его переносите, возраст и статус больного, которые могут потребовать некоторых изменений.
Диета онкологического больного должна:
учитывать повышенную потребность в энергии и белке;
обеспечивать все необходимые питательные вещества, такие как: белок, жир и углеводы в правильных пропорциях;
принимать во внимание достаточный запас жидкости;
облегчать работу пораженного органа, особенно если болезнь развилась в пределах пищеварительного тракта.
Также чрезвычайно важно составлять ежедневные приемы пищи с учетом диетических предпочтений пациента
Виды резекции печени
Типичная резекция (анатомическая)
Печень состоит из восьми сегментов, каждый из которых включает собственную сегментарную артерию, сегментарную ветвь портальной вены и сегментарный желчный проток. Типичная резекция печени подразумевает удаление минимум одного сегмента печени.
Для хирурга это самый простой вид резекции: сегменты разделены анатомическими щелями и оболочками, что облегчает отсечение участка органа и снижает риск развития смертельно опасного кровотечения.
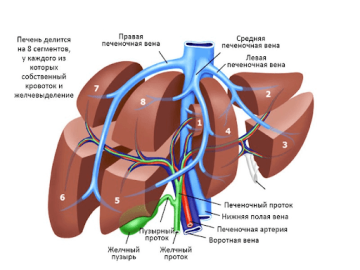 Строение печени
Строение печени
Сегменты объединяются в сектора (5 секторов). В зависимости от объема резецированной ткани различают:
-
сегментэктомию (удаление сегмента);
-
лобэктомию (удаление сектора);
-
гемигепатэктомию (удаление половины печени);
-
расширенную гемигепатэктомию (удаление 70-75% органа).
Существенный недостаток типичной резекции печени — необходимость удаления, как минимум, одного сегмента даже при незначительных размерах образований или повреждений.
Атипичная резекция
Атипичную резекцию печени проводят для удаления поврежденных тканей или объемных образований в границах здоровых тканей. В зависимости от формы резецированного участка различают:
-
краевую резекцию;
-
клиновидную резекцию;
-
плоскостную резекцию;
-
поперечную резекцию.
Атипичную резекцию печени можно провести, если в зону разреза не попадают крупные кровеносные сосуды. В таких случаях кровопотеря такая же, как и при анатомической резекции.
При злокачественных опухолях предпочтительнее типичные резекции, поскольку риск рецидива значительно ниже.






























