Диета при хроническом холецистите
При заболевании требуется строго придерживаться стола №5 даже в период ремиссии для профилактики. Основные принципы диеты при хроническом холецистите:
Затем нужно придерживаться таких рекомендаций:
- Есть нужно порционно небольшими количествами не реже 4-5 раз за сутки.
- Следует отдавать предпочтение растительным жирам.
- Пейте побольше кефира, молока.
- Обязательно надо употреблять много овощей и фруктов.
- Что можно есть при хроническом холецистите? Подходят вареные, печеные, пареные, но не жареные блюда.
- При бескаменной форме хронической болезни можно съедать 1 яйцо в сутки. При калькулезной этот продукт надо исключить полностью.
Категорически запрещено употребление:
- алкоголя;
- жирных продуктов;
- редиса;
- чеснока;
- лука;
- репы;
- пряностей, особенно острых;
- консервов;
- бобовых;
- жареных блюд;
- копченостей;
- грибов;
- крепкого кофе, чая;
- сдобного теста.
Пренебрежение принципами питания может стать причиной серьезных последствий хронического холецистита, привести к рецидиву заболевания и прогрессированию воспалительно-деструктивных изменений в стенках желчного пузыря.
Острый калькулезный – холецистит диета
Острое течение данной патологии характеризуется значительным воспалительным процессом слизистой оболочки органов гепатобилиарной системы. При этом диетические рекомендации являются достаточно строгими, они направлены на уменьшении функциональной нагрузки на печень и желчевыводящие пути. Такая диета при калькулезном холецистите и примерное питание включают:
- Исключение жирной, жареной, острой пищи, маринадов.
- Отказ от приема мясных бульонов, которые провоцируют усиленное выделение желчи.
- Преимущественный прием продуктов растительных питания, а также нежирных сортов мяса, приготовленных на пару.
- Из молочных продуктов рекомендуется нежирный творог, который защищает клетки печени (гепатоциты) от повреждения.
- Исключается прием алкоголя, кофе, крепкого черного чая, которые значительно повышают функциональную нагрузку на гепатоциты и структуры гепатобилиарной системы.
Рекомендуется дробный, но частый прием пищи, не менее 5-ти раз в течение дня. Блюда должны быть приготовлены на пару или сварены. Желательно включать рыбу (нежирные сорта), нежирные сорта мяса, крупы (гречка, рис), овощи и фрукты. Такая более строгая диета продолжается до стихания острых проявлений патологического процесса.
Этиология и патогенез
Желчнокаменная болезнь — полиэтиологическое заболевание. Взаимодействие таких факторов, как генетическая предрасположенность, нерациональное питание, нарушение обмена веществ, инфекция, стаз желчи и др., является предпосылкой для изменения физ.-хим. свойств желчи — дисхолии, при к-рой желчь (см.) становится литогенной, т. е. способной к образованию камней.
Нормальная печеночная желчь может приобрести литогенность в желчном пузыре (холецистогенная дисхолия) или временно становится литогенной вследствие нарушения регулярной печеночно-кишечной циркуляции основных составных частей желчи. При этом снижается так наз. холато-холестериновый индекс — соотношение между содержанием в желчи желчных кислот (см.) и холестерина (см.). Холестерин нерастворим в воде и в желчи удерживается лишь благодаря желчным кислотам, обладающим большой поверхностной активностью, и лецитину. При недостатке желчных к-т холестерин выпадает в осадок, давая начало образованию камней. Существует мнение, что при Ж. б. печень продуцирует литогенную желчь (печеночная дисхолия). По данным многих авторов, электрофоретическое определение макромолекулярного (липидного) комплекса желчи по сравнению с нормой выявляло снижение показателей как в печеночной, так и в пузырной желчи при Ж. б. Кроме того, обнаружено, что при Ж. б. активность гидрокси-3-метилглутарил-CoA-редуктазы — фермента, участвующего в синтезе холестерина, в печени повышена, а активность 7-альфа-гидроксилазы, участвующей в синтезе желчных к-т, снижена. У части больных наличие холестериновых камней обусловлено заболеваниями желчного пузыря, жел.-киш. тракта. Павел (I. Pavel, 1962) ранней стадией Ж. б. считает расстройство выделения и всасывания веществ стенкой желчного пузыря. Н. А. Скуя в 1966, 1972 гг. установил роль местной аллергизации стенки желчного пузыря (колибациллярного и аутоиммунного происхождения) в развитии дискринии, холецистогенной дисхолии и камнеобразования. Последнему способствуют также инфекция желчного пузыря, застой желчи и расстройство обмена холестерина
Важное значение в образовании желчных камней имеют факторы питания: нерегулярное питание, высокая калорийность пищи, употребление богатых холестерином продуктов. В 10—27% случаев Ж
б. в желчном пузыре обнаруживаются пигментные камни, состоящие в основном из билирубината кальция. К увеличению количества билирубина в желчи и его осаждению ведет усиленный гемолиз при гемолитической болезни, повторных переливаниях крови и др. Фермент бета-глюкуронидаза (бактериального, печеночного происхождения), выделяющийся слизистой оболочкой желчного пузыря, гидролизует глюкуронид билирубина. Из свободного билирубина и кальция желчи образуется билирубинат кальция, служащий центром апресации и формирования камней, чему способствует также стаз желчи и инфекция (см. Желчные камни).
Одну из первых экспериментальных моделей калькулезного холецистита создал П. С. Иконников в 1915 г.; в результате перевязки пузырного протока у собак с введением в полость пузыря кишечной палочки и других микробов развивался гнойный холецистит, а через 3—4 мес. образовывались желчные камни. Другие исследователи использовали различные методы: с применением инфекционного агента (В. А. Галкин, А. С. Чечулин, 1960; В. В. Силакова, Р. К. Марченко, 1962); с нарушением функции сфинктера общего желчного протока (сфинктера Одди) (H. H . Аничков, М. А. Захарьевская, 1938); с созданием асептического застоя желчи (Д. А. Брусиловская, 1948); с введением в полость желчного пузыря инородного тела ; с нарушением иннервации желчного пузыря (В. А. Иванов, М. Н. Молоденков, 1964); с кормлением (хомяков) холестерином ; с применением неполноценного питания и т. д. Все разработанные модели Ж. б. нельзя считать удовлетворительными в связи с тем, что моделирование болезней с медленным развитием и разнообразным происхождением чрезвычайно трудно.
Лечение острого холецистита
Если врач предполагает, что у вас острый холецистит, вас скорее всего положат для лечения в больницу. Сначала вам в вену введут антибиотики. Используются антибиотики широкого спектра действия, которые могут убивать большой спектр различных бактерий. Как только ваше состояние стабилизируется, вас могут выписать из больницы домой и назначить дату возвращения для проведения операции (см. ниже).
Однако если болезнь протекает особенно тяжело или присутствует высокий риск осложнений, операция вам может быть назначена через несколько дней после лечения антибиотиками. Наиболее распространённый тип операции при остром холецистите — холецистэктомия (удаление желчного пузыря).
Хирургическое лечение острого холецистита
Холецистэктомия — это удаление желчного пузыря хирургическим путём. Существуют два типа холецистэктомии:
- лапароскопическая холецистэктомия;
- полостная холецистэктомия.
Оба типа операции описаны ниже.
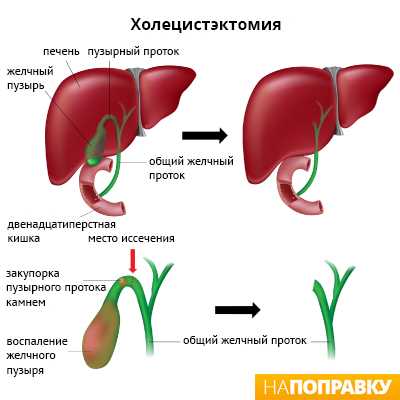
Лапароскопическая холецистэктомия — это современный метод операции, при котором вместо больших разрезов делаются только небольшие отверстия. Лапароскопическая холецистэктомия проводится под общей анестезией — это значит, что во время операции вы будете спать и не почувствуете никакой боли.
При лапароскопической холецистэктомии хирург делает четыре небольших разреза — каждый не длиннее 1 см в стенке живота. Один разрез делается рядом с пупком, а три других — в верхней части живота.
Затем через эти отверстия живот наполняется углекислым газом. Это делается для того, чтобы хирург мог лучше видеть внутренние органы и чтобы у него было больше места для работы.
В один из разрезов хирург вставляет инструмент, называемый лапароскоп. Лапароскоп — это тонкая жёсткая трубка, у которой на одном конце закреплены источник света и камера. Камера передаёт изображение брюшной полости на телевизионный экран.
Затем хирург вводит другие инструменты через остальные разрезы, чтобы удалить желчный пузырь и желчные камни, если они есть. После удаления желчного пузыря разрезы зашивают.
Так как при таком способе делаются только маленькие разрезы в стенке живота, после операции вы не будете испытывать сильных болей и быстро восстановитесь. Большинство пациентов возвращаются домой или сразу в день операции, или на следующий день.
Полостная холецистэктомия. В большинстве случаев лапароскопическая холецистэктомия лучше, чем полостная. Однако существует ситуации, в которых ее проведение не рекомендуется:
- беременным женщинам в третьем триместре;
- некоторым людям с циррозом печени (рубцевание печени).
В таком случае рекомендуется проведение полостной холецистэктомии. Полостная холецистэктомия может также проводиться, если плановая лапароскопическая холекцистэктомия не была успешна.
Как и лапароскопическая, полостная холецистэктомия проводится под общим наркозом, так что вы не будете чувствовать боль во время этой процедуры. Хирург сделает большой разрез на животе, чтобы удалить желчный пузырь.
Полостная холецистэктомия — эффективный способ лечения острого холецистита, однако восстановительный период после неё длиннее, чем после лапароскопической. Большинство пациентов после полостной холецистэктомии восстанавливаются примерно шесть недель.
Перкутанная холецистэктомия. Если у вас болезнь проявляется очень тяжело или общее состояние вашего здоровья неудовлетворительно, врачи могут решить, что немедленное проведение операции слишком рискованно.
В таком случае в качестве временных мер может проводиться перкутанная холецистэктомия. Она может проводиться под местной анестезией, которая лишает чувствительности живот пациента. Это означает, что во время операции вы будете бодрствовать.
При помощи УЗИ хирург сможет ввести иглу в ваш желчный пузырь. Затем по этой игле будет осуществляться отвод желчи из желчного пузыря, что приведёт к ослаблению воспаления (распухания). Когда острые симптомы пройдут, желчный пузырь можно будет удалить хирургическим путём.
Жизнь без желчного пузыря
Без желчного пузыря можно вести совершенно нормальный образ жизни. Это полезный орган, но не жизненно необходимый. Ваша печень по-прежнему будет производить желчь для переваривания пищи. Правда, у некоторых людей после удаления желчного пузыря наблюдается вздутие живота и понос после поглощения жирной или острой пищи. Если какая-то пища вызывает у вас такие симптомы, то возможно, вам стоит избегать её в будущем.
Диагностика холецистита
Для диагностики хронического некалькулезного холецистита используют:
- Клинический анализ крови. Лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ — показатели, указывающие на наличие воспалительного процесса, характерны для фазы обострения заболевания.
- Биохимический анализ крови. При наличии холестаза (желчнозастойного синдрома) может быть увеличение уровней прямого билирубина, щелочной фосфатазы (ЩФ), y-ГТ, альфа2- и бета-глобулинов.
- Дуоденальное зондирование позволяет выявить косвенные признаки холецистита: мутная с хлопьями желчь порции В, снижение рН желчи, наличие песка, простейших. Возможно определение индекса литогенности желчи. Посев желчи дает возможность выделить бактерии и определить их чувствительность к антибиотикам. Дуоденальное зондирование позволяет определить характер моторно-эвакуаторных нарушений желчевыделительной системы.
- Ультразвуковое исследование (УЗИ) желчного пузыря позволяет оценить размеры органа, обнаружить утолщение стенок желчного пузыря (более 3 мм), его деформацию, инфильтрацию околопузырной ткани, наличие перетяжек, застойной желчи, холестероза, камней, опухолей, наличие газа в желчном пузыре. Проба с желчегонным завтраком выявляет вид дискинезии желчного пузыря. Компьютерная томография (КТ) преимуществ перед УЗИ не имеет.
-
Рентгенологическое исследование:
- обзорный снимок брюшной полости выполняют при подозрении на перфорацию желчного пузыря, для исключения калькулезного холецистита, обызвествления пузыря;
- эндоскопическая ретроградная холецистохолангиопанкреатография (ЭРХПГ) проводится для выявления обструктивных (нарушения проходимости) поражений желчных и панкреатических протоков.
-
Радиоизотопное исследование:
- холесцинтиграфия — для исключения острого холецистита, «отключенного» желчного пузыря;
- радионуклидная холецистография — для выявления дискинезий;
- внутривенная холеграфия — для диагностики «отключенного» желчного пузыря, выявления конкрементов в сомнительных случаях;
- пероральная холецистография — для выявления дискинезий, шеечного холецистита (воспаление в шейке желчного пузыря).
Что дает диета при холецистите

Для многих людей с хроническим холециститом грамотно составленное повседневное меню с рациональными пищевыми ограничениями – это возможность предупредить появление многих проявлений заболевания и при этом получать все необходимые питательные вещества. С помощью диеты можно:
- не испытывать дискомфорта после еды;
- избежать болевого синдрома, чувства тяжести в правом подреберье и боку;
- предупредить повторное обострение холецистита;
- при сопутствующей желчекаменной болезни – замедлить процесс камнеобразования в желчном пузыре и желчевыводящих протоках;
- снизить риск вторичного поражения печени, связанного с выраженным застоем желчи;
- обеспечить нормальную работу всего желудочно-кишечного тракта.
При остром холецистите строгая диета помогает снять избыточную нагрузку с желчного пузыря. Ее комбинация с медикаментозной терапией способствует быстрому облегчению состояния, стиханию воспалительного процесса, гармонизации работы всей желчевыделительной системы. При этом также снижается риск развития вторичного панкреатита (воспаления поджелудочной железы), а это заболевание сопутствует холециститу не менее чем у 1\3 пациентов.
Профилактика
Для того, чтобы снизить риск появления обострений и приступов холецистита, нужно придерживаться правильного питания и диет. Необходимо отказаться от всех вредных привычек, вести активный образ жизни, заниматься спортом и поддерживать себя в тонусе
Нужно обращать внимание на всяческие инфекционные заболевания и не запускать их. Человеку, страдающему от такого недуга, нужно по максимуму исключить из своей жизни стресс и конфликтные ситуации
Если человеку уже диагностировали какое-либо заболевание, то ему необходимо периодически обследоваться у гастроэнтеролога и заниматься профилактикой болезни. Нужно помнить, что все обострение хронических болезней обычно приходятся на осень и весну.
Примерное меню при хроническом холецистите
Рацион при хроническом холецистите вне обострения может быть очень разнообразным. Из разрешенных продуктов готовится множество блюд, составляя меню на каждый день в соответствии с пищевыми привычками и предпочтениями.
Завтрак. Желательно включать каши различной густоты на воде или нежирном молоке, они могут быть подслащенными или несладкими. Можно дополнять их бутербродом с небольшим количеством сливочного масла и нежирного сыра. Каши можно чередовать с творожными запеканками, молочными супами на основе гречки или вермишели. Иногда можно потреблять творог.
Второй завтрак (перекус). Может состоять их фруктов (свежих, запеченных, в том числе с начинкой, в виде салата), порции творога, мясного или творожного суфле/запеканки, омлета (парового или запеченного).
Обед. Рекомендовано включать супы (с бульоном или пюрированные), приготовленное разрешенным способом мясо или рыбу с гарниром из круп или овощей, мясо-овощные запеканки, рагу.
Полдник. Это может быть фрукт, небольшая порция салата, суфле, сыр, кисломолочный питьевой продукт с галетами или сухариками, творог, тушеные овощи.
Ужин. Может состоять из овощных котлет, каши, отварной рыбы/мясного суфле/паровых котлет с небольшим количеством гарнира, омлета с овощами.
На ночь. Обычно рекомендуется стакан питьевого кисломолочного продукта (кефир, йогурт, простокваша, ацидофилин, бифидок).
Завершать прием пищи можно любым разрешенным напитком. В промежутках между едой следует пить достаточное количество чистой воды, при потреблении минеральных вод из них следует выпускать газ.
Диета при хроническом холецистите – это основной и действительно результативный способ профилактики. Соблюдение рекомендованных пищевых ограничений позволяет большинству людей с этим заболеванием не испытывать дискомфорта после еды и постепенно отказаться от приема лекарств.
Кроме того, такая диета помогает улучшить липидный состав крови: снизить уровень холестерина, уменьшить количество склеротических бляшек на стенках сосудов, что благотворно скажется на общем состоянии здоровья, станет профилактикой атеросклероза и связанных с ним сосудистых заболеваний.
Важно: перед применением ознакомьтесь с инструкцией или проконсультируйтесь с лечащим врачом
Профилактика
Профилактика холецистита включает избегание провоцирующих факторов, своевременное лечение очагов острой и хронической инфекции, грамотное лечение панкреатита. При повышенном риске застоя желчи и камнеобразования в желчном пузыре рекомендован регулярный УЗ-контроль и индивидуальный подбор профилактических мероприятий.
В большинстве случаев при своевременном и грамотном лечении приступ холецистита удается купировать консервативным путем. В дальнейшем, необходимо соблюдать рекомендации врача для предотвращения рецидива и профилактики перехода процесса в хроническую и осложненную стадию.
Важно: перед применением ознакомьтесь с инструкцией или проконсультируйтесь с лечащим врачом
Причины
Ученые до сих продолжают спорить о причинах возникновения холецистита. Наиболее популярная теория связывает патологию с инфекционным поражением, поскольку бактерии в желчном пузыре при исследовании обнаруживаются примерно у половины заболевших.
По этой теории воспаление желчного пузыря начинается при попадании в него патогенной микрофлоры — стафилококка, стрептококка, кишечной палочки и некоторых других бактерий. Иногда причиной холецистита становятся глисты, грибки, анаэробные бактерии, вирусы гепатита. В более редких случаях холецистит развивается на фоне аллергии или отравления.
Инфекция проникает в желчный пузырь разными путями:
- энтерогенным — с пищей и питьем при переваривании загрязненных продуктов;
- гематогенным — при стоматологических или других операциях с использованием нестерильных инструментов, при переливании крови или инъекциях загрязненной иглой;
- лимфогенным — через лимфатические капилляры и другие структурные элементы лимфатической системы.
Есть и другие мнения о природе холецистита, например, о возникновении воспалительного процесса в желчных путях и желчном пузыре вследствие нарушения кровообращения в стенках из-за тромбоза сосудов. Деструктивный процесс начинается на фоне ишемии пузырной артерии.
Еще одна теория связывает холецистит с нарушениями функции печени, которые ведут к патологическим изменениям в структуре желчи. В результате система пищеварения перестает выполнять антиоксидантную защитную роль, и в желчном пузыре начинается воспаление.
Холецистит обычно развивается при застое желчи в желчном пузыре. Нарушение утилизации желчи может быть обусловлено различными факторами:
- Наличие камней, закупоривающих желчные протоки и препятствующие оттоку желчи. Конкременты часто имеют острые края, травмирующие слизистую. Места царапин и язв — входные ворота для патогенной микрофлоры.
- Нарушение сократительной функции желчного пузыря и снижение его тонуса. В результате дискинезии желчь не полностью выходит из органа, и ее застой провоцирует воспалительный процесс и образование твердых частиц.
- Врожденные патологии строения желчного пузыря — искривление, перетяжка, рубцы, сужение протоков, затрудняющие отток желчи.
- Наличие других заболеваний желчного пузыря и протоков — опухоли, кисты и другие патологии. Любая опухоль может сдавливать протоки и затруднять отток желчи.
Камни в желчном пузыре и желчных протоках обнаруживаются у 90% больных холециститом. Камни бывают двух видов: холестериновые, на 90% состоящие из чистого холестерина, и пигментные, в состав которых в основном входит кальций.
Факторы риска
- неправильное пищевое поведение — острая и жирная пища, переедание, редкие приемы пищи;
- постоянное нервное перенапряжение, эмоциональные перегрузки;
- эндокринные нарушения, в частности, сахарный диабет, гормональный дисбаланс во время беременности или климакса;
- злоупотребление спиртными напитками;
- очаг воспаления в организме — ангина, аднексит, легочные инфекции и т. д.;
- малоподвижный образ жизни;
- нарушения в работе поджелудочной железы, например, рефлюкс ее ферментов в желчный пузырь;
- прием некоторых лекарственных препаратов;
- наследственная предрасположенность.
В группу риска входят люди, страдающие ожирением, заболеваниями тонкой кишки, женщины в период беременности.
Лечение
Консервативное лечение. Оказание неотложной терапевтической помощи при желчной колике начинают с введения антиспастических средств (1 мл 0,1% р-ра сернокислого атропина, 1 мл 0,2% р-ра платифиллина подкожно и др.), по показаниям — наркотические средства (2 мл 1% р-ра промедола и др.). Проводят правостороннюю или двухстороннюю паранефральную блокаду (80—120 мл 0,25% или 0,5% р-ра новокаина). Иногда эффективны препараты нитроглицерина. Полезно тепло: горячие ванны, грелки, согревающие компрессы и др.
В межприступном периоде назначают курс антиспастических средств — атропина, бензацина и др., желчегонные средства, минеральные воды, тепловые физиотерапевтические процедуры. При стойких болях рационально проведение 3—5 паранефральных новокаиновых блокад. В ранних фазах Ж. б. и при отсутствии обострения болезни показано курортное лечение в местных профильных санаториях или на курортах (Боржоми, Джермук, Ессентуки, Железноводск, Трускавец и др.).
При наличии инфекции в первую очередь вводят антибиотики, как и при лечении воспалительных процессов желчных путей, а затем проводят весь комплекс мероприятий.
Оперативное лечение является радикальным методом, позволяющим добиться выздоровления больных. Оперативное вмешательство показано при частых затяжных болевых приступах и развитии осложнений (обтурационная желтуха, эмпиема желчного пузыря, холангит и др.). Противопоказания — выраженная сердечно-сосудистая и легочная недостаточность, тяжелые изменения внутренних органов. Наиболее частый вид операций при Ж. б.— холецистэктомия (см.), значительно реже (и по ограниченным показаниям) применяются холецистостомия (см.) и так наз. идеальная холецистотомия — удаление одиночного камня с последующим ушиванием стенки желчного пузыря (см. Холецистотомия). Холецистэктомия может сочетаться с удалением желчных камней из желчных протоков (см. Желчные протоки, Желчный пузырь) и дренированием их по способу Кера, Вишневского и др. (см. Дренирование). Для этой цели обычно используют холедохотомию (см.).
Прогноз при неосложненных формах Желчнокаменной болезни и своевременном лечении благоприятный. Он менее благоприятен при присоединении осложнений и определяется в каждом конкретном случае.
Воздействие на организм и основные правила диеты
Диетическое питание при холецистите поможет решать следующие задачи:
- уменьшить нагрузку на пищеварительную систему;
- убрать воспалительный процесс в печени;
- сделать более жидкой желчь.
При данном заболевании разрешается употреблять в пищу только вареные и блюда и еду, приготовленную на пару. При длительной ремиссии в течение года разрешается принимать в пищу запеченные овощи, мясо и рыбу без добавления жиров или масел.
 Если у вас обнаружили воспаление желчного пузыря, то нужно отказаться от алкоголя полностью
Если у вас обнаружили воспаление желчного пузыря, то нужно отказаться от алкоголя полностью
Растительные масла с желчегонным свойством можно использовать в салатах, но не после термической обработки. Все блюда должны быть не слишком горячими или очень холодными. В меню при каждом приеме пище должны присутствовать тушеные, вареные или сырые овощи.
В мясе и рыбе содержатся экстрактивные вещества. Они раздражающим образом действуют на желчный пузырь. Мясо и рыбу при холецистите готовят только путем варки или на пару.
Отношение к алкоголю
При недуге врачи запрещают употреблять спиртные напитки. Это связано с несколькими причинами:
- В результате употребления алкоголя в желчном пузыре появляются новые камни.
- При холецистите нельзя пить холодные спиртные напитки.
- Возрастает риск появления печеночной колики при калькулезном холецистите.
При данном заболевании иногда можно позволить себе небольшое количество алкоголя один раз в 3 месяца на праздник. Эта доза составляет всего 100 грамм. Но напиток должен быть очень качественным. Чтобы избежать обострения заболевания, лучше воздержаться от употребления алкоголя вообще.






























